
Бесплатный фрагмент - ИЭМК: просто о сложном, сложно о простом, и что с этим делать
Самая короткая глава
Эпиграф 1
Электронное здравоохранение является экономически эффективной
и надежной формой использования информационно-коммуникационных
технологий в интересах здравоохранения и связанных с ним областей, включая службы медико-санитарной помощи, медицинский надзор, медицинскую литературу, медицинское образование, знания
и научные исследования в области здравоохранения.
(Пятьдесят восьмая сессия Всемирной ассамблеи здравоохранения)
О чем эта книга:
— О здравоохранении, об информационных технологиях в здравоохранении, о врачах и врачебной деятельности.
— О медицинской документации, ее формировании и использованию информации, содержащейся в медицинской документации.
— О структуре медицинской информации и ее значимости в лечебно-диагностическом процессе.
— Об интегрированной электронной медицинской карте (ИЭМК).
— И многом другом…
Для кого эта книга:
— Для врачей.
— Для руководителей здравоохранения.
— И для всех, кто пытается изменить условия работы тех и других в ту, или иную сторону.
Что будет в книге:
— Структурированные разделы ИЭМК.
— Формирование ИЭМК.
— Практическое применение ИЭМК в здравоохранении.
— Поиск точки разумной достаточности в степени структурирования медицинской информации.
— Открытые вопросы, требующие экспертного мнения и коллективных решений.
— Приглашение к обсуждению.
Чего не будет в книге:
— Полностью готовых для реализации решений.
— Безукоризненного соблюдения требований нормативно-правовых актов, регулирующих практическую деятельность в области здравоохранения.
— Привычной интерпретации многих терминов.
— Единственно верной точки зрения по тому, или иному вопросу.
Глава первая. Просто о сложном…
Эпиграф 2
Проклятье века — это спешка,
И человек, стирая пот,
По жизни мечется, как пешка,
Попав затравленно в цейтнот.
(Омар Хайям)
Время на одно посещение пациентом врача-специалиста в связи с заболеванием, необходимое для выполнения в амбулаторных условиях трудовых действий по оказанию медицинской помощи составляет:
— для врача-педиатра участкового — 15 минут;
— для врача-терапевта участкового — 15 минут;
— для врача общей практики (семейного врача) — 18 минут.
Затраты времени врача-специалиста на оформление медицинской документации с учетом рациональной организации труда, оснащения рабочих мест компьютерной и организационной техникой, должны составлять не более 35% от норм времени, связанных с посещением одним пациентом врача-специалиста в связи с заболеванием (из приказа Министерства здравоохранения РФ №290н от 02.06.2015).
Понятно, что приведенные выше нормы носят рекомендательный характер, как понятно и то, что при необходимости врач затратит на прием пациента столько времени, сколько посчитает нужным.
Тем не менее, в качестве рабочей гипотезы определим время, необходимое врачу для оформления медицинской документации, в количестве 6 минут. Потенциально в состав медицинской документации, оформляемой врачом-специалистом на приеме пациента, может включаться:
— описание результатов объективного осмотра пациента;
— талон пациента, получающего помощь в амбулаторных условиях;
— рецепт (рецепты) на лекарственные препараты;
— направление (направления) на консультацию, обследование, госпитализацию.
Естественно, перечень медицинской документации намного шире, и, в ряде случаев, особенно при приеме пациентов с хроническими заболеваниями, врачу необходимо будет дополнительно оформить контрольную карту диспансерного наблюдения, этапный эпикриз и другие документы.
Но даже без учета необходимости оформления дополнительной медицинской документации четыре приведенные выше документа врачу необходимо заполнить за 6 минут. Вряд ли за указанное время медицинская документация будет оформлена качественно и содержать исчерпывающие сведения, необходимые как для лечебно-диагностического процесса, так и для административных задач медицинской организации — формирования аналитической и статистической отчетности, информационного обмена с внешними организациями и т. д.
Одним из вариантов решения данной проблемы является привлечение к заполнению медицинской документации средних медицинских работников. Например, часть информации в медицинской документации, либо полностью медицинский документ заполняет медицинская сестра, сидящая на приеме с врачом, а врач визирует уже заполненный документ. Однако не всегда у медицинских организаций есть возможность для каждого врача-специалиста, ведущего прием, выделить отдельную медицинскую сестру. Кроме того, при таком варианте организации работы повышается риск некорректного заполнения медицинской документации.
Другой вариант — формировать медицинскую документацию на основании информации, внесенной в медицинскую информационную систему (МИС). С учетом того, что в вышеперечисленных документах информация частично дублируется (например, информация о диагнозе, враче, медицинской организации и т.д.), в МИС можно предусмотреть формирование нескольких медицинских документов, содержащих информацию из одного заполненного информационного поля.
То есть, указав в информационном поле диагноз, установленный пациенту на приеме, врач, инициировав в МИС формирование медицинских документов, получит значение данного информационного поля во всех документах, в которых оно имеется. При этих условиях оформление нескольких медицинских документов за время, отведенное врачу на работу с медицинской документацией, не кажется трудновыполнимой задачей.
Но, с другой стороны, использовать МИС и реализованную в ней ИЭМК только для формирования медицинской документации нерационально.
В третьей главе книги будут рассмотрены области применения ИЭМК, в том числе в качестве первоисточника данных для:
— системы поддержки принятия врачебных решений;
— формирования различных групп пациентов (регистров, диспансерных групп, групп пациентов с факторами риска развития определенных заболеваний и др.);
— выполнения мониторинга, предоставления статистической отчетности, осуществления информационного обмена с другими информационными системами и т. д.
Если рассматривать максимальный спектр применения ИЭМК, то, скорее всего, время, отведенное врачу на работу с медицинской документацией (в нашем случае — фиксирование медицинской информации в МИС) явно превысит регламентированные 6 минут. В связи с этим возникает необходимость рассмотреть новый термин — точку разумной достаточности (Рисунок 1).
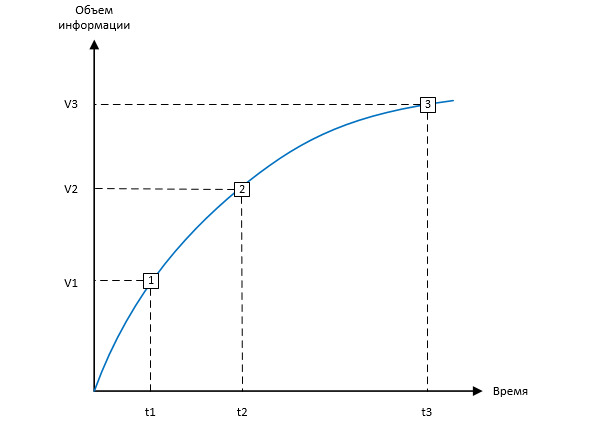
Точка разумной достаточности определяет фиксируемый врачом в МИС за определенный период времени объем информации, достаточный для использования ИЭМК в качестве первоисточника данных для решения установленного спектра задач.
Точка 1 — минимальное время работы врача в МИС, минимальный объем фиксируемой информации, минимальный спектр решаемых с помощью ИЭМК задач.
Точка 2 — оптимальное время работы врача в МИС, оптимальный объем фиксируемой информации, оптимальный спектр решаемых с помощью ИЭМК задач.
Точка 3 — максимальное время работы врача в МИС, максимальный объем фиксируемой в информации, максимальный спектр решаемых с помощью ИЭМК задач.
С одной стороны, уделяя больше времени работе с МИС, врач фиксирует в ней больше информации, следовательно, появляется больше возможностей по использованию ИЭМК для решения различных задач.
С другой стороны, увеличение времени работы с МИС (без увеличения общей продолжительности приема) происходит в ущерб времени, которое врач уделяет непосредственно пациенту, что сказывается на качестве проведенного приема, и, в дальнейшем — на ходе всего лечебно-диагностического процесса.
Частично сократить временные затраты на работу врача в МИС можно за счет регулируемых факторов — использовании в МИС дружелюбного и интуитивно понятного интерфейса, оптимизации функций МИС (например, автоматическом заполнении ряда информационных полей при повторных приемах пациента), повышении компьютерной грамотности врачей и т. д. Многие из регулируемых факторов будут рассмотрены в данной книге.
Разделы ИЭМК, описанные в первой главе, представлены в структурированном виде с максимальным уровнем детализации информации, обеспечивающей высокий потенциал ее дальнейшего использования для решения различных клинических и административных задач. Однако это вовсе не означает, что именно такой уровень детализации необходимо использовать при проектировании и разработке МИС.
Уровень детализации различных блоков медицинской информации в ИЭМК не может быть жестко определен в тех, или иных нормативно-правовых актах без учета ряда факторов. Изменение уровня детализации в различных разделах ИЭМК, например, в сторону еще большей детализации, или наоборот, в сторону замены структурированных и детализированных разделов полями со свободным описанием определяется:
— типом медицинской организации (поликлиника, диспансер, медицинский специализированный центр, станция скорой медицинской помощи и т.д.);
— системой оплаты медицинской помощи, оказываемой медицинской организацией (ОМС, ДМС, платно);
— возможностями медицинской организации (кадровые, материальные и финансовые ресурсы);
— контингентом, обслуживаемым в медицинской организации (преимущественно молодые пациенты, пациенты с тяжелыми хроническими заболеваниями) и т. д.
1. Жалобы
Эпиграф 3
— Вы скорее умрете с голоду, чем станете жаловаться!
— А что толку в жалобах?
— Что толку? Пожалуешься, и все как-то легче!
(Жюль Верн. Двадцать тысяч лье под водой)
Едва ли не первый вопрос, который врач задает пациенту на приеме, является вопросом про жалобы. «Пожалуешься — и все как-то легче» — говорит гарпунер из романа Жюля Верна.
Смысловое значение данной фразы к сбору жалоб врачом на приеме пациента можно применить двояко:
— легче — для пациента, который поделился информацией о том, что его беспокоит;
— легче — для врача, получающего первую важную информацию, которую можно (нужно) использовать для формирования лечебно-диагностического плана.
Необходимо учитывать, что при описании жалоб пациент предоставляет врачу данную информацию со своей позиции, особенно не задумываясь о том, зачем эта информация врачу, и как он будет ее использовать.
Один пациент может излишне драматизировать ситуацию, и преувеличивать свои ощущения и переживания, другой — наоборот, преуменьшать их, или вовсе скрывать, особенно если они кажутся пациенту постыдными, или неприличными (например, выделения из мочеполовых путей).
Кроме того, часть информации пациент мог забыть — например, о точном времени болевого приступа, а часть информации, уточняемой врачом, мог вообще не понять и неверно истолковать — например, о характере боли (ноющая, давящая, режущая и т.д.).
Жалобы — это объективное, но не всегда достоверное описание пациентом своих ощущений и переживаний за определенный период времени, которыми он делится с врачом.
В свою очередь врач, получив данную информацию, может ее уточнить, конкретизировать и, на свое усмотрение, использовать полностью, или частично в лечебно-диагностическом процессе.
Исходя из определения, что информация, полученная от пациента может быть недостоверной, необходимо рассмотреть еще один термин — степень достоверности клинической информации.
Клиническую информацию, необходимую для лечебно-диагностического процесса, врач может получить из следующих источников:
— непосредственно от пациента;
— от других лиц, близких к пациенту (например, от родственников, опекунов, соседей);
— от других врачей (из медицинских документов, оформленных врачами).
В свою очередь информация, оформленная врачами, может быть:
— зафиксирована со слов пациента — например, другой врач на ранее состоявшемся приеме сделал запись об анамнезе заболевания пациента;
— зафиксирована по факту медицинского вмешательства — например, данные о госпитализации по поводу заболевания пациента.
Как правило, клиническая информация, зафиксированная по факту медицинского вмешательства, является более достоверной, чем информация со слов пациента или других лиц.
Информация, зафиксированная со слов пациента (других лиц) хотя и имеет меньшую степень достоверности, также должна учитываться врачом при планировании лечебно-диагностического процесса.
Степень достоверности клинической информации — это уровень доверия лечащего врача сведениям, содержащихся в ИЭМК пациента, и необходимых для лечебно-диагностического процесса.
В рассматриваемых ниже примерах минимальная степень достоверности клинической информации равна единице, максимальная — десяти.
Для дальнейшего анализа необходимо рассмотреть еще несколько терминов.
Степень структурированности информации — разумный уровень формирования клинической информации в том, или ином блоке ИЭМК в структурированном виде, необходимом для дальнейшего использования данной информации в лечебно-диагностическом процессе.
Для структурирования клинической информации используются шаблоны документов различного уровня детализации, при заполнении сведений в которых предпочтение отдается использованию предустановленных (справочных) значений, и лишь в последнюю очередь — допускается использование свободного текстового заполнения.
В рассматриваемых ниже примерах минимальная степень структурированности информации для определенных блоков ИЭМК равна единице, максимальная — десяти.
Значимость информации в лечебно-диагностическом процессе — усредненный показатель влияния сведений в определенном информационном блоке ИЭМК на принятие решений в ходе лечебно-диагностического процесса.
Данный показатель безусловно следует учитывать в ходе дальнейшего анализа, однако необходимо учитывать его зависимость от ряда факторов — состояния пациента, необходимости срочного оказания медицинской помощи, доступности и оперативности диагностических служб и многих других.
В рассматриваемых ниже примерах минимальная степень значимости информации равна единице, максимальная — десяти.
Сколько же времени необходимо врачу для сбора и фиксирования информации о жалобах пациента, а также насколько структурированной и детализированной должна быть эта информация в ИЭМК?
При ответе на данный вопрос необходимо учесть, первичный это или повторный визит пациента к конкретному врачу, а также имеется ли какая-либо информация о пациенте в его ИЭМК, или этот пациент не только первый раз обращается к врачу, но и в данную медицинскую организацию обращается впервые.
Рассмотрим три варианта.
1 вариант
Пациент впервые обратился с жалобами на состояние своего здоровья к конкретному врачу медицинской организации, при этом никаких сведений о пациенте в МИС нет.
Основной акцент по сбору жалоб в данном случае — получить максимум информации для поиска возможной причины расстройства здоровья пациента.
Время на сбор и фиксирование жалоб в МИС — максимально возможное из трех вариантов, степень детализации информации о жалобах — высокая.
2 вариант
Пациент впервые обратился с жалобами на состояние своего здоровья к конкретному врачу медицинской организации, при этом пациент ранее обращался в данную медицинскую организацию, сведения о пациенте имеются в МИС.
Основной акцент по сбору жалоб в данном случае — используя имеющуюся информацию о пациенте в его ИЭМК, получить дополнительные данные для поиска возможной причины расстройства здоровья пациента.
Время на сбор и фиксирование жалоб в МИС — среднее из трех вариантов, степень детализации информации о жалобах — средняя.
3 вариант
Пациент повторно обратился к одному и тому же врачу (например, в рамках динамического наблюдения), сведения о пациенте имеются в МИС. При этом пациент может как жаловаться на состояние своего здоровья, так и не предъявлять никаких жалоб.
Основной акцент по сбору жалоб в данном случае (при их наличии) — используя имеющуюся информацию о пациенте в его ИЭМК, получить дополнительные данные для оценки ранее выявленного расстройства здоровья, эффективности назначенного лечения и, возможно — поиска причины ранее не установленного расстройства здоровья.
Время на сбор и фиксирование жалоб в МИС — среднее или минимальное (в случае, если пациент жалоб не предъявляет), степень детализации об имеющихся жалобах — средняя или высокая.
Для фиксирования информации по жалобам в структурированном виде могут использоваться сведения, перечисленные ниже.
1. Вид жалобы — основной симптом (или симптомы), описываемые пациентом на приеме у врача, в том числе:
— боль;
— головокружение;
— тошнота;
— рвота;
— слабость;
— сердцебиение;
— усталость и т. д.
2. Характеристики жалобы — данные, дополняющие информацию о жалобах, описываемых пациентом.
Они могут быть общими для различных видов жалоб, например — время возникновения, а могут быть уникальными, характерными только для одного вида жалоб, например — интенсивность боли.
Необходимо учитывать, что пациенты (особенно страдающие хроническими заболеваниями), предъявляют, как правило, несколько жалоб за один прием у врача.
Пример данных, необходимых для описания информации в структурированном виде по жалобе «боль» представлен на схеме (Рисунок 2).
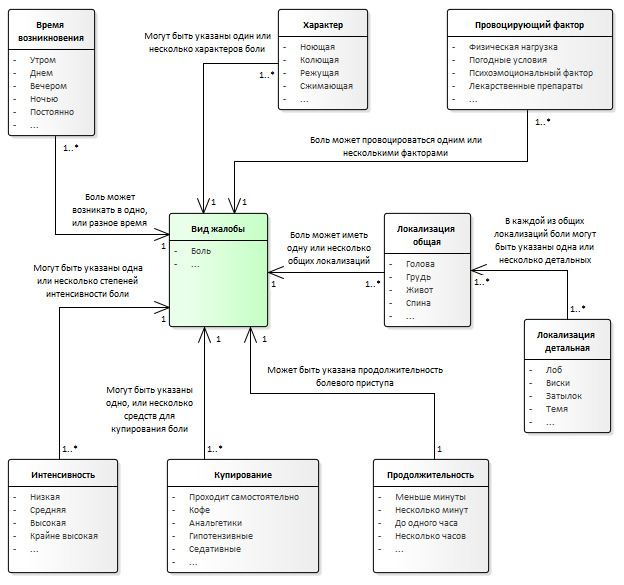
Фиксирование информации о жалобах, анамнезе заболевания, анамнезе жизни, образе жизни и других данных в структурированном виде может использоваться в системе поддержки принятия врачебных решений (СППВР) — для формирования диагноза, определения схемы лечения и других задач.
В данной главе рассмотрим короткий пример: пациент пожаловался врачу на боли в грудной клетке.
Врач, фиксируя информацию о жалобе и ее характеристиках в МИС в структурированном виде, формирует сведения, необходимые для исключения заболеваний, при которых характерны подобные жалобы:
— заболевания дыхательной системы (например, пневмония);
— заболевания сердечно-сосудистой системы (например, стенокардия);
— заболевания костно-мышечной системы (например, остеохондроз).
Врач отметил, что на кашель пациент не жаловался (СППВР понизила вероятность пневмонии), боль не купировалась нитроглицерином (СППВР понизила вероятность стенокардии), боль усиливалась при активном движении — СППВР выдала рекомендацию врачу, что наиболее вероятным заболеванием в данном случае является остеохондроз.
Данная информация может быть подтверждена или опровергнута врачом в ходе объективного осмотра пациента, а в дальнейшем — при дополнительном обследовании (консультациях других врачей-специалистов, инструментальных и лабораторных исследованиях), но первый камень в фундамент постановки диагноза будет заложен с помощью структурированной информации о жалобах.
С другой стороны, структурированное описание жалоб имеет следующие недостатки:
— значительный объем информации, который необходимо зафиксировать за короткое время, особенно в случаях, когда пациент предъявляет несколько жалоб;
— погрешности и искажение реальной картины своих ощущений и переживаний при описании пациентом своих жалоб врачу, и, как следствие — фиксирование не всегда достоверной информации в МИС.
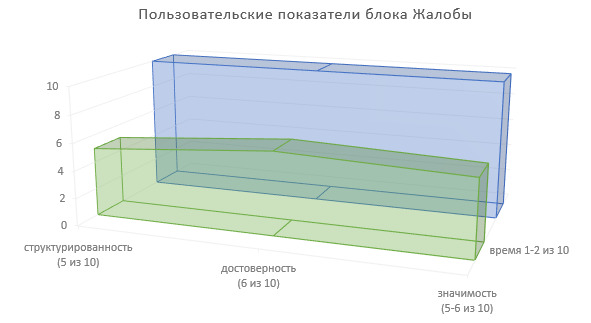
Определим пользовательские показатели по данному блоку ИЭМК (Рисунок 3).
Степень структурированности информации — 5 (из 10).
Степень достоверности информации — 6 (из 10).
Значимость в лечебно-диагностическом процессе — 5—6 (из 10).
Доля времени на фиксирование информации в МИС — 1—2 (из 10), при этом:
1 — на повторном приеме, или при фиксировании информации об одной жалобе пациента;
2 — на первичном приеме, или при фиксировании информации о нескольких жалобах пациента.
Примечание: на заднем фоне всех рисунков «Пользовательские показатели блоков ИЭМК» приводится проекция максимально возможных показателей структурированности, достоверности и значимости клинической информации.
2. Анамнез заболевания
Эпиграф 4
— Как ты полагаешь, не лучше ли нам прижечь железом?
— Это бы раньше надо сделать, а теперь, по-настоящему, и адский камень не нужен. Если я заразился, так уж теперь поздно.
— Как… Поздно…
— Еще бы! С тех пор четыре часа прошло с лишком.
(Иван Тургенев. Отцы и дети)
Выяснив жалобы, врач переходит к сбору информации о том, когда у пациента возникли проблемы со здоровьем, как они проявлялись, обращался ли пациент к другим врачам, или в другие медицинские организации, проводились или нет какие-либо диагностические исследования, назначались ли лекарственные препараты и т. д.
Данная информация необходима для определения дальнейшей тактики лечебно-диагностического процесса.
Отец и сын Базаровы по-разному реагируют на рану Евгения. Отец, сначала не имеющий достаточной информации о том, когда это случилось и какая помощь была оказана, настаивает на дальнейшем прижигании раны.
В то время как Евгений, зная, что с момента потенциального инфицирования прошло уже более четырех часов, считает данную процедуру бессмысленной.
Также, как и при описании жалоб, следует учитывать, что данную информацию пациент будет излагать со своей точки зрения, вольно, или невольно искажая прошедшие события.
Пациентом могут быть допущены ошибки при изложении времени возникновения заболевания, в датах обращения к врачам и в датах госпитализации, наименовании назначенных лекарственных препаратов и других сведений.
В ряде случаев, особенно при приемах пациентов с хроническими заболеваниями, врач может воспользоваться информацией в ИЭМК пациента о ранее зафиксированных сведениях по анамнезу данного заболевания — например, о случаях госпитализации, результатах инструментальных и лабораторных исследований, заключениях врачей-специалистов и других.
Анамнез заболевания — информация, излагаемая в хронологическом порядке о возникновении, течении и развитии настоящего заболевания с момента появления первых симптомов до текущего приема врача.
Источником информации о сведениях по анамнезу заболевания для врача, ведущего прием, может являться как сам пациент, так и данные его медицинской карты (бумажной или электронной).
Рассмотрим три варианта формирования данных об анамнезе заболевания.
1 вариант
Пациент впервые обратился с данным заболеванием к конкретному врачу медицинской организации, при этом никаких сведений о пациенте в МИС нет.
Основной акцент по сбору данных об анамнезе заболевания в данном случае направлен на получение (в дополнение к жалобам) максимального объема информации, которая в дальнейшем будет использоваться для определения тактики лечебно-диагностического процесса.
Время на сбор и фиксирование данных об анамнезе заболевания — максимально возможное из трех вариантов, степень детализации — средняя.
2 вариант
Пациент повторно обратился с данным заболеванием к конкретному врачу медицинской организации, в ИЭМК пациента имеются отдельные сведения об анамнезе данного заболевания.
Основной акцент по сбору данных в этом случае направлен на выяснение недостающей информации по анамнезу заболевания для ее дальнейшего использования (вместе с информацией по жалобам) при определении тактики лечебно-диагностического процесса.
За счет того, что в ИЭМК пациента уже имеется часть информации, время на сбор и фиксирование данных об анамнезе заболевания — среднее, степень детализации — средняя или высокая.
3 вариант
Пациент повторно обратился с данным заболеванием к конкретному врачу медицинской организации, в его ИЭМК имеются полные сведения об анамнезе данного заболевания.
В случае, если на текущем приеме врач не выяснил у пациента никакой принципиально новой информации, ему остается только сформировать данный блок информации, необходимый для включения в протокол осмотра, на основании уже имеющихся данных об анамнезе заболевания в ИЭМК пациента.
Если же получена новая информация, врач фиксирует ее в МИС в объеме, достаточном для дальнейшего использования при определении тактики лечебно-диагностического процесса.
Время на сбор данных об анамнезе заболевания — минимальное, степень детализации — средняя или высокая.
Для фиксирования информации по анамнезу заболевания в структурированном виде могут использоваться сведения, перечисленные ниже.
1. История развития данного заболевания.
2. Лечебно-диагностические мероприятия по данному заболеванию.
Пример данных, необходимых для описания анамнеза заболевания в структурированном виде, представлен на схеме (Рисунок 4).
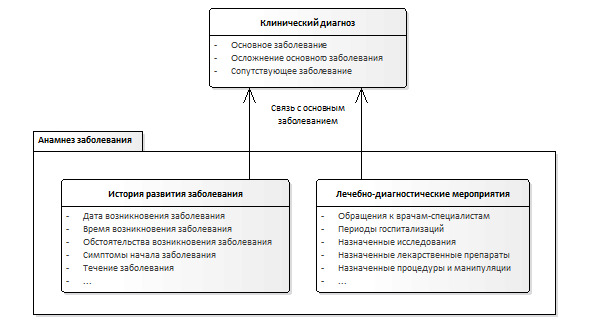
История развития заболевания — часть сведений анамнеза заболевания о динамике развития заболевания, формируемая, как правило, со слов пациента.
Информация об истории развития заболевания в структурированном виде может включать следующие сведения, перечисленные ниже.
1. Дата возникновения заболевания — то есть дата, указанная пациентом в качестве точки отсчета в истории развития заболевания.
Может быть только одна дата в истории развития конкретного заболевания. Она может измениться в дальнейшем при уточнении пациентом, его родственниками, другими врачами.
Следует учесть, что иногда (особенно при позднем обращении), пациент затрудняется назвать точную дату возникновения заболевания, указывая при этом примерные формулировки — «пару недель назад», «около месяца назад» и т. д.
В этом случае, если врач считает необходимым указать дату, он рассчитывает ее, исходя из формулировки, озвученной пациентом. В системе для фиксирования такой даты может быть предусмотрен признак «ориентировочная дата начала заболевания».
2. Время возникновения заболевания — максимально возможная конкретизация пациентом точки отсчета развития заболевания.
Особенно важна данная информация, если пациент предъявил жалобы, характерные для угрожающих жизни состояний (боли в области сердца, боли в животе, и др.), а также при полученных травмах.
3. Обстоятельства возникновения заболевания — один или несколько факторов, по мнению пациента, способствовавших возникновению и развитию заболевания.
В МИС может быть предусмотрен справочник для фиксирования данной информации. Данная информация может помочь врачу в определении этиологии (природы) заболевания.
Примеры значений:
— нарушение диеты;
— переохлаждение;
— физическая нагрузка;
— контакт с инфекционным больным;
— психоэмоциональный фактор и т. д.
4. Симптомы начала заболевания — описание пациентом ощущений и переживаний в момент впервые осознанного нарушения состояния здоровья.
Могут совпадать полностью или частично с жалобами, предъявленными на момент осмотра врачом, а могут быть совершенно иными.
Данная информация необходима для ограничения круга поиска возможных причин нарушения здоровья.
Примеры значений:
— повышенная температура;
— боли в животе;
— тошнота;
— расстройство стула и т. д.
5. Течение заболевания — характеристика пациентом своих ощущений и переживаний в период от начала возникновения заболевания до момента обращения к врачу.
Информация о течении заболевания позволяет врачу сделать предварительный вывод о текущей фазе заболевания — латентном периоде, острой фазе и т. д.
Лечебно-диагностические мероприятия (в контексте анамнеза заболевания) — часть сведений анамнеза заболевания о мероприятиях лечебно-диагностического процесса по конкретному заболеванию пациента, состоявшихся (или запланированных) медицинским персоналом одной или нескольких медицинских организаций в период от начала заболевания до момента обращения к врачу.
Эта информация необходима врачу для ознакомления с предпринятыми мерами по диагностике и лечению заболевания, с которым обратился пациент, понимания, насколько они были эффективными, и какие действия, с учетом данной информации, следует предпринять далее.
Как уже было отмечено выше, источником данной информации может являться как сам пациент, так и медицинский персонал (в том случае, когда соответствующие записи, сделанные медицинским персоналом, имеются в ИЭМК пациента).
На момент обращения пациента к врачу в ИЭМК пациента могут содержаться сведения по данному блоку информации, включающие:
— обращения к врачам-специалистам по поводу данного заболевания;
— госпитализации по поводу данного заболевания;
— результаты лабораторных и инструментальных исследований;
— назначенные лекарственные препараты, процедуры и т. д.
Необходимо учитывать, что часть лечебно-диагностических мероприятий, запланированных и назначенных пациенту по данному заболеванию ранее, могли остаться невыполненными.
Для отслеживания состояния назначенных мероприятий может быть использована статусная схема назначений (подробно рассматривается во второй главе).
Результаты диагностики, с которыми врач может ознакомиться по состоявшимся диагностическим мероприятиям, вынесены в отдельный блок ИЭМК.
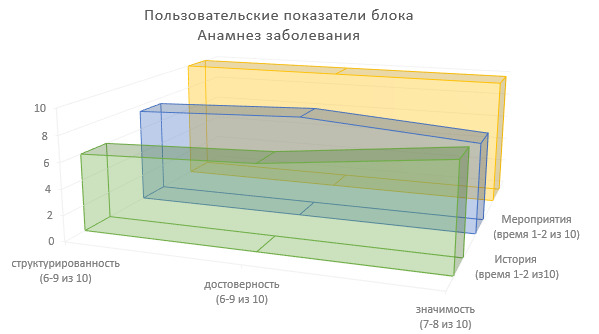
Подведем итоги по пользовательским показателям данного блока ИЭМК (Рисунок 5).
Степень структурированности информации:
а) история развития заболевания — 6 (из 10);
б) лечебно-диагностические мероприятия — 6—9 (из 10), при этом:
6—7 — источником данной информации является пациент;
8—9 — источником данной информации является ИЭМК.
Значимость в лечебно-диагностическом процессе:
а) история развития заболевания — 8 (из 10);
б) лечебно-диагностические мероприятия 7 (из 10).
Степень достоверности клинической информации:
а) история развития заболевания — 6—7 (из 10), при этом:
6 — источником данной информации является пациент;
7 — источником данной информации является ИЭМК;
б) лечебно-диагностические мероприятия — 7—9 (из 10), при этом:
7 — источником данной информации является пациент;
8—9 — источником данной информации является ИЭМК.
Доля времени на фиксирование информации в МИС — 1—2 (из 10), при этом:
1 — незначительный объем информации, необходимый для фиксирования в ИЭМК, например — у впервые обратившихся пациентов. Другой вариант — большая часть информации уже имеется в ИЭМК.
2 — значительный объем информации, необходимый для регистрации в ИЭМК, при этом сведения в ИЭМК по данному блоку отсутствуют, или имеются в недостаточном объеме.
3. Анамнез жизни
Эпиграф 5
У Ивана выспросили решительно все насчет его прошлой жизни, вплоть до того, когда и как он болел скарлатиною, лет пятнадцать тому назад. Исписав за Иваном целую страницу, перевернули ее, и женщина
в белом перешла к расспросам о родственниках Ивана.
Началась какая-то канитель: кто умер, когда, да отчего, не пил ли, не болел ли венерическими болезнями, и все в таком же роде.
(Михаил Булгаков. Мастер и Маргарита)
Выслушав жалобы пациента, собрав информацию об анамнезе заболевания, врач переключается на детальный анализ событий, произошедших (и происходящих в данный момент) в жизни пациента.
Также, как и поэту Ивану Бездомному из известного романа, большинству пациентов вопросы врача на данную тему часто кажутся бессмысленными, непонятными, а иногда — и неприятными, вызывающими злость и раздражение (например, вопросы о вредных привычках, социальном статусе и т. д.).
Многие из пациентов предпочли бы, чтобы вместо долгих расспросов, особенно при первичных обращениях, врач не терял бы времени на долгие беседы, а направил бы на различные исследования и поскорее назначил лечение.
Так что, помимо того, что часть информации будет пациентом передана некорректно из-за значительной давности некоторых прошедших событий, часть данных будет искажена пациентом из-за попытки выглядеть лучше, чем есть на самом деле, а часть — вообще скрыта.
Cведения в данном информационном блоке, однократно занесенные в ИЭМК конкретным врачом, становятся в дальнейшем доступными для всех других врачей, участвующих в лечебно-диагностическом процессе по данному пациенту, поэтому их повторное фиксирование в МИС не требуется.
Сведения об анамнезе жизни могут дополняться при новых визитах пациента в случае получения врачом от него новых сведений — например, перемены места работы, случаев выявления хронических заболеваний у родственников, изменению бытовых условий и других данных, представляющих клиническую ценность для врача.
Здесь необходимо сделать оговорку — не все разделы анамнеза жизни в равной степени интересны всем врачам.
Некоторые данные (например, из аллергологического анамнеза) — интересны всем врачам без исключения, а часть данных представляет интерес только для врачей, в чью область компетенции входит эта информация.
Так, данные трудового анамнеза будут в первую очередь интересны врачам-профпатологам, данные иммунологического анамнеза — врачам-педиатрам и инфекционистам и т. д.
Анамнез жизни — совокупность сведений о событиях из жизни пациента, имеющих клиническое значение для конкретных врачей, выполняющих определенные роли в клинико-диагностическом процессе.
Источником информации о сведениях по анамнезу жизни (также, как и о сведениях об анамнезе заболевания) для врача, ведущего прием, может являться как сам пациент, так и данные его медицинской карты (бумажной или электронной).
Учитывая масштабность и вариативность данных, которые могут быть использованы для структурированного описания анамнеза жизни, в данном разделе представлено верхнеуровневое описание отдельных блоков информации анамнеза жизни, таких, как:
— биологический анамнез;
— семейный анамнез;
— иммунологический анамнез;
— аллергологический анамнез;
— наследственный анамнез;
— специфический анамнез;
— трудовой анамнез;
— жилищно-бытовой анамнез;
— социальный анамнез.
Пример данных, необходимых для описания анамнеза жизни в структурированном виде, представлен на схеме (Рисунок 6).

Биологический анамнез
Биологический анамнез — это совокупность сведений о состоянии развития ребенка в различные периоды онтогенеза.
Источником информации о сведениях по биологическому анамнезу для врача, ведущего прием, могут являться как родственники ребенка, так и данные его медицинской карты (бумажной или электронной).
Необходимо уточнить данное выше определение по источнику информации для данного блока.
В первую очередь — это бумажная или электронная медицинская карта ребенка. Другим источником информации выступает мать, или другой близкий родственник ребенка.
Также, как и во всех случаях получения данных непосредственно от пациента, получение данных от родственников пациента имеет более низкую степень достоверности информации, чем полученной информации от других врачей.
Для фиксирования информации по биологическому анамнезу в структурированном виде могут быть использования сведения, характеризующие состояние ребенка в различные периоды онтогенеза.
1. Антенатальный период — включает сведения о состоянии матери во время беременности и других факторах, которые могли оказать влияние на ребенка до его рождения:
— токсикозы первой и второй половины беременности;
— угрозы прерывания беременности;
— хирургические вмешательства во время беременности;
— вирусные заболевания во время беременности;
— профессиональные вредности у родителей и другие.
2. Интранатальный период — включает сведения об особенностях процесса родоразрешения как со стороны матери, так и со стороны ребенка:
— характер течения родов;
— акушерские пособия;
— кесарево сечение;
— состояние ребенка при рождении и другие.
3. Ранний неонатальный — включает сведения о состоянии ребенка и матери в первую неделю после родов:
— состояние ребенка при выписке из роддома;
— состояние матери при выписке из роддома;
— срок прикладывания к груди;
— состояние лактации у матери;
— время отпадения пуповины и другие.
4. Поздний неонатальный — включает сведения о состоянии здоровья новорожденного со второй по четвертую неделю после рождения:
— наличие и проявления родовой травмы;
— недоношенность;
— гемолитическая болезнь новорожденного;
— особенности грудного вскармливания;
— перевод на искусственное вскармливание и другие.
5. Постнатальный — включает сведения о состоянии здоровья ребенка в различные периоды его жизни (до одного года, с года до трех лет и т. д.):
— острые инфекционные заболевания;
— наличие рахита;
— наличие анемии;
— наличие диатеза и других заболеваний.
Сведения в данном разделе анамнеза жизни представляют интерес в первую очередь для врачей-педиатров при формировании плана наблюдения за ребенком, составлении плана лечебно-диагностических мероприятий в случае заболевания ребенка, а также учитываются при определении ребенка в детское образовательное учреждение.
Часть данных в биологическом анамнезе заполняется, как правило, врачами акушерами-гинекологами женских консультаций и родильных домов (сведения об антенатальном и интранатальном анамнезе), остальные данные биологического анамнеза фиксируются врачами-педиатрами детских поликлинических отделений.
При наличии достаточного объема данных для фиксирования информации по всем разделам биологического анамнеза (за исключением постнатального), сведения фиксируются в ИЭМК однократно и не требуют актуализации.
Информация об особенностях постнатального периода ребенка актуализируется во время визитов ребенка к врачу-педиатру при необходимости.
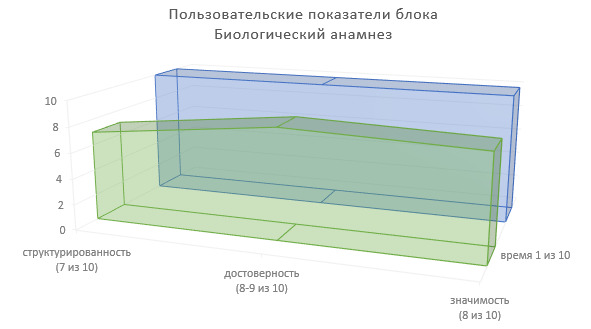
Подведем итоги по пользовательским показателям биологического анамнеза для врачей-специалистов, использующих сведения данного блока ИЭМК в лечебно-диагностическом процессе (Рисунок 7).
Степень структурированности информации — 7 (из 10).
Степень достоверности информации — 8—9 (из 10).
Значимость в лечебно-диагностическом процессе — 8 (из 10).
Доля времени на фиксирование информации в МИС — 1 (из 10).
Семейный анамнез
Семейный анамнез представляет собой сведения, характеризующие семью, в которой находится наблюдаемый в медицинской организации ребенок.
Источником информации о сведениях по семейному анамнезу для врача, ведущего прием, помимо данных в бумажной или электронной медицинской карте являются родители (свои, или приемные), а также родственники ребенка или его законные представители.
Для фиксирования информации по семейному анамнезу ребенка в структурированном виде могут использоваться сведения, перечисленные ниже.
1. Тип семьи — сведения о том, является ли семья родной, или приемной.
2. Состав семьи — характеристика полноценности семьи:
— полная;
— только мать;
— только отец;
— другие варианты (бабушки, дедушки, дяди, тети и т. д.).
3. Возраст родителей (родственников) — сведения о возрасте каждого из родителей или ближайших родственников.
4. Образование родителей (родственников).
5. Профессии родителей (родственников).
6. Психологический микроклимат в семье — характеристику взаимоотношений в семье ребенка:
— благоприятный;
— удовлетворительный;
— неблагоприятный.
7. Материальная обеспеченность семьи — характеристика благосостояния семьи:
— высокий уровень материального обеспечения;
— достаточный уровень материального обеспечения;
— низкий уровень материального обеспечения.
8. Санитарно-гигиенические условия — характеристика санитарно-гигиенических условий, в которых проживает ребенок:
— удовлетворительные;
— неудовлетворительные.
В целях объективности информации по последним трем разделам семейного анамнеза целесообразно получить данные, что называется «на месте», посетив ребенка (лучше без предупреждения) — например, в качестве активного посещения на дому.
Данная информация представляет интерес в первую очередь для врачей-педиатров, особенно — по «проблемным» детям, при взаимодействии с другими ведомствами, например, органами опеки.
Информация об особенностях семейного анамнеза при необходимости актуализируется во время визитов ребенка к врачу-педиатру.
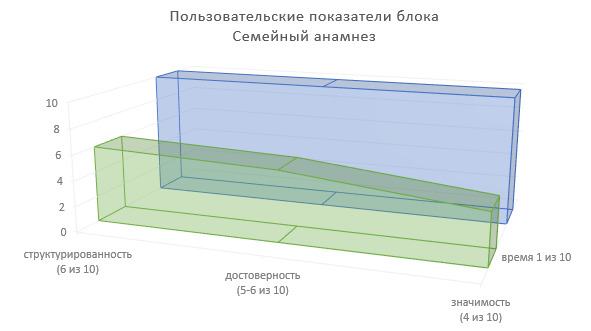
Определим пользовательские показатели семейного анамнеза для врачей-специалистов, использующих сведения данного блока ИЭМК в лечебно-диагностическом процессе (Рисунок 8).
Степень структурированности информации — 6 (из 10).
Степень достоверности информации — 5—6 (из 10).
Значимость в лечебно-диагностическом процессе — 4 (из 10).
Доля времени на фиксирование информации в МИС — 1 (из 10).
Иммунологический анамнез
Иммунологический анамнез представляет собой комплекс сведений о всех случаях вакцинопрофилактики пациента, как плановой, так и по эпидемическим показаниям, а также сведений о медицинских отводах, противопоказаниях, и реакциях на прививки.
Источником информации о сведениях по иммунологическому анамнезу для врача, ведущего прием, являются, как правило, записи в электронной или бумажной медицинской карте.
Рассматривая в качестве источника данных родителей, родственников и законных представителей ребенка, необходимо в данном случае принимать в расчет невысокую степень достоверности информации.
Для фиксирования информации по иммунологическому анамнезу пациента в структурированном виде могут использоваться сведения, перечисленные ниже.
1. Дата выполнения вакцинации пациента.
2. Наименование прививки согласно Национальному календарю прививок.
3. Кратность вакцинации (ревакцинации) и их порядок — первая, вторая и т. д.
4. Наименование вакцины, использованной для вакцинации.
5. Реакция на прививку — сведения о реакции на вакцинацию, в том числе:
— повышение температуры более 40 градусов;
— отек и гиперемия в месте введения вакцины.
6. Поствакцинальные осложнения — сведения о поствакцинальных осложнениях:
— анафилактический шок;
— тяжелые генерализованные аллергические реакции;
— энцефалит;
— вакциноассоциированный полиомиелит;
— поражения ЦНС с проявлениями, приводящими к инвалидности;
— генерализованные инфекции, вызванные вакциной БЦЖ;
— артрит хронический, вызванный вакциной против краснухи.
7. Медицинские отводы — сведения об отводах от вакцинации, в том числе:
— срок медицинского отвода;
— причина (причины) медицинского отвода.
8. Противопоказания к вакцинации в стандартные сроки и по стандартной схеме — сведения об абсолютных, относительных и ложных противопоказаниях к вакцинации, в том числе:
8.1. Абсолютные (требующие медицинского отвода):
— иммунодефицитные состояния;
— противопоказания к введению БЦЖ;
— противопоказания для АКДС;
— противопоказания к введению живых вирусных вакцин;
— противопоказания к введению вакцин против гепатита В;
— острые заболевания;
— некоторые хронические заболевания.
8.2. Относительные (требующие особого подхода к выбору и методу применения вакцин):
— гемофилия;
— недавние оперативные вмешательства;
— переливание крови и препаратов крови.
8.3. Ложные (требующие отсрочки иммунизации):
— перинатальная энцефалопатия;
— стабильные неврологические состояния;
— анемии легкой и средней степени тяжести;
— дисбактериоз;
— аллергические заболевания;
— врожденные пороки развития в стадии компенсации.
Информация по данному блоку используется врачами-специалистами для оценки ситуации по инфекционным заболеваниям:
— рисков возникновения у пациента того, или иного инфекционного заболевания;
— прогнозу наиболее вероятной тяжести течения заболевания в случае его возникновения;
— прогнозу вероятных исходов заболевания — осложнений, перехода в хроническую форму и т. д.
Данные по иммунологическому анамнезу актуализируются после вновь выполненных вакцинаций.
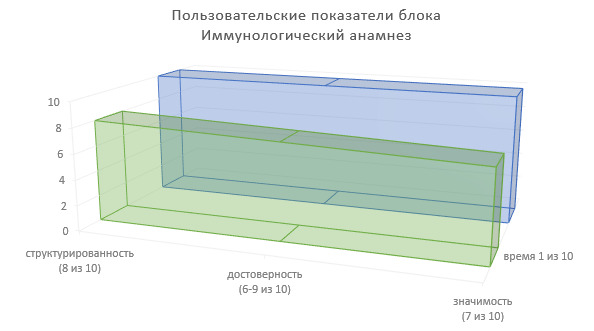
Подведем итоги по пользовательским показателям иммунологического анамнеза для врачей-специалистов, использующих сведения данного блока ИЭМК в лечебно-диагностическом процессе (Рисунок 9).
Степень структурированности информации — 8 (из 10).
Степень достоверности информации — 6—9 (из 10), при этом:
6—7 — если источником сведений является пациент или его родственники;
8—9 — если источником данных является электронная, или бумажная медицинская карта.
Значимость в лечебно-диагностическом процессе — 7 (из 10).
Доля времени на фиксирование информации в МИС — 1 (из 10).
Аллергологический анамнез
Аллергологический анамнез — это совокупность сведений о всех случаях аллергических реакций конкретного пациента и их проявлений с момента рождения до момента текущего обращения к врачу.
Источником информации о сведениях по аллергологическому анамнезу для врача, ведущего прием, может являться как сам пациент, так и записи в электронной или бумажной медицинской карте.
Для фиксирования информации по аллергологическому анамнезу пациента в структурированном виде могут использоваться сведения, перечисленные ниже.
1. Вид аллергии:
— респираторная аллергия;
— лекарственная аллергия;
— лекарственная непереносимость;
— пищевая аллергия;
— пищевая непереносимость;
— инсектная аллергия;
— инфекционная аллергия.
2. Вид аллергического агента:
— аллергены пыльцы растений;
— бытовые аллергены;
— эпидермальные аллергены;
— инсектные аллергены;
— пищевые аллергены;
— лекарственные препараты
— грибковые аллергены.
3. Вид аллергена:
— береза;
— ива;
— полынь горькая;
— тимофеевка и другие.
4. Реакция на аллергические агенты:
— анафилактический шок;
— бронхиальная астма;
— аллергический ринит;
— крапивница и другие.
5. Степень проявления реакции на аллерген:
— высокая;
— средняя;
— умеренная.
6. Обстоятельства возникновения аллергии:
— в детском возрасте;
— после проведения вакцинации;
— после травмы/операции;
— воздействия внешнего фактора;
— прочие.
Информация по данному блоку необходима в первую очередь врачам-специалистам, работающих с пациентами, заболевания которых связаны с аллергическими реакциями.
Также сведения из данного раздела учитываются врачами-специалистами при составлении лечебно-диагностического плана по конкретному пациенту — назначении лекарственных препаратов, диеты, места санаторно-курортного лечения и т. д.
Информация об аллергологическом анамнезе актуализируется при визитах пациента к врачу, на которых он сообщает о новых случаях аллергических реакций, или при выявлении новых аллергических реакций во время медицинских вмешательств.
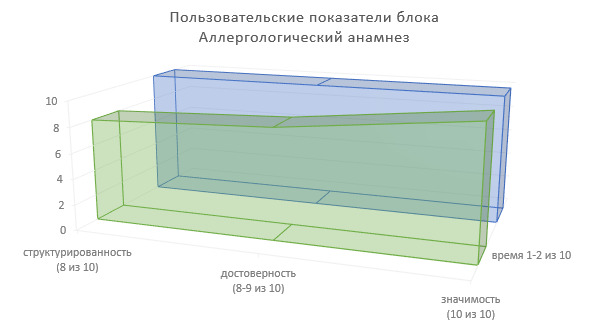
Определим пользовательские показатели аллергологического анамнеза для врачей-специалистов, использующих сведения данного блока ИЭМК в лечебно-диагностическом процессе (Рисунок 10).
Степень структурированности информации — 8 (из 10).
Степень достоверности информации — 8—9 (из 10).
Значимость в лечебно-диагностическом процессе — 10 (из 10).
Доля времени на фиксирование информации в МИС — 1—2 (из 10).
Наследственный анамнез
Наследственный анамнез представляет собой комплекс сведений, содержащих информацию о заболеваниях ближайших родственников пациента.
Источником информации о заболеваниях ближайших родственников пациента для врача, ведущего прием, является, как правило, сам пациент.
В случае, если в МИС реализована связь между пациентом и его ближайшими родственниками, источником информации будет являться ИЭМК.
Для фиксирования информации по наследственному анамнезу пациента в структурированном виде могут использоваться сведения, перечисленные ниже.
1. Заболевания ближайших родственников, в том числе:
— острый инфаркт миокарда;
— острое нарушение мозгового кровообращения;
— артериальная гипертензия;
— ишемическая болезнь сердца;
— злокачественные новообразования;
— хронические заболевания легких;
— сахарный диабет;
— хронические заболевания желудочно-кишечного тракта;
— алкоголизм;
— табакокурение;
— наркомания.
2. Степень родства ближайшего родственника пациента, у которого было выявлено заболевание:
— мать;
— отец;
— брат;
— сестра;
— бабушка;
— дедушка.
3. Период возникновения заболевания, в котором у ближайших родственников пациента было выявлено заболевание:
— в молодом возрасте (до 30 лет);
— в зрелом возрасте (до 60 лет);
— в пожилом возрасте (старше 60 лет).
4. Итог заболевания:
— сохраненная трудоспособность;
— инвалидность;
— летальный исход.
Информация по данному блоку используется врачами-специалистами для оценки риска развития у пациента того, или иного заболевания, одной из ведущих причин возникновения которого является наследственный фактор.
Сведения о наследственном анамнезе актуализируется при визитах пациента к врачу, на которых он сообщает новые данные о заболеваниях у ближайших родственников (за исключением умерших), или при выявлении новых заболеваний у ближайших родственников пациента, находящихся на обследовании и лечении в медицинских организациях.
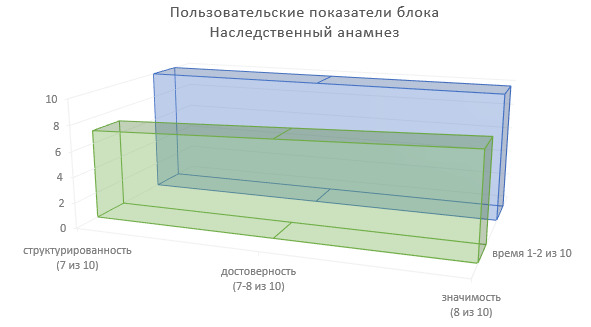
Определим пользовательские показатели наследственного анамнеза для врачей-специалистов, использующих сведения данного блока ИЭМК в лечебно-диагностическом процессе (Рисунок 11).
Степень структурированности информации — 7 (из 10).
Степень достоверности информации — 7—8 (из 10).
Значимость в лечебно-диагностическом процессе — 8 (из 10).
Доля времени на фиксирование информации в МИС — 1 — 2 (из 10).
Специфический анамнез
Специфический анамнез (или анамнез врачей-специалистов) — это совокупность специфической клинической информации по конкретному пациенту, представляющая в первую очередь интерес для врачей определенных специальностей.
Источником информации о сведениях по специфическому анамнезу для врача, ведущего прием, чаще являются записи в электронной или бумажной медицинской карте, сделанные врачами-специалистами, соответствующими виду специфического анамнеза, реже — данные, полученные от пациента.
Для фиксирования информации по специфическому анамнезу пациента в структурированном виде могут использоваться сведения, перечисленные ниже.
1. Акушерский анамнез — сведения о репродуктивной функции женщины:
— количество беременностей;
— количество родов (в том числе — многоплодных);
— количество прерываний беременности (выкидыши и аборты);
— количество мертворожденных детей;
— кесарево сечение и другие.
2. Гинекологический анамнез — сведения о половой функции женщины:
— дата начала менструаций;
— дата начала половой жизни;
— характеристика цикла;
— сведения о контрацепции и другие.
3. Эпидемиологический/инфекционный анамнез — сведения о перенесенных пациентом инфекционных заболеваниях, а также о его контактах с инфекционными больными:
— перенесенные инфекционные заболевания;
— возраст, в котором пациент перенес инфекционное заболевание;
— пребывание в эпидемически неблагополучных районах;
— дата контакта с инфекционными больными;
— результат контакта (здоров, заболевание, носительство) и другие.
4. Трансфузиологический анамнез — сведения о случаях переливания пациенту препаратов крови и кровезаменителей, в том числе:
— даты переливания;
— причины переливания;
— вид компонентов крови;
— объем переливания;
— реакции на трансфузию и другие.
Информация по данному блоку используется врачами всех специальностей, учитывающих ее при формировании лечебно-диагностического плана.
Сведения о специфическом анамнезе актуализируются при визитах пациента к врачам-специалистам, в чьих сферах интересов находится тот, или иной раздел данного информационного блока.
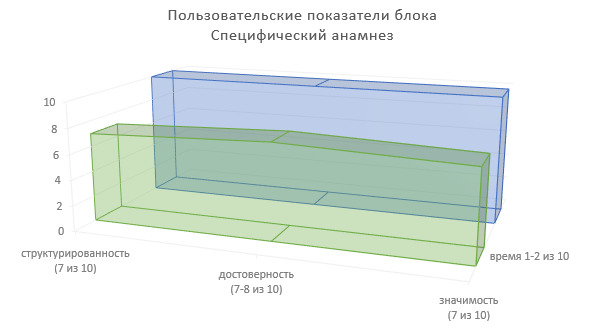
Подведем итоги по пользовательским показателям специфического анамнеза для врачей-специалистов, использующих сведения данного блока ИЭМК в лечебно-диагностическом процессе (Рисунок 12).
Степень структурированности информации — 7 (из 10).
Степень достоверности информации — 7—8 (из 10).
Значимость в лечебно-диагностическом процессе — 7 (из 10).
Доля времени на фиксирование информации в МИС — 1—2 (из 10).
Трудовой анамнез
Трудовой анамнез представляет собой комплекс сведений о трудовой деятельности пациента от момента ее начала до момента обращения к врачу.
Источником информации о сведениях по трудовому анамнезу для врача, ведущего прием, являются данные, полученные от пациента, а также записи в электронной или бумажной медицинской карте.
Для фиксирования информации по трудовому анамнезу пациента в структурированном виде могут использоваться сведения, перечисленные ниже.
1. Место работы — сведения о текущем и предыдущих местах работы.
2. Вредные производственные факторы — сведения о наличии на существующем или предыдущих местах работы вредных производственных факторов:
— повышенный уровень вибрации;
— повышенный уровень шума;
— повышенная или пониженная температура;
— повышенная или пониженная влажность и другие вредные производственные факторы.
3. Условия работы — сведения (особенно на производствах с вредными производственными факторами) о соблюдении гигиены труда и техники безопасности:
— наличие вентиляции;
— наличие спецодежды;
— ночные смены;
— сверхурочные дежурства;
— соблюдение режима труда и отдыха и другие.
4. Стаж работы — сведения о стаже работы на каждом месте работы, обязательно — на работах с вредными производственными факторами.
Информация по данному блоку используется в первую очередь врачами-профпатологами, участковыми терапевтами, а также врачами-специалистами, ведущими прием пациентов с заболеваниями, одной из ведущих причин возникновения которых являются вредные производственные факторы.
Сведения о трудовом анамнезе при необходимости актуализируются во время визитов пациента к соответствующим врачам-специалистам.
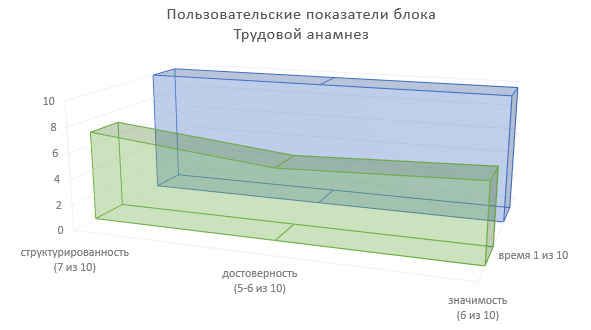
Определим пользовательские показатели трудового анамнеза для врачей-специалистов, использующих сведения данного блока ИЭМК в лечебно-диагностическом процессе (Рисунок 13).
Степень структурированности информации — 7 (из 10).
Степень достоверности информации — 5—6 (из 10).
Значимость в лечебно-диагностическом процессе — 6 (из 10).
Доля времени на фиксирование информации в МИС — 1 (из 10).
Жилищно-бытовой анамнез
Жилищно-бытовой анамнез — это совокупность сведений, характеризующих жилищно-бытовые условия, в которых проживает пациент.
Источником информации о сведениях по жилищно-бытовому анамнезу для врача, ведущего прием, являются, как правило, данные, полученные от пациента, а также записи в электронной или бумажной медицинской карте.
Для фиксирования информации по жилищно-бытовому анамнезу пациента в структурированном виде могут использоваться сведения, перечисленные ниже.
1. Сведения о доме, в котором проживает пациент:
— многоквартирный или частный;
— кирпичный, панельный, деревянный;
— этажность;
— состояние (возраст) дома.
2. Сведения о квартире, в которой проживает пациент:
— отдельная, коммунальная;
— количество комнат;
— наличие проходных комнат;
— наличие балконов.
3. Характеристика удобств:
— все удобства;
— частичные удобства;
— отсутствие удобств.
4. Площадь на одного жильца — сведения о средней площади (м. кв.) на жильцов, постоянно прописанных в квартире.
5. Отношения с соседями — сведения, характеризующие отношения с соседями:
— дружелюбные;
— нейтральные;
— конфликтные.
Информация по данному блоку может использоваться врачами-специалистами, ведущими прием пациентов с инфекционными заболеваниями (например, туберкулезом) и некоторыми неинфекционными заболеваниями (например, психическими расстройствами).
Сведения о жилищно-бытовом анамнезе при необходимости актуализируются во время визитов пациента к врачам-специалистам.
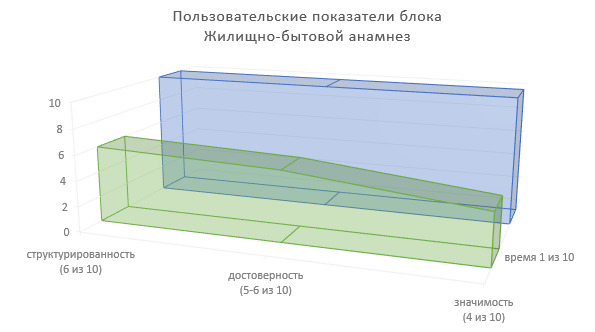
Определим пользовательские показатели жилищно-бытового анамнеза для врачей-специалистов, использующих сведения данного блока ИЭМК в лечебно-диагностическом процессе (Рисунок 14).
Степень структурированности информации — 6 (из 10).
Степень достоверности информации — 5—6 (из 10).
Значимость в лечебно-диагностическом процессе — 4 (из 10).
Доля времени на фиксирование информации в МИС — 1 (из 10).
Социальный анамнез
Социальный анамнез представляет собой совокупность сведений социального характера по пациенту с момента его совершеннолетия до момента обращения к врачу.
Источником информации о сведениях по социальному анамнезу для врача, ведущего прием, являются данные, полученные от пациента, а также записи в электронной или бумажной медицинской карте.
Следует учитывать, как правило, низкую степень достоверности данной информации из-за ее особенностей, которые крайне неохотно раскрываются пациентом.
Для фиксирования информации по социальному анамнезу пациента в структурированном виде могут использоваться сведения, перечисленные ниже.
1. Семейное положение:
— женат (замужем);
— холост;
— разведен (разведена);
— вдовец (вдова).
2. Сведения об образовании.
3. Общественное положение:
— руководитель;
— специалист высокой категории;
— специалист средней категории;
— рабочий и другие.
4. Социальная активность:
— высокая — активная жизненная позиция;
— средняя — умеренно активная жизненная позиция;
— низкая — ограниченная жизненная позиция.
5. Материальное обеспечение:
— высокий уровень дохода;
— средний уровень дохода;
— низкий уровень дохода.
Сведения в данном разделе представляют интерес для врачей-специалистов, занимающихся пациентами с социальными проблемами (например, страдающих алкоголизмом).
Сведения о социальном анамнезе при необходимости актуализируется во время визитов пациента к врачам-специалистам.
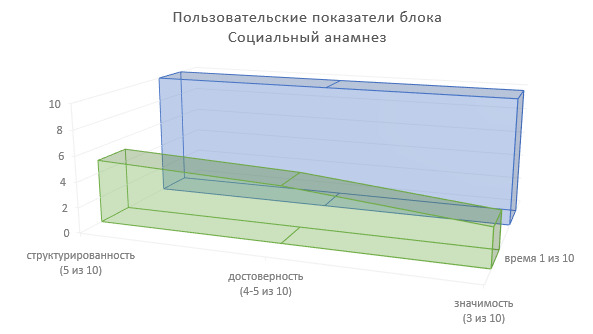
Определим пользовательские показатели социального анамнеза для врачей-специалистов, использующих сведения данного блока ИЭМК в лечебно-диагностическом процессе (Рисунок 15).
Степень структурированности информации — 5 (из 10).
Степень достоверности информации — 4—5 (из 10).
Значимость в лечебно-диагностическом процессе — 3 (из 10).
Доля времени на фиксирование информации в МИС — 1 (из 10).
4. Образ жизни
Эпиграф 6
За бараньим боком последовали ватрушки, из которых каждая была гораздо больше тарелки, потом индюк ростом в теленка, набитый всяким добром: яйцами, рисом, печенками и невесть чем, что все ложилось комом в желудке.
Этим обед и кончился, но когда встали из-за стола, Чичиков почувствовал в себе тяжести на целый пуд больше.
(Николай Гоголь. Мертвые души)
Дополнительной информацией, позволяющей врачу на приеме уточнить недостающие данные для понимания причины расстройства здоровья пациента могут быть сведения, характеризующие образ жизни пациента.
Привычный для пациента уклад жизни, совершаемые им изо дня в день различные действия, или наоборот, бездействие — все то, что кажется пациенту совершенно не заслуживающим внимания может иметь большое значение как для диагностики, так и для лечения заболеваний.
Так, господа средней руки из повести Гоголя, очень любящие покушать, не находят чего-то предосудительного в употреблении в пищу огромных порций.
Также и современные любители вкусно и много поесть, имея при этом десяток-другой лишних килограммов, на вопрос врача об аппетите и режиме питания скорее всего ответят — не волнуйтесь, доктор, с питанием у меня все хорошо, аппетит отличный, поэтому проблему с моим здоровьем следует искать в другом.
Следовательно, сведения, полученные от пациента по данному блоку информации, могут иметь невысокий уровень достоверности из-за неверной оценки пациентом своего образа жизни.
Кроме того, на достоверность данной информации могут повлиять ответы пациента на вопросы, характеризующие вредные привычки, и связанными с ними проблемами.
Образ жизни — это комплекс сведений о действиях и привычках пациента, формирующих привычный для него уклад жизни, являющихся факторами, оказывающими влияние как на возникновение ряда заболеваний, так и на их предотвращение.
Данная информация интересна в первую очередь врачам-специалистам, в сферу ответственности которых входят заболевания, возникновение и развитие которых в той или иной степени связано с факторами, обусловленными образом жизни пациента.
Это могут быть врачи-терапевты, кардиологи, эндокринологи, онкологи и другие.
Информация по образу жизни при необходимости актуализируется при последующих визитах пациента к врачам-специалистам.
Для фиксирования информации по образу жизни пациента в структурированном виде могут использоваться сведения, перечисленные ниже.
1. Двигательная активность:
1.1. Низкая, определяемая следующими характеристиками:
— работа, не предполагающая двигательной активности;
— низкий уровень самостоятельной физической активности или ее отсутствие;
— количество потребляемых ккал значительно превышает количество расходуемых.
1.2. Умеренная, определяемая следующими характеристиками:
— работа с умеренной физической активностью в сочетании с самостоятельной физической активностью на среднем уровне;
— количество потребляемых ккал незначительно превышает количество расходуемых.
1.3. Адекватная, определяемая следующими характеристиками:
— работа с умеренной физической активностью в сочетании с высоким уровнем самостоятельной физической активностью
— работа с высокой физической активностью в сочетании с умеренной самостоятельной физической активностью.
— количество потребляемых ккал сопоставимо с количеством расходуемых.
1.4. Высокая, определяемая следующими характеристиками:
— работа, сопровождающаяся тяжелыми физическими нагрузками;
— профессиональные занятия спортом;
— количество расходуемых ккал превышает количество потребляемых.
2. Режим труда и отдыха:
2.1. Адекватный режим труда и отдыха.
2.2. Нарушенный режим труда и отдыха, в том числе:
— сверхурочные смены;
— отсутствие отпуска в течение длительного срока;
— отсутствие выходных дней и т. д.
3. Особенности питания:
3.1. Употребление фруктов и овощей — количество в день (в том числе — в зависимости от способа приготовления).
3.2. Количество потребляемой соли в день.
3.3. Количество потребляемого сахара в день.
3.4. Частота употребления продуктов, таких, как:
— жирные сорта мяса;
— колбасы и копчености;
— консервы;
— полуфабрикаты;
— сливочное масло;
— кондитерские изделия;
— блюда в фастфудах;
— газированные напитки.
3.5. Употребление алкоголя:
— предпочтительные для употребления напитки;
— среднее количество употребляемого алкоголя в день;
— частота употребления алкоголя;
— особенности употребления алкоголя:
— причины употребления алкоголя;
— случаи употребления алкоголя в одиночестве;
— изменение поведения после употребления алкоголя;
— необходимость опохмеливания.
3.6. Употребление табака:
— никогда не курил;
— курил в прошлом (в течение какого времени);
— курил в прошлом (сколько сигарет в день;
— как давно бросил;
— курит в настоящее время (в течение какого времени);
— курит в настоящее время (сколько сигарет в день).
3.7. Потребление наркотиков:
— никогда не употреблял;
— употреблял в прошлом (в течение какого времени);
— употреблял в прошлом (какие наркотические вещества);
— употребляет в настоящее время (в течение какого времени);
— употребляет в настоящее время (какие наркотические вещества).
3.8. Проблемы из-за употребления алкоголя и/или наркотиков:
— не было;
— были (личные);
— были (у близких друзей);
— описание проблемы — административные нарушения, потеря работы, уголовные преступления и т. д.
Определим пользовательские показатели образа жизни пациента для врачей-специалистов, использующих сведения данного блока ИЭМК в лечебно-диагностическом процессе (Рисунок 16).
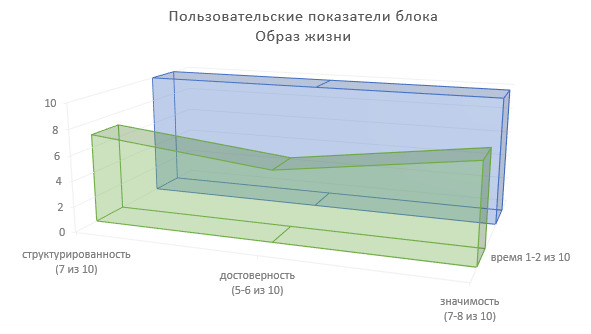
Степень структурированности информации — 7 (из 10).
Степень достоверности информации — 5—6 (из 10).
Значимость в лечебно-диагностическом процессе — 7—8 (из 10).
Доля времени на фиксирование информации в МИС — 1—2 (из 10).
5. Факторы риска
Эпиграф 7
Цинга передается не бациллами. Заразиться ею нельзя. Она сама возникает в организме. Не в том дело, что они что-то подхватили, а в том, что им чего-то не хватает.
Цингой заболевают от того, что недостает каких-то веществ в крови, и эти вещества находятся не в склянках и порошках, а в овощах и зелени.
(Джек Лондон, Смок Беллью)
Герой романа Джека Лондона, попав в лагерь миссионеров, в котором жители заболели цингой, вступает в спор со своим компаньоном о причинах возникновения данного заболевания. Смок Беллью доказывает Малышу, что жители заболели из-за нехватки свежих овощей, мотивируя свою точку зрения знанием основного фактора риска развития цинги — дефицита витаминов.
Учитывая внешний вид заболевших жителей (фактически — данных объективного осмотра), друзья не сомневаются в том, что у жителей поселка цинга, расходятся во мнении лишь в причинах ее возникновения.
Использование информации о факторах риска возникновения или развития того, или иного заболевания еще до начала объективного осмотра, лабораторных и инструментальных исследований значительно помогает врачу в поиске причины расстройства здоровья пациента.
А для того, чтобы еще более облегчить врачу использование информации о факторах риска в лечебно-диагностическом процессе, воспользуемся теми данными, которые врач в ходе приема уже зафиксировал в ИЭМК пациента.
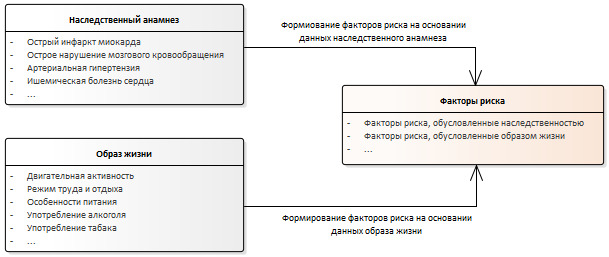
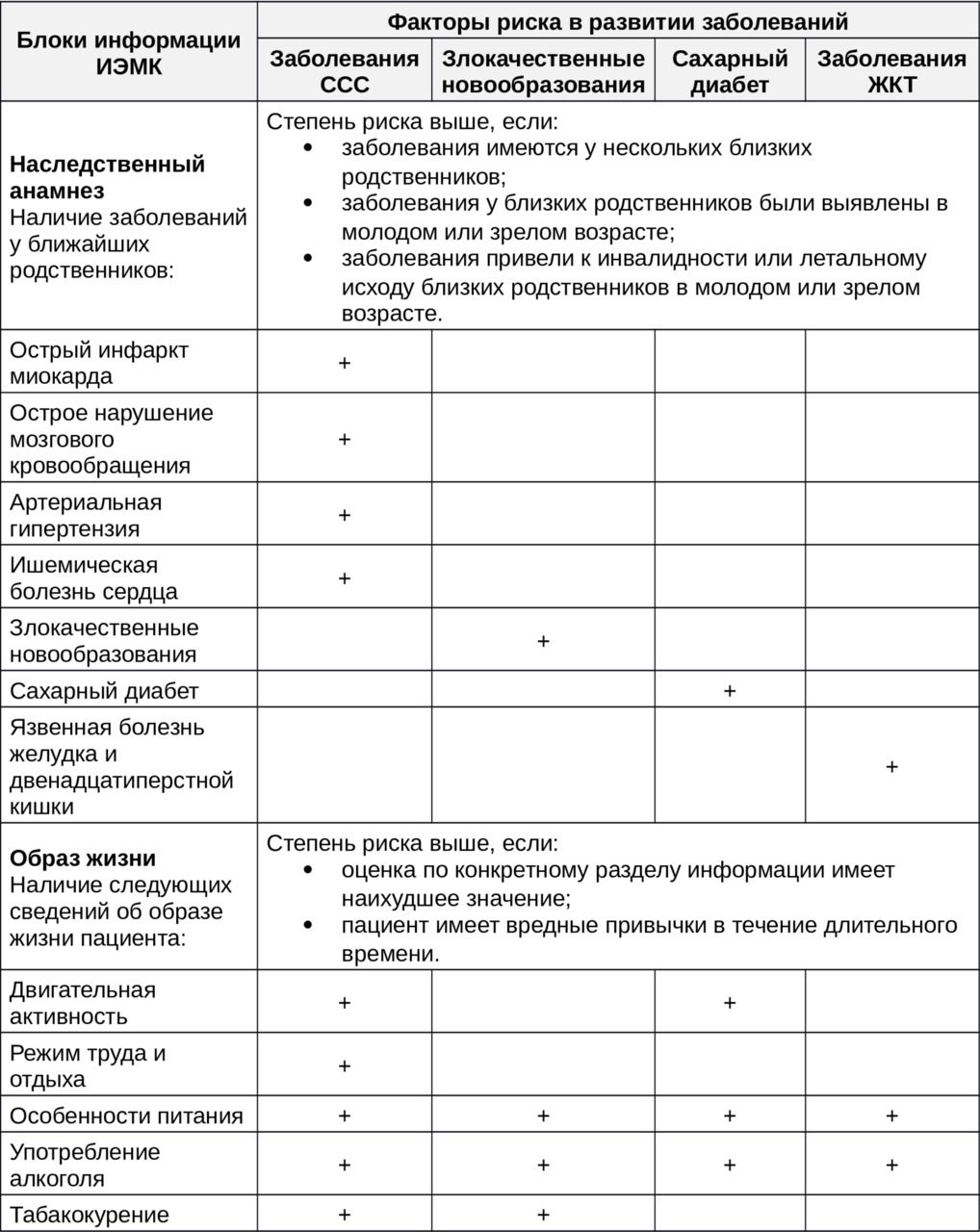
Данные, которые врач может получить из ИЭМК в качестве имеющихся у пациента факторов риска возникновения или развития сердечно-сосудистых заболеваний представлены на схеме (Рисунок 17).
В качестве примера рассмотрим ситуацию, когда врач на первичном приеме пациента, мужчины 58 лет, ранее не обращавшегося в медицинскую организацию, выяснил и оформил в структурированном виде в ИЭМК сведения, перечисленные ниже.
1. Наличие заболеваний у ближайших родственников.
1.1. Мать:
— заболевания — артериальная гипертензия, острое нарушение мозгового кровообращения;
— возраст, в котором были выявлены — 42 года;
— итог заболевания — инвалидность II группы.
1.2. Отец:
— заболевания — ишемическая болезнь сердца, острый инфаркт миокарда;
— возраст, в котором были выявлены — 49 лет;
— итог заболевания — летальный исход.
2. Образ жизни:
1.1. Двигательная активность:
— низкая.
1.2. Режим труда и отдыха:
— сверхурочные смены.
1.3. Особенности питания:
— недостаточное употребление овощей и фруктов;
— употребление колбас, копченостей, консервов, газированных напитков;
— употребление алкоголя — около одного литра крепких спиртных напитков в месяц;
— табакокурение — курит с 16 лет, от одной до полутора пачек сигарет в день.
На основании зафиксированной информации МИС оповестит врача о наличии у данного пациента факторов риска (и степени риска) по возникновению и развитию сердечно-сосудистых заболеваний.
Примеры использования данных двух представленных блоков информации ИЭМК в расчете факторов риска по возникновению и развитию сердечно-сосудистых и некоторых других заболеваний представлены в таблице 1.
Факторы риска — это факторы, способные повлиять на возникновение у пациента нового заболевания, или изменить течение существующего заболевания.
Необходимо принимать во внимание тот факт, что данные, на основании которых происходит формирование факторов риска, могут иметь невысокую степень достоверности клинической информации.
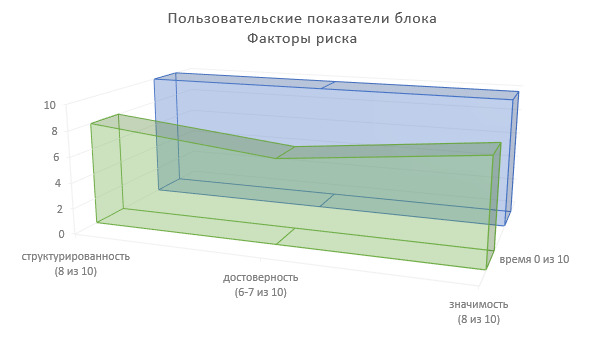
Определим пользовательские показатели факторов риска для врачей-специалистов, использующих сведения данного блока ИЭМК в лечебно-диагностическом процессе (Рисунок 18).
Степень структурированности информации — 8 (из 10).
Степень достоверности информации — 6—7 (из 10).
Значимость в лечебно-диагностическом процессе — 8 (из 10).
Доля времени на фиксирование информации в МИС — 0 (из 10).
6. Данные объективного осмотра
Эпиграф 8
Ямки втягивались в горле у девочки при каждом дыхании, а лицо отливало из розоватого в легонький лиловый цвет.
Эту расцветку я сразу понял и оценил. Я тут же сообразил в чем дело и первый раз диагноз поставил совершенно правильно: у девочки дифтерийный круп, горло уже забито пленками и скоро закроется наглухо.
(Михаил Булгаков. Записки юного врача)
Получив максимум информации от пациента, его родственников, или из медицинской карты пациента, врач переходит к объективному осмотру, в процессе которого он может получить информацию, необходимую ему для понимания причины расстройства здоровья обратившегося пациента.
В произведении Булгакова врач уже по одному внешнему виду девочки полностью уверен в диагнозе и понимает, что ему предстоит делать дальше. Однако ярко выраженная клиническая картина при том, или ином заболевании зависит от ряда дополнительных факторов — стадии заболевания, возраста пациента, его состояния и других.
Кроме того, если в произведении Булгакова перед нами пример сельского врача, оказывающего помощь практически по любому профилю медицинской помощи (хирургия, акушерство, инфекционные болезни и т. д.), то в современном здравоохранении значительный поток пациентов обращается к врачам-специалистам, работающих преимущественно по одному профилю — кардиологам, эндокринологам, офтальмологам и другим.
Этим объясняется:
— многообразие данных, которые потенциально должны быть учтены в объективном осмотре;
— акцент на описании данных объективного осмотра различных органов и систем для врачей различных специальностей.
Действительно, в целях экономии времени на работу врача по заполнению данных объективного осмотра не стоит, например, врачу-отоларингологу в его протокол осмотра включать данные по описанию органов пищеварения, а врачу-стоматологу — данных по описанию мочевыделительной системы.
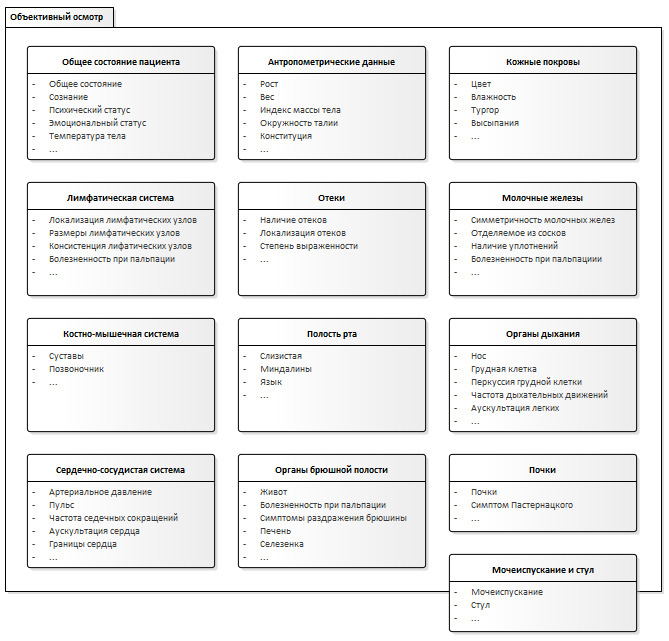
Пример данных, необходимых для описания результатов объективного осмотра врача-терапевта представлен на схеме (Рисунок 19).
Последний раздел информации представлен несколько обособленно. С одной стороны — данная информация является частью объективного осмотра, с другой стороны — это единственные сведения, которые врач заполняет в данном информационном блоке со слов пациента.
Как видно из приведенного выше перечня информационных блоков, данные для описания результатов объективного осмотра имеют значительный объем и представляется сомнительным, чтобы врач за отведенное время на работу с документацией зафиксировал все эти сведения в структурированном виде.
Кроме того, если в результате объективного осмотра врач не выявил каких-либо признаков патологических процессов в тех или иных органах и системах скорее всего, он зафиксирует в соответствующем разделе информации лаконичное заключение: «в норме», «без патологии», или «без особенностей».
Одним из вариантов помощи врачам по оптимизации заполнения данных объективного осмотра в структурированном виде является переиспользование ранее заполненной информации.
Например, на первичном приеме пациента врач заполнил информацию по результатам объективного осмотра в структурированном виде.
На повторном приеме того же пациента врач при заполнении данных текущего объективного осмотра может использовать результаты прошлого осмотра, актуализировав только ту часть данных, которые изменились — например, цифры артериального давления, характеристику пульса и т. д.
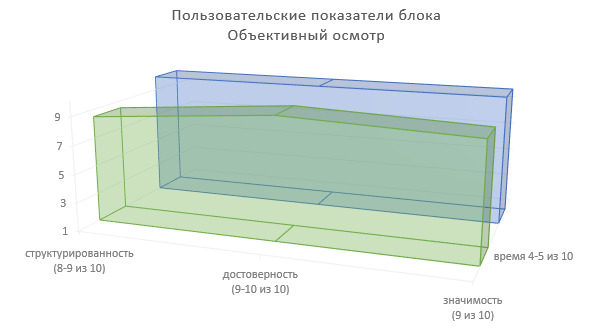
Определим пользовательские показатели результатов объективного осмотра пациента для врачей-специалистов, использующих сведения данного блока ИЭМК в лечебно-диагностическом процессе (Рисунок 20).
Степень структурированности информации — 8—9 (из 10).
Степень достоверности информации — 9—10 (из 10).
Значимость в лечебно-диагностическом процессе — 9 (из 10).
Доля времени на фиксирование информации в МИС — 4—5 (из 10).
7. Диагноз
Эпиграф 9
А вы не знаете, какой я еретик? Что я и до рентгена двадцать лет работал? И какие диагнозы тогда ставили!
Очень просто — ни одним симптомом не пренебречь. Все симптомы — в порядке их появления. Ищешь диагноз такой, чтобы все симптомы охватил — он-то, голубчик и верен! Он и есть!
(Александр Солженицын. Раковый корпус)
Получив от пациента и зафиксировав в ИЭМК массу клинической информации, врач получает готовый фундамент под формирование диагноза — собственно заключения о состоянии здоровья пациента.
Естественно, врачу еще может не хватать для постановки заключительного диагноза данных дополнительного обследования — результатов лабораторной, или инструментальной диагностики, например, но для предварительного диагноза объем информации достаточен.
Например, в романе Солженицина профессор Орещенков, беседуя с врачом-онкологом Донцовой, подозревавшей у себя рак, также отмечает тот факт, что при детальном анализе всех симптомов заболевания он ставил точные диагнозы еще в те времена, когда не было рентгенологических исследований.
От того, насколько детально и структурированно врачом была заполнена информация в шести рассмотренных выше разделах, будет зависеть предварительный диагноз (диагнозы), представленные врачу информационной системой.
Действительно, заложив в МИС алгоритмы автоматического формирования предварительного диагноза на основании блоков структурированной информации в ИЭМК, можно получить первый ощутимый профит от ведения информации в ИЭМК в структурированном виде.
В данном разделе рассмотрим основные понятия, объясняющие структуру клинического диагноза, выясним, что такое административный диагноз, и в каких случаях необходимы дополнительные характеристики диагноза.
На схеме (Рисунок 21) показана связь диагноза с основными сущностями, необходимыми для дальнейшего описания принципов формирования диагноза в структурированном виде.
Медицинский диагноз — это медицинское заключение о патологическом состоянии здоровья пациента, об имеющемся заболевании (травме) или о причине смерти, выраженное в терминах, предусмотренных принятыми классификациями и номенклатурой болезней. Виды медицинского диагноза (последние три в книге не рассматриваются):
— клинический;
— патологоанатомический;
— судебно-медицинский;
— санитарно-эпидемический.
Болезнь — это нозологическая единица, характеризующая факт нарушения нормального функционирования тех, или иных органов и систем человеческого организма. Одна болезнь идентифицируется одним кодом МКБ-10.
Стадия болезни — это фаза жизненного цикла болезни в конкретный период времени.
Возникновение болезни — формирование условий для возникновения патологических изменений в нормальном функционировании органов и систем.
Развитие болезни — прогрессирование патологических изменений в органах и системах человеческого организма.
Исход болезни — результат влияния болезни на человеческий организм:
— излечение — полное восстановление нормального функционирования органов и систем, затронутых болезнью;
— хронизация — сохранение патологических изменений функционирования органов и систем, затронутых болезнью, без возможности их восстановления до нормального состояния;
— смерть — прекращение функционирования всех органов и систем человеческого организма.
Заболевание — это нарушение состояния здоровья, обусловленное влиянием болезни (болезней), проявляющееся в виде симптомов, синдромов и патологических изменений органов и систем, индивидуально у каждого конкретного пациента. Одно заболевание может включать несколько болезней.
МКБ-10 — международная классификация болезней, представляющая собой группировку всех изученных на момент классификации болезней и проблем со здоровьем, основанную на требованиях систематизированной регистрации, анализа, интерпретации и сравнения данных о смертности и заболеваемости, полученных в различных странах и регионах и в разное время.
Клинический диагноз
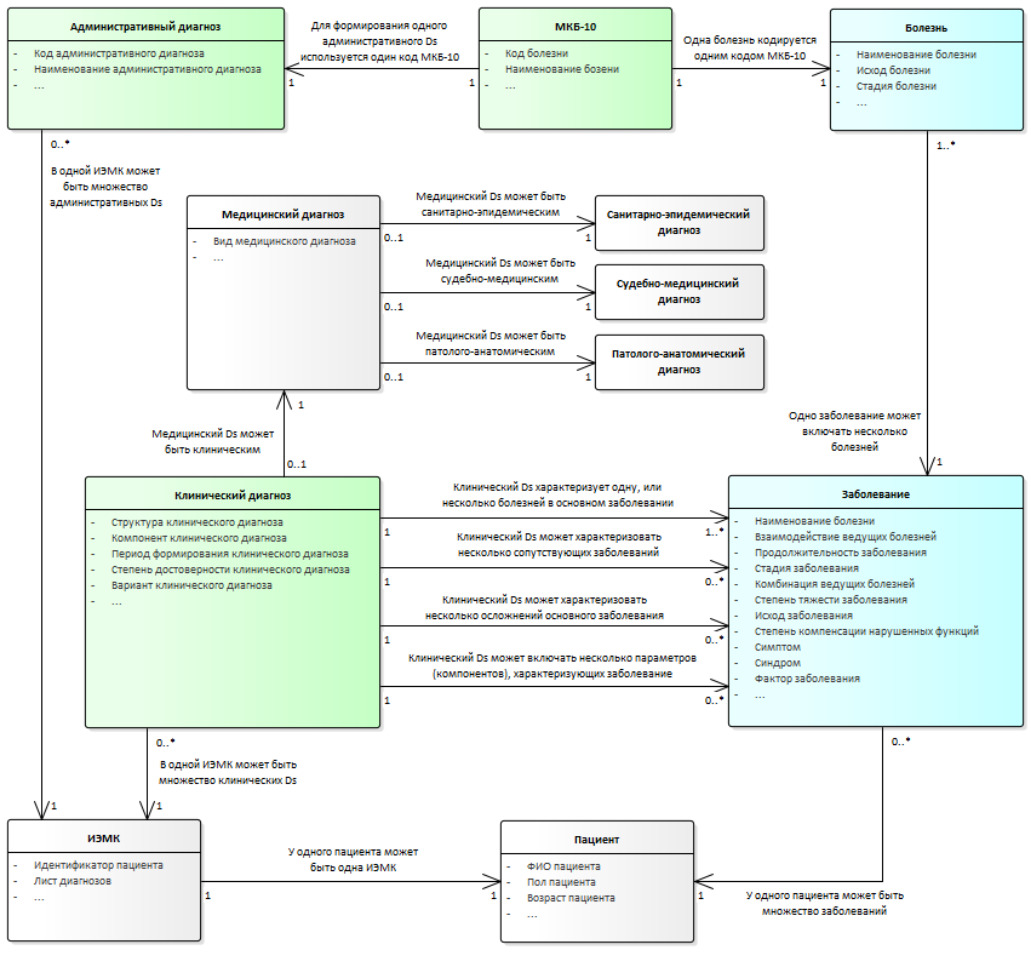
Клинический диагноз представляет собой формулу медицинского заключения о состоянии здоровья пациента, со строгим делением патологических процессов на три рубрики.
1. Основное заболевание — в зависимости от количества болезней, формирующих основное заболевание, могут быть следующие варианты клинического диагноза:
— моноказуальный;
— биказуальный;
— мультиказуальный.
2. Осложнение основного заболевания.
3. Сопутствующие заболевания.
Клинический диагноз также включает ряд обязательных и опциональных параметров (компонентов), необходимых для более точной характеристики патологического состояния пациента.
Структура клинического диагноза представлена на схеме (Рисунок 22).
Ниже даны определения основным сущностям, изображенным на схеме.
Моноказуальный клинический диагноз — это клинический диагноз, при котором в основном заболевании в структуре моноказуального клинического диагноза указывается одна болезнь.
Биказуальный клинический диагноз — это клинический диагноз, при котором в основном заболевании в структуре биказуального клинического диагноза указываются две болезни.
Мультиказуальный клинический диагноз — это клинический диагноз, при котором в основном заболевании в структуре мультиказуального клинического диагноза указывается три и более болезней.
Взаимодействие ведущих болезней характеризует патологическое состояние, возникающее в результате взаимодействия нескольких болезней основного заболевания, угрожающих жизни пациента, или приводящих его к смерти. Существует в трех вариантах.
Конкуренция — несколько болезней, формирующих основное заболевание, одинаково опасных и способных в одиночку составить серьезную угрозу для жизни пациента, или привести его к смерти.
Сочетание — несколько болезней, формирующих основное заболевание, не способных в одиночку составить серьезную угрозу для жизни пациента, или привести его к смерти, но могущих сделать это совместно.
Одна из болезней — фоновая. Болезнь, имеющая существенное влияние на развитие основного заболевания и способствующая развитию осложнений основного заболевания, создающих серьезную угрозу для жизни пациента, или могущих привести его к смерти.
Комбинация ведущих болезней — вариант сочетания нескольких ведущих болезней в качестве семейства или ассоциации.
Семейство — определяется этиологической и патогенетической связью группы ведущих болезней.
Ассоциация — случайное сочетание нескольких ведущих болезней.
Вид клинического диагноза — это клинический диагноз, сформированный в определенный период времени клинического эпизода на основании данных объективного осмотра, лечения и наблюдения за пациентом.
Предварительный — формулируется непосредственно при обращении пациента за помощью на основании данных его первичного обследования.
Заключительный — формируется на основании данных обследования, лечения и наблюдения за пациентом, обеспечивающих высокую степень достоверности заключения о состоянии здоровья пациента.
Период формирования клинического диагноза — срок, в течение которого был сформирован клинический диагноз, в проекции на развитие заболевания.
Ранний — клинический диагноз сформирован на начальных стадиях заболевания.
Ретроспективный — клинический диагноз сформирован в течение длительного срока наблюдения за течением болезни, не захватывающего поздние стадии заболевания.
Поздний — клинический диагноз сформирован на поздних стадиях заболевания.
Степень достоверности клинического диагноза — уровень доверия к сформированному клиническому диагнозу с целью его применения для определения дальнейшей тактики лечения и наблюдения за пациентом.
Ориентировочный — клинический диагноз, сформированный в условиях недостаточного объема проведенных диагностических мероприятий, определяющий только общее направление в дальнейшем исследовании пациента.
Обоснованный — клинический диагноз, сформированный по результатам диагностических мероприятий, достаточных для определения всех причин патологического состояния здоровья пациента.
Неполный — клинический диагноз, сформированный по результатам диагностических мероприятий, достаточных для определения большинства причин патологического состояния здоровья пациента, оставляющий открытые вопросы по обоснованию некоторых симптомов (синдромов) заболевания.
Ошибочный — клинический диагноз, сформированный по результатам диагностических мероприятий, не отразивший истинных причин заболевания, приведших к ухудшению состояния пациента вплоть до летального исхода.
Степень компенсации нарушенных функций — оценка масштаба поражения патологическими процессами функций органов и систем, пострадавших в результате заболевания.
Компенсация — органы и системы, пострадавшие в результате заболевания, способны выполнять полный объем своих функций, или объем функций, достаточный для жизнеобеспечения организма.
Декомпенсация — неспособность органов и систем, пострадавших в результате заболевания, выполнять объем функций, достаточный для жизнеобеспечения организма.
Степень тяжести заболевания — комплексная оценка влияния патологических процессов на состояние здоровья пациента в определенный момент времени у конкретного пациента. Может меняться в течение жизненного цикла заболевания.
Легкая — патологические процессы оказывают незначительное влияние на состояние здоровья пациента. Состояние пациента удовлетворительное, нарушения функций органов и систем — минимальные или отсутствуют.
Средняя — патологические процессы оказывают существенное влияние на состояние здоровья пациента. Состояние пациента ухудшается, проявляются значительные нарушения функций органов и систем.
Тяжелая — патологические процессы оказывают значительное влияние на состояние здоровья пациента. Нарушение функций органов и систем имеют ярко выраженный характер, состояние пациента вызывает опасение в неблагоприятном исходе заболевания.
Стадия заболевания — фаза жизненного цикла заболевания в конкретный период времени, индивидуально у каждого пациента.
Латентная — период кажущегося благополучия в состоянии пациента, когда заболевание уже есть, но клинически себя никак не проявляет.
Продромальная — период развития заболевания с минимальным и непостоянным клиническим проявлением симптомов (синдромов).
Клинических проявлений — фаза активного, постоянного и ярко выраженного клинического проявления симптомов (синдромов).
Исход заболевания — характеристика заболевания в проекции на состояние пациента в текущий момент времени, в том числе:
— выздоровление;
— ремиссия;
— рецидив;
— обострение;
— стабильное течение заболевания;
— новое заболевание;
— летальный исход.
Фактор заболевания — дополнительная характеристика заболевания, расширяющая его описание в той, или иной проекции.
Этиологический — характеризует причину (природу) болезни, уточнение которой позволяет более эффективно организовать лечение пациента (например — дизентерия Зонне, вирусный гепатит А).
Патогенетический — характеризует особенности патогенеза болезни и ее осложнений.
Применяется для определения качественных особенностей болезни (например, обструктивный бронхит), или для указания связи между болезнями, отраженными в диагнозе (например, хронический колит, постдизентерийный колит).
Морфологический — характеризует сущность и локализацию основных патологоанатомических изменений в органах и тканях при болезни и/или ее осложнениях (например, цирроз печени).
Может применяться для оценки качественных особенностей течения болезни, связанных с анатомическими изменениями, с распространенностью и глубиной морфологических повреждений (например, ревматический порок сердца).
Функциональный — характеризует связанные с болезнью нарушения важнейших физиологических функций, отражая в первую очередь количественную характеристику функциональной недостаточности по степеням (например — недостаточность кровообращения II степени).
Применяется для планирования лечения, экспертизы трудоспособности больных и прогнозирования болезни.
Симптом — характерное проявление заболевания, патологического процесса, или нарушения жизнедеятельности. В некоторых случаях может использоваться в качестве основного заболевания в структуре клинического диагноза.
Синдром — группа родственных симптомов, существующих одновременно и определяющих состояние здоровья пациента. В некоторых случаях может использоваться в качестве основного заболевания в структуре клинического диагноза.
Определим пользовательские показатели клинического диагноза для врачей-специалистов, использующих сведения данного блока ИЭМК в лечебно-диагностическом процессе (Рисунок 23).
Степень структурированности информации — 9 (из 10).
Степень достоверности информации — 10 (из 10).
Значимость в лечебно-диагностическом процессе — 10 (из 10).
Доля времени на фиксирование информации в МИС — 1—2 (из 10).
Административный диагноз
Не всегда причиной обращения пациента в медицинскую организацию является заболевание или травма.
Другими причинами могут быть:
— периодические (профилактические) медицинские осмотры;
— диспансеризация;
— медицинские осмотры перед поступлением на работу или в образовательное учреждение;
— наблюдение за ходом нормально протекающей беременностью и другие.
Для формализованного врачебного заключения результатов обращений пациента в медицинскую организацию по причинам, не связанным с заболеванием или травмой необходим диагноз, который можно назвать административным.
Свойства административного диагноза.
1. Административный диагноз имеет простую структуру, состоящую из кода и наименования.
2. Административный диагноз не имеет набора параметров клинического диагноза.
3. Административный диагноз всегда кодируется с использованием кода рубрики «Z» МКБ-10.
4. Административный диагноз не может являться частью клинического диагноза.
В случае, если в МИС реализовано соответствие административных диагнозов с причинами обращения пациента в медицинскую организацию, данный диагноз при выборе определенного значения в причине обращения может заполняться автоматически.
Определим пользовательские показатели административного диагноза для врачей-специалистов, использующих сведения данного блока ИЭМК в лечебно-диагностическом процессе (Рисунок 24).
Степень структурированности информации — 10 (из 10).
Степень достоверности информации — 10 (из 10).
Значимость в лечебно-диагностическом процессе — 10 (из 10).
Доля времени на фиксирование информации в МИС — 0—1 (из 10).
Дополнительные характеристики диагноза
В некоторых случаях для формирования клинического диагноза необходимо учитывать дополнительные характеристики, не указанные в параметрах клинического диагноза.
Эта информация также важна для лечебно-диагностического процесса, а ее объем, уровень детализации и структурирования зависит от заболеваний, для характеристики которых она используется.
Разберем дополнительные характеристики для формирования клинического диагноза у пациентов, страдающих злокачественными новообразованиями (Рисунок 25).
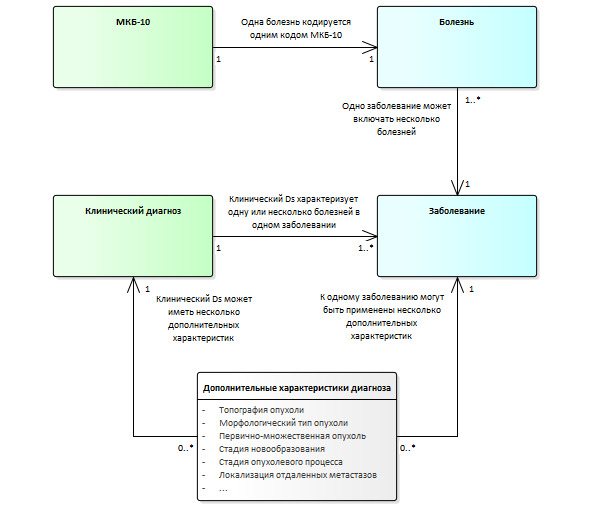
В числе дополнительных характеристик клинического диагноза у пациентов, страдающих злокачественным новообразованием могут указываться сведения, перечисленные ниже.
Топография опухоли — месторасположение злокачественного новообразования согласно международной классификации онкологических заболеваний (МКБ-О).
Морфологический тип опухоли — морфологический тип злокачественного новообразования согласно МКБ-О.
Первично-множественная опухоль — характеристика (при наличии) первично-множественной опухоли:
— метахронная;
— синхронная;
— синхронно-метахронная.
Стадия новообразования — стадия злокачественного новообразования по системе TNM, например — T3cN1M0; T4N3cM1 и другие.
Стадия опухолевого процесса, например — 1a, 2b, 3c и другие.
Локализация отдаленных метастазов — месторасположение отдаленных очагов метастазирования:
— кости;
— печень;
— почки;
— яичники и другие.
Определим пользовательские показатели административного диагноза для врачей-специалистов, использующих сведения данного блока ИЭМК в лечебно-диагностическом процессе (Рисунок 26).
Степень структурированности информации — 8 (из 10).
Степень достоверности информации — 10 (из 10).
Значимость в лечебно-диагностическом процессе — 10 (из 10).
Доля времени на фиксирование информации в МИС — 1 (из 10).
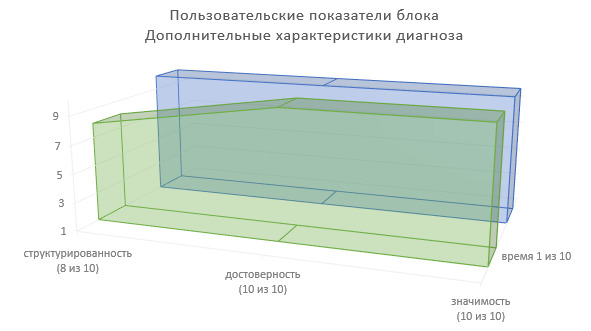
8. Лечебно-диагностический план
Эпиграф 10
Лекарь велел его при себе в теплую ванну посадить, а аптекарь сейчас же скатал гуттаперчевую пилюлю и сам в рот ему всунул, а потом оба вместе взялись и положили на перину и оставили потеть, а по всему посольству приказ дан, чтобы никто чихать не смел.
(Николай Лесков. Левша)
Определив причину нарушения здоровья пациента (сформулировав предварительный или заключительный диагноз) врач переходит к определению дальнейшей тактики ведения пациента — фактически, к формированию лечебно-диагностического плана.
Лечебно-диагностический план представляет собой совокупность мероприятий лечебного, диагностического и профилактического характера, назначаемых в определенное время и в определенной последовательности при том, или ином заболевании пациента.
В зависимости от ряда факторов врач на приеме пациента, формируя первоначальный лечебно-диагностический план, может сделать акцент на мероприятиях различного характера. Так, если диагноз врачом поставлен предварительный, в качестве первоочередных мероприятий будут определены мероприятия диагностического характера.
В произведении Лескова английскому шкиперу дополнительная диагностика не требовалась, поэтому лечебно-диагностический план врачей включал только лечебные мероприятия:
— физиотерапию (теплую ванну);
— лекарственную терапию (пилюлю);
— постельный режим и покой.
Лечебно-диагностический план наглядно можно представить в виде проекции лечебных, диагностических и профилактических мероприятий, определяемых в зависимости от стадии заболевания пациента и реализуемых с помощью различных ресурсов медицинской организации (Рисунок 27).
Бесплатный фрагмент закончился.
Купите книгу, чтобы продолжить чтение.