
Бесплатный фрагмент - Головная боль у детей
Диагноз и лечение
В предлагаемой монографии с современных позиций рассмотрены все виды головной боли у детей, их патогенеза и патогенетической терапии. Особое место отводится хронической головной боли, до сих пор обозначаемой в International Classification of Headache Disorders как «головная боль напряжения». На основе большого клинического материала (около 4000 исследованных случаев) автору впервые удалось убедительно показать, что в основе этого заболевания лежит инфекционное поражение твердой мозговой оболочки — явление менингизма. Ведущая роль при этом отводится токсическому воздействию стрептококка, рассматривается и возможная роль других патогенных возбудителей. Автор настаивает, что для диагностики этого, впервые им описанного, заболевания достаточно анализа анамнестических данных и физикального неврологического исследования симптомов менингизма. Приводится подробное описание методов исследования и удельный вес выявленных признаков менингизма в его диагностике. Радиологические и магнитно-резонансные исследования, типа КТ и МРТ, признаны неинформативными, что позволяет отказаться от опасной для детей радиологической нагрузки. Справедливость утверждений автора подтверждается эффективностью проводимой противоифекционной терапии.
Значение монографии не исчерпывается только новой расшифровкой одного из самых частых видов головной боли у детей — так называемой «головной боли напряжения». Монография содержит описание анатомии головного и спинного мозга у детей, методов неврологического исследования «менингизма», диагноз и диффенциальный диагноз всех видов головной боли у детей, их патофизиологических особенностей, а также способов патогенетической терапии. Все это делает монографию И. Г. Алмазовой-Горник, опытного детского невролога, ценным пособием для педиатров и детских неврологов.
Доктор мед. наук, профессор
Е. Б. Владимирская
Введение
У здорового ребенка головных болей не бывает. Если ребенок жалуется на головную боль, значит — существует причина, вызывающая ее. Боль — это всегда тревожный сигнал. Почему же у детей болит голова?
В литературе чаще всего встречаются описания нескольких наиболее распространенных заболеваний у детей, таких как менингит, полиомиелит, детский церебральный паралич, эпилепсия. Само же название «головная боль у детей» было заимствовано из взрослой неврологии с теми же понятиями и теми же мифами, так как считалось, что ребенок — это «маленький взрослый». Хотя на самом деле это совершенно другой организм.
По различной медицинской статистике головная боль бывает примерно у 15—50% детей в возрасте 5—18 лет.
В качестве примера приведу письмо матери ребенка, страдающего от головной боли.
Здравствуйте, Ирина!
Я пишу Вам из Москвы, прочитав в интернете Вашу статью «Что же такое „беспричинные“ головные боли у детей?» Я в отчаянии!!! Мой девятилетний сын страдает от непрерывной головной боли, которая длится уже полтора месяца. Я не знаю уже с какой стороны подступиться к этой проблеме, а в Вашей статье я увидела новый подход.
Я уже 6-ти врачам все рассказывала, каждый раз получала новые назначения, выполняла. Результата нет. Делали все обследования: ЭКГ, ЭХО, ЭЭГ, МРТ. За эту осень сын три раза сильно болел лор-заболеваниями. Голова заболела сразу после очередного простудного заболевания. Сначала были отит и ангина. Антибиотик не помогал, сдали анализ, обнаружился перенесенный мононуклеоз (нашли Эпштейн-Барр вирус). За это время голова несколько раз сильно, до крика, болела. Раньше на голову не жаловался. Принимаемые сыном, по рекомендациям врачей, 18 видов лекарств, не помогают.
Диагнозы ставят разные: головные боли напряжения, ангиоспазм, астенический синдром, вегето-сосудистая дистония. Были у психоневролога, сказал, что мы не его пациенты. Замкнутый круг.
Что нам можно еще предпринять, какие анализы, диагностику?
Ольга.
Подобные эмоциональные письма мы получаем как от граждан Израиля, так и из других стран.
Какие же выводы можно сделать из этих обращений? Несмотря на то, что такие дети были осмотрены многими врачами, в том числе и детскими неврологами, были сделаны иногда ненужные исследования (ЭЭГ, ЭХО, ЭКГ), диагнозы оставались непонятными и этих диагнозов было много. Несмотря на огромное количество лекарств, эффекта от лечения не было, и дети продолжали страдать от головной боли, иногда очень сильной. Самое интересное, что обследования неврологического статуса, по заключению врачей, были нормальными, как и такие серьезные исследования как КТ (СТ) и МРТ (MRI). Врачи заходили в тупик: диагноз неизвестен, остается только считать, что это — так называемые «головные боли напряжения». Вот на этом остановимся подробнее.
Название «головные боли напряжения» вошло в медицину и зафиксировано в международной классификации по головной боли: «The International Classification of Headache Disorders» (1). Но даже при тщательном изучении литературы по головным болям у детей нам не удалось обнаружить имя автора, который первым решил, что, если неврологический статус «нормальный», а головные боли продолжаются, значит причина этого — психологические проблемы (стресс, депрессия) и надо назвать это «головные боли напряжения». Вероятно, это «открытие» было сделано не раньше середины прошлого века. В соответствии с этой теорией, лечить детей надо антидепрессантами. Кстати, у детей испуг и стресс обычно вызывают не головную боль, а тошноту, боль в животе, рвоту и понос.
Теория «головной боли напряжения» принесла вред пациентам, так как их лечили и продолжают лечить антидепрессантами, хотя никаких психологических проблем и депрессии у детей не было, что установлено детскими психологами и психиатрами. Почти всем этим детям делали, неинформативные в данной ситуации, КТ и МРТ только с целью утешения или из-за страха родителей и врачей пропустить опухоль мозга, хотя никаких клинических показаний к этим исследованиям не было. Радиация, получаемая ребенком при КТ, значительно выше, чем при обычном рентгеновском снимке, и может быть чревата весьма нежелательными последствиями в дальнейшем.
Итак, до сих пор, в XXI веке, существует заболевание детей, о котором, кроме локализации, ничего не известно. Это — так называемая, «головная боль напряжения».
Не известны ни этиология, ни конкретно зона поражения мозга, ни характер патологического процесса, возникающего при этой головной боли. Клинической картины нет, результаты проводимых обследований нормальны, и, что интересно, общее состояние детей при такой «беспричинной» длительной головной боли часто остается удовлетворительным, и они, как правило, даже посещают школу.
Известно, что для первоначального диагноза (топической диагностики) невролог обязан тщательно проверять неврологический статус пациента (все симптомы), не пренебрегая ничем.
В распоряжении неврологов, до появления эры высоких технологий, не было никаких дополнительных исследований мозга (КТ, МРТ, ПЭТ и т.д.). Диагноз ставился только по неврологическому статусу, на основании которого можно определить, какой именно участок мозга поражен, а затем установить диагноз.
На основании вышесказанного, мы на нашем амбулаторном приеме детей с головной болью начинали неврологический осмотр всегда с исследования состояния мозговых оболочек, несмотря на то, что у них не было признаков острого менингита.
Всего нами было исследовано около 4000 пациентов с головной болью. Каково же было наше удивление, когда обнаружилось, что у 97% пациентов, подходивших под рутинный диагноз «головные боли напряжения», обнаруживались симптомы поражения мозговых оболочек — менингеальные симптомы (2,3,4). Таким образом, все указывало на то, что хронические головные боли — это не что иное, как результат поражения мозговых оболочек.
Стоит отметить, что данный факт до сих пор не был описан в известной нам медицинской литературе. Это явление впервые было изучено нами, совместно с доктором Натаном Брандом. В дальнейшем мы с коллегами, иммунологом Михаэлем Бурком и неврологом Амноном Мосеком, изучили причины хронической головной боли у детей (5,6).
Результаты наших исследований были доложены на четырех международных медицинских неврологических конгрессах по головным болям, где были встречены с большим интересом, и опубликованы в международных научных журналах.
Для лучшего понимания вопроса, вспомним немного анатомию. Это очень важно, так как на основании анатомии головного мозга базируется первичный диагноз.
Кроме того, мы сочли необходимым представить описание всех видов врачебного обследования, показывающих влияние деятельности различных участков головного мозга на состояние организма человека. Эти знания необходимы для постановки правильного диагноза, не прибегая к использованию таких малоинформативных для исследования мозговых оболочек методов, как КТ, связанных со значительным радиационным облучением.
Анатомия головного и спинного мозга
Анатомия головного мозга (Encephalon)
В головном мозге выделяют 5 главных отделов:
— большой мозг — cerebrum (80% общей массы);
— промежуточный — diencephalon;
— задний (мозжечок — cerebellum, и мост — pons);
— средний — mesencephalon;
— продолговатый — myelencephalon\ medulla oblongata.
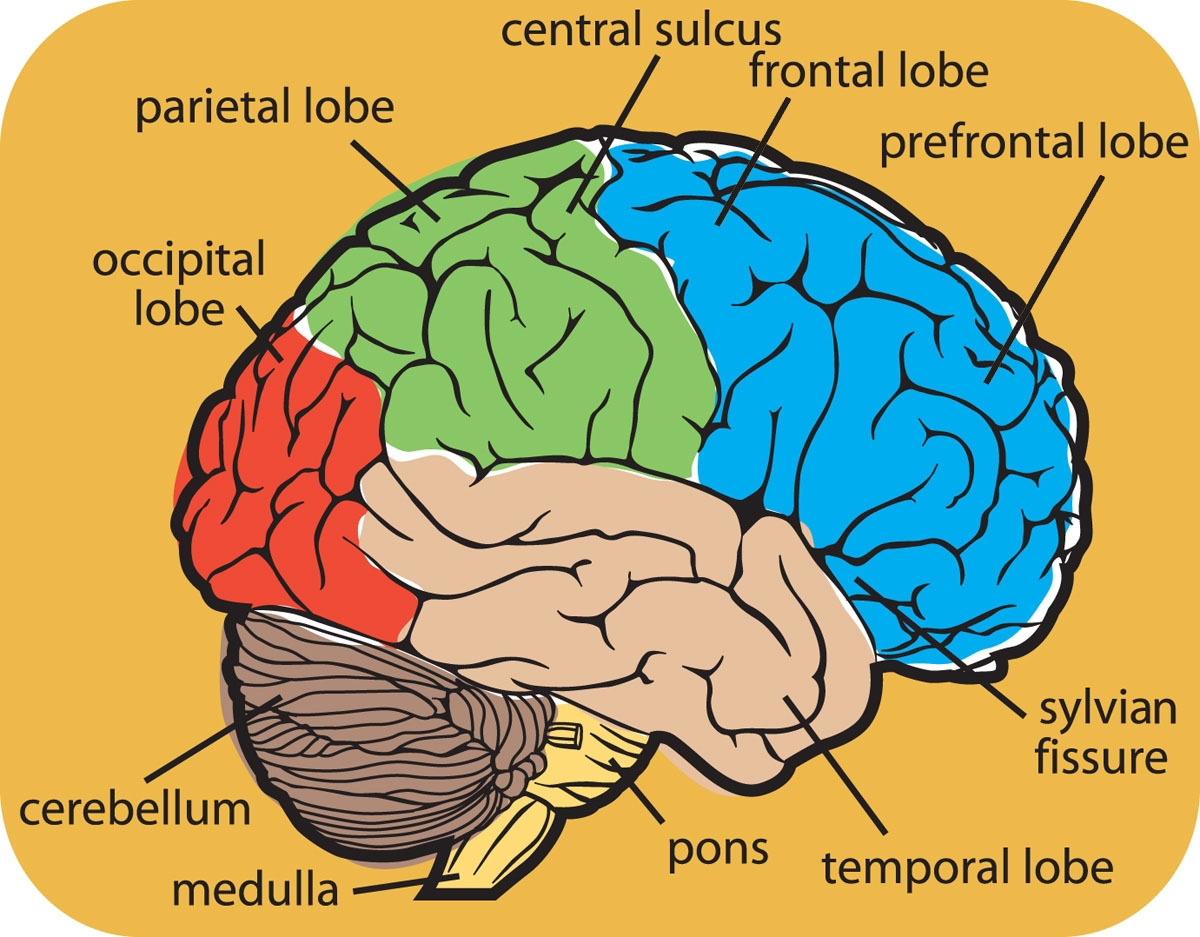
Большой мозг
Большой мозг протянулся от затылочной до лобной кости. В нем различают два больших полушария: левое и правое. Большой мозг отличается от других отделов мозга наличием значительного количества извилин и борозд.
Большие полушария головного мозга разделены продольной бороздой (fissura longitudinalis cerebri), в глубине которой расположен свод (fornix) и мозолистое тело (corpus callosum), соединяющие между собой полушария мозга.
Большие полушария головного мозга состоят из нескольких частей: теменная (parietalis), лобная (frontalis), затылочная (occipitalis), височная (temporalis), кора (cortex cerebri) и подкорка (subcortex). Правое полушарие управляет левой половиной тела, а левое — правой. Они дополняют друг друга.
Кора головного мозга — это поверхностный слой толщиной в 3 мм, покрывающий оба полушария. Она состоит из вертикальных нервных клеток с отростками, насчитывает больше 10 млрд. нейронов, имеет площадь около 2200 кв. см и состоит из серого и белого веществ.
Серое вещество — главный компонент центральной нервной системы человека, включающий клеточные тела нейронов, глиальные клетки, а также капилляры. Белое вещество мозга состоит главным образом из пучков миелиновых волокон. Цветовая дифференциация белого и серого веществ обусловлена белым цветом миелина.
Серое вещество сосредоточено в коре больших полушарий, коре мозжечка, а также рассеяно в глубинных структурах белого вещества.
Кора головного мозга состоит из нескольких долей, каждая из которых отвечает за какую-то функцию: височная доля — слух и обоняние; затылочная — зрение; теменная — осязание и вкус; лобная — речь, движение, сложное мышление. Каждый нейрон (серого вещества) имеет до 10 тысяч контактов с другими нейронами. От клеток серого вещества в лобной доле мозга начинается главный двигательный путь — пирамидный (tractus pyramidalis).
Белое вещество головного мозга образовано нервными волокнами, связывающими собой кору извилин обоих полушарий с нижележащими образованиями. Внутри полушарий мозга находятся скопления серого вещества — базальные ганглии (nuclei basales). Их функция — передача информации.
Большой мозг управляет всеми важными для жизни человека процессами и нашими интеллектуальными способностями.
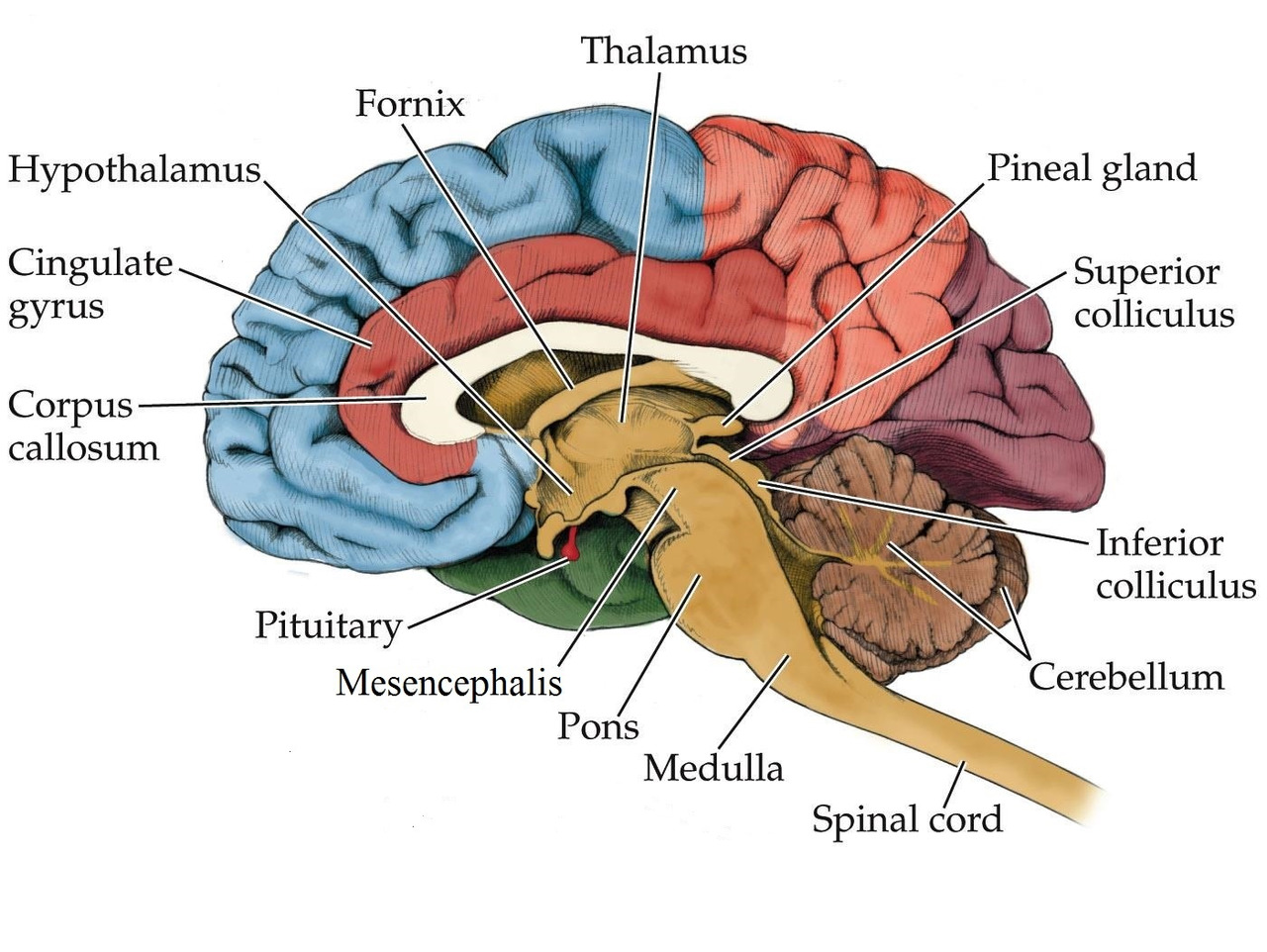
Промежуточный мозг
Промежуточный мозг состоит из вентральной или передней части (hypothalamus) и дорсальной или задней части (metathalamus, thalamus, epithalamus).
Таламус, или зрительный бугор (thalamus opticus), — это посредник, в котором все полученные раздражения направляются к полушариям мозга. Благодаря ему организм быстро и адекватно приспосабливается к изменяющейся внешней среде.
Гипоталамус — это подкорковый центр, в котором через железы внутренней секреции осуществляется регуляция вегетативных функций. Он влияет на работу некоторых эндокринных желез и обмен веществ. Гипоталамус также регулирует бодрствование и сон, жажду и голод.
Под гипоталамусом находится гипофиз (hypophisis). Благодаря ему происходит регуляция температуры тела, пищеварительной и сердечно-сосудистой систем.
Задний мозг
Этот отдел состоит из расположенного спереди моста (pons) и находящегося позади него мозжечка (cerebellum).
Строение моста головного мозга: дорсальная (верхняя) поверхность его накрыта мозжечком, а вентральная (нижняя) имеет волокнистое строение. Волокна с каждой стороны моста переходят в мозжечковую среднюю ножку (pedunculus cerebellaris medius). Сам мост имеет вид белого толстого валика. Он располагается над продолговатым мозгом (bulbus cerebri). Из бульбарно-мостовой борозды (sulcus bulbopontinus) выходят корешки нервов.
В заднем головном мозге расположено трапециевидное тело (corpus trapezeoides). Его толстые поперечные волокна относятся к слуховому пути. Задний мозг обеспечивает проводниковую функцию.
Мозжечок, часто называемый малым мозгом, располагается сзади моста. Он занимает практически всю заднюю ямку (fossa cranialis posterias) черепа. Его масса составляет 120—150 г. Над мозжечком сверху нависают большие полушария, отделенные от него поперечной щелью мозга. В мозжечке различают два полушария, а также верхнюю и нижнюю поверхность и червя (vermis cerebelli).
В мозжечке имеются два вида вещества. Серое находится на периферии. Оно образует кору, в которой есть молекулярный слой, слой грушевидных нейронов и зернистый слой. Белое вещество мозжечка находится под корой, образуя мозговое тело (corpus medullar cerebelli). Оно проникает во все извилины в виде белых полосок, покрытых серым веществом. В самом белом веществе мозжечка есть вкрапления серого вещества (ядра). На разрезе их соотношение напоминает дерево. От функционирования мозжечка зависит наша координация движения.
Средний мозг
Этот отдел располагается от переднего края моста до сосочковых тел (corpora mamillaria) и зрительных трактов (tractus opticus). В нем выделяют скопление ядер, которые называются буграми четверохолмия (corpora quadrigemina). Средний мозг связан со зрением. Также в нем расположен центр ориентировочного рефлекса, обеспечивающего поворот тела в сторону резкого шума.
Продолговатый мозг
Он являет собой продолжение спинного мозга. Строение головного и спинного мозга имеет много общего. Это становится ясно при детальном рассмотрении белого вещества продолговатого мозга, состоящего из длинных и коротких нервных волокон. Серое вещество представлено в виде ядер. Продолговатый мозг отвечает за координацию движений, равновесие, регуляцию обмена веществ, кровообращения и дыхания.
Продолговатый, средний, промежуточный мозг и мост составляют ствол мозга. Ствол головного мозга состоит из восходящих и нисходящих путей, которые связывают его с головным и спинным мозгом.
Нижняя поверхность полушарий большого мозга. Со стороны нижней поверхности мозга (facies inferior cerebri) видна не только нижняя сторона полушарий большого мозга и мозжечка, но и вся нижняя поверхность мозгового ствола, а также отходящие от мозга черепно-мозговые нервы.
Остановимся несколько подробнее на возрастных особенностях головного мозга детей.
Головной мозг у новорожденного относительно большой, масса его в среднем 390 г (340—430 г) у мальчиков и 355 г (330—370 г) у девочек, что составляет 12—13% от массы тела (у взрослых примерно 2,5%). Масса мозга по отношению к массе тела у новорожденного в 5 раз больше, чем у взрослого, и определяется отношением 1:8 (у взрослого это отношение 1:40). К концу первого года жизни масса мозга удваивается, а к 3—4 годам утраивается. В дальнейшем (после 7 лет) масса головного мозга возрастает медленно и к 20—29 годам достигает максимального значения (1355 г у мужчин и 1220 г у женщин).
У новорожденного лучше развиты филогенетически более старые отделы мозга. Масса ствола мозга равна 10,0—10,5 г, что составляет примерно 2,7% от массы тела (у взрослого около 2%), а мозжечка — 20 г (5,4% от массы тела). До 4 лет жизни головной мозг ребенка растет равномерно в высоту, длину и ширину. В дальнейшем преобладает рост мозга в высоту. Наиболее быстро растут лобная и теменная доли.
У новорожденного на поверхности полушарий большого мозга уже имеются борозды и извилины. В дальнейшем, по мере увеличения возраста ребенка, борозды становятся глубже, извилины между ними рельефнее. Миелинизация нервных волокон в филогенетически более старых отделах мозга начинается и заканчивается раньше, чем в более новых отделах. В коре большого мозга раньше миелинизируются нервные волокна, проводящие различные виды чувствительности (общей), а также осуществляющие связи с подкорковыми ядрами. Миелинизация афферентных волокон начинается примерно в 2 месяца и заканчивается к 4—5 годам, а эфферентных волокон несколько позже, в период от 4—5 месяцев до 7—8 лет.
Соотношения борозд, извилин мозга и швов, характерные для взрослого человека, устанавливаются у детей в 6—8 лет.
12 пар черепно-мозговых нервов (Nervi cranialis)
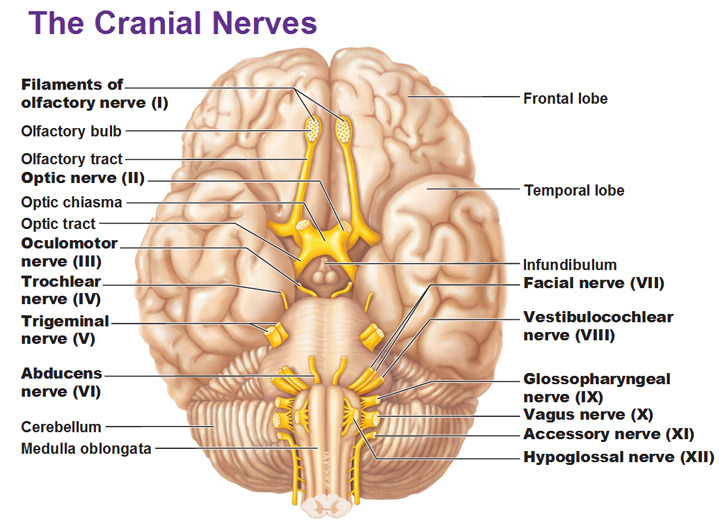
Передний отдел нижней поверхности головного мозга представлен лобными долями полушарий. На нижней поверхности лобных долей имеются обонятельные луковицы (bulbi olfactorii), к которым из полости носа подходят тонкие нервные нити (fila olfactoria), образующие в своей совокупности первую пару черепных нервов — обонятельные нервы (nn. olfactorii). Обонятельные луковицы продолжаются как обонятельные тракты (tractus olfactorii), оканчивающиеся каждый двумя корешками, между которыми находится возвышение, называемое обонятельный треугольник (trigonum olfactorium).
Посередине между обоими трактами лежит зрительный перекрест (chiasma opticum), имеющий форму буквы «Х». Хиазма является частью второй пары 12-ти черепно-мозговых нервов, а именно, зрительных нервов (nn. optici). Зрительный нерв является связующим звеном между сетчаткой глаза и зрительным центром мозга, находящимся в затылочной доле мозга.
Позади зрительного перекреста в турецком седле (sella turcica) помещается гипофиз (hypophysis cerebri). За ним лежит довольно глубокая межножковая ямка (fossa interpeduncularis), ограниченная с боков двумя толстыми валиками, сходящимися кзади и называемыми ножками мозга (pedunculi cerebri). Рядом с этим веществом в борозде медиального края мозговой ножки на той и другой стороне выходит третья пара глазодвигательных нервов (nn. oculomotorii).
Сбоку ножек мозга виден самый тонкий из черепных нервов — блоковый нерв (nn. trochlearis) — четвертая пара. Позади ножек мозга находится толстый поперечный вал — мост (pons), который, суживаясь с боков, погружается в мозжечок.
Боковые части моста, ближайшие к мозжечку, носят название средних ножек мозжечка (pedunculi cerebellares medii); на границе между ними и собственно мостом выходит на той и другой стороне пятая пара — тройничный нерв (nn. trigeminus).
Позади моста лежит продолговатый мозг (medulla oblongata); между ним и задним краем моста по бокам средней линии видно начало шестой пары — отводящего нерва (nn. abducens); еще далее вбок у заднего края средних ножек мозжечка выходят рядом на той и другой стороне еще два нерва: седьмая пара — лицевой нерв (nn. facialis) и восьмая пара — преддверно-улитковый нерв (nn. vestibulocochlearis), отвечающий за слух и равновесие. Между частями продолговатого мозга — пирамидой и оливой выходят корешки двенадцатой пары — подъязычного нерва (nn. hypoglossus). Корешки девятой, десятой и верхняя часть одиннадцатой пар (nn. glossopharyngeus, nn. vagus и nn. accessories) — выходят из борозды позади оливы. Нижние волокна одиннадцатой пары отходят уже от спинного мозга в шейной его части.
Спинной мозг (Medulla spinalis)
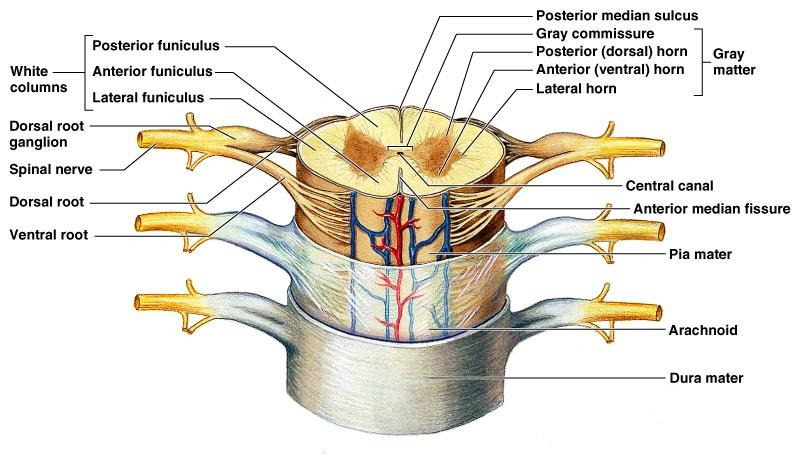
Спинной мозг, орган центральной нервной системы (ЦНС) позвоночных, залегает в позвоночном канале от верхнего края I шейного позвонка до I или верхнего края II поясничного позвонка, повторяя направление кривизны соответствующих частей позвоночного столба.
Спинной мозг без резкой границы переходит в продолговатый мозг у места выхода первого шейного спинномозгового нерва. Эта граница проходит на уровне между нижним краем большого затылочного отверстия и верхним краем I шейного позвонка.
Внизу спинной мозг переходит в коническое заострение (conus medullaris), продолжающееся в концевую нить (filum terminale spinale). Вместе с твердой мозговой оболочкой она проникает в крестцовый канал и прикрепляется у его конца.
Спинной мозг на всем протяжении имеет неодинаковый диаметр. Его толщина несколько увеличивается снизу вверх. Наибольший размер в поперечнике отмечается в двух веретенообразных утолщениях: в верхнем отделе — это шейное утолщение (intumescentia cervicalis), соответствующее выходу спинномозговых нервов, идущих к верхним конечностям, и в нижнем отделе — это пояснично-крестцовое утолщение (intumescentia lumbosacralis) — место выхода нервов к нижним конечностям.
Анатомически спинной мозг делится на две половины — правую и левую. Обе половины соединены узким мостиком мозговой ткани, в середине которой располагается центральный канал (canalis centralis) спинного мозга.
Характерной особенностью спинного мозга является сегментарность и правильная периодичность выхода спинномозговых нервов.
Спинной мозг делят на 5 частей: шейную (pars cervicalis) — 8 сегментов, грудную (pars thoracica) — 12 сегментов, поясничную (pars lumbalis) — 5 сегментов, крестцовую (pars sacralis) — 5 сегментов и копчиковую части (pars coccygea) — от 1 до 3 сегментов. Итого — 31—33 сегмента. Их обычно обозначают буквами: Шейные C1-C8; Грудные T1-T12; Крестцовые S1-S5; Копчиковые Co1-Co5.
Корешки спинного мозга
Из спинного мозга выходят два вида корешков: передние (radix ventralis) и задние (radix dorsalis). Передние корешки проводят двигательные импульсы из спинного мозга на периферию тела к мышцам. Задние корешки проводят чувствительный раздражитель от периферии тела к спинному мозгу и далее к головному.
Передний и задний корешки одного уровня и одной стороны соединяются, образуя спинномозговой нерв (n. spinalis), который является, таким образом, смешанным. Каждая пара спинномозговых нервов (правый и левый) соответствует определенному участку — сегменту — спинного мозга. Следовательно, в спинном мозге насчитывается такое же количество сегментов, сколько пар спинномозговых нервов — 31—33.
Возрастные особенности спинного мозга касаются как его топографии, так и строения. Во второй половине внутриутробного периода рост спинного мозга отстает от роста позвоночного столба. В детском возрасте рост спинного мозга продолжает отставать. Длина спинного мозга за весь период роста увеличивается в 2,7 раза, преимущественно за счет грудных сегментов. Масса спинного мозга возрастает в 6—7 раз. Серое и белое вещество спинного мозга растут неравномерно, объем серого вещества увеличивается в 5 раз, а объем белого — в 14 раз.
Законченность строения наблюдается уже у плода до рождения. Это объясняется усиленной целенаправленной активностью конечностей новорожденного. Увеличение размеров нейронов спинного мозга наблюдается у детей в школьные годы. Следовательно, двигательная способность младшего школьника в значительной степени зависит от спинного мозга.
Анатомия мозговых оболочек (Meninges)
Мозговые оболочки — это соединительнотканные структуры, покрывающие головной и спинной мозг. Различают твердую оболочку (dura mater, pachymeninx), паутинную (arachnoidea) и сосудистую, или мягкую (vasculosa, pia mater). Паутинную и мягкую оболочки объединяют под общим названием «лептоменинкс» (leptomeninx).
Бесплатный фрагмент закончился.
Купите книгу, чтобы продолжить чтение.