
Бесплатный фрагмент - Визуальный порог безопасности при холецистэктоми
Культура безопасной лапароскопической холецистэктомии
«Информация в данной книге не призвана заменить услуги врачей и рекомендации квалифицированных медицинских специалистов. Все утверждения носят информационный характер. Есть противопоказания. Требуется консультация специалиста».
Введение
«Первые сообщения о результатах лапароскопической холецистэктомии были весьма обнадёживающими, однако платой за быстрое распространение операции был рост числа осложнений, например, повреждения желчных протоков. Было показано, что причиной возникновения подобных осложнений является отсутствие достаточного опыта у хирургов, оперирующих при помощи новой техники. Ожидается, что повреждения желчных протоков вновь станут редкостью по мере обучения хирургов и совершенствования техники».
K. Ludwig, K. Frantzaydes. «Laparoscopic cholecystectomy». 1997.
Перед хирургами — практиками стоит вопрос: возможно ли избежать ятрогенных осложнений при ЛХЭ? Прежде всего, это повреждения общего желчного протока и сосудов гепатодуоденальной связки, которые Стивен Страсберг, один из самых выдающихся гепатобилиарных хирургов нашего времени, назвал сосудисто-билиарной травмой.
Однозначного мнения по этому вопросу нет. Но известно одно: хирург должен всегда стремиться избегать осложнений, и прежде всего таких серьёзных осложнений, как ятрогенные повреждения магистральных желчных протоков и сосудов гепатобилиарной связки.
Многочисленные способы профилактики травм внепеченочных желчных протоков при лапароскопической холецистэктомии не являются абсолютно надёжными. Об этом надо помнить. В современной хирургической практике частота повреждения внепеченочных желчных протоков и сопутствующей сосудистой травмы остаётся постоянной — 0,4—0,7%. При этом при лапароскопической холецистэктомии они стабильно встречаются в 2 раза чаще, чем при открытой.
Такие повреждения расцениваются как неотъемлемый риск данной операции, и пациенты должны быть проинформированы об этом потенциальном, грозном инвалидизирующем осложнении.
Sakpal S.V. et al. (2010) в своей работе, озаглавленной «Лапароскопическая холецистэктомия — коэффициент конверсии, два десятилетия спустя», указывают на сохраняющуюся в настоящее время стабильно высокую частоту случаев конверсии при ЛХЭ, держащуюся на уровне примерно 5%, что свидетельствует об отказе от лапароскопического доступа из-за сложности операции.
Kapoor V.K. (2007) пришёл к заключению, что повреждение внепеченочных желчных протоков может произойти в любом хирургическом учреждении, в любое время суток и, что особенно интересно, у хирурга любой квалификации. Ни длительность заболевания, ни характер операции (срочная или плановая), ни диаметр протока, ни даже профессиональный стаж хирурга не влияют на вероятность повреждения желчных протоков.
К аналогичному выводу приходят и другие авторы (Гальперин Э. И., 2004, 2008; Артемьева Н. Н., 2006; Moossa A.R. et al., 1992; Francoeur J.R. et al., 2003).
При опросе хирургов Британской Колумбии 50% сталкивались с повреждением общего желчного протока в своей практике, 70% считали это осложнение неизбежным, менее половины убеждены, что причина таких травм — ошибка хирурга в ходе операции, 15% считают, что интраоперационная холангиография позволит избежать подобных осложнений. Большинство травм холедоха при ЛХЭ произошли при выполнении хирургом более 100 подобных операций (Francoeur JR, Wiseman K, Buczkowski AK, Chung SW, Scudamore CH. Surgeons’ anonymous response after bile duct injury during cholecystectomy. Am J Surg. 2003;185:468–75).
Во время анонимного опроса 3657 хирургов в США выяснилось, что не менее трети ятрогенных травм желчевыводящих путей при ЛХЭ никак не связаны с отсутствием достаточного опыта и квалификации оперирующего хирурга. Это подтверждает наличие заложенных в самой технике лапароскопической холецистэктомии предпосылок данных осложнений.
Повреждение общего желчного протока более 70% хирургов считают неизбежным (Archer S.B. et al., 2001).
Adams D.B. et al. (1997) утверждают, что ятрогенные повреждения желчных протоков отмечены в 58% случаев лапароскопического удаления так называемых «лёгких» желчных пузырей, в анатомически благоприятных ситуациях при отсутствии грубых патологических изменений и других факторов риска. Сложность интерпретации двумерных изображений в лапароскопической хирургии ведёт к ошибочной идентификации структур области треугольника Кало, причём визуальный обман может быть настолько убедительным, что хирурги даже после совершенных ими технических ошибок в ходе ЛХЭ не признают хотя бы какую-то возможность их предотвращения.
Исследовательская группа Way L.W. et al. (2003) проанализировала 252 травмы желчных протоков при ЛХЭ в соответствии с принципами особенностей психологии зрительного восприятия, суждения и человеческого фактора. Анализируя видеозаписи операций и данные рентгенограмм, они пришли к выводу о том, что основной причиной ошибки в 97% случаев была всего лишь иллюзия визуального восприятия. Технические ошибки присутствовали только в 3% случаев травм.
Dekker S.W., Hugh T.B. (2008) обращают внимание на сохраняющийся относительно высокий уровень повреждения желчных протоков при ЛХЭ даже в руках опытного хирурга. Причина этому заложена в технических особенностях самой операции и ошибках восприятия.
Как указывают С. И. Емельянов и соавт. (2002), при ЛХЭ во время выполнения манипуляций, связанных с мобилизацией, рассечением и пересечением органов и тканей, хирурги сталкиваются со значительными трудностями, которые могут носить непреодолимый характер.
Однако есть и альтернативное мнение. Так, Иванов Ю. В. и соавт. (2011) указывают, что ятрогенные повреждения внепеченочных желчных протоков не носят неизбежного характера и могут быть предотвращены при учёте всех факторов риска их возникновения. В ряде случаев ЛХЭ является сложной в техническом выполнении настолько, что становится опасной из-за риска развития тяжёлых осложнений, которых можно избежать, лишь отказавшись от её дальнейшего проведения, ограничив свои действия переходом на лапаротомию.
Высокий и порой неоправданный риск выполнения ЛХЭ заставляет хирургов переходить на открытое вмешательство. Отказ от ЛХЭ и переход на лапаротомию — метод профилактики осложнений.
Луцевич О. Э. с соавт. (2007), Кочуков В. П. (2006) пишут о том, что переход к лапаротомии не является поражением хирурга, а есть проявление здравого смысла, позволяющее предотвратить фатальные осложнения. Анализируя причины конверсии, Кочуков В. П. (2006) в своём исследовании, на основании анализа 5401 случая ЛХЭ, приходит к выводу, что в 28 (0,6%) случаях сложная анатомия в зоне треугольника Кало не позволяла закончить операцию лапароскопическим способом. На втором месте среди причин конверсии в 24 (0,45%) случаях был острый холецистит.
Повреждения желчевыводящих путей в ходе холецистэктомии представляют собой серьёзные жизнеугрожающие осложнения, которые могут существенно повлиять на качество жизни пациента, а также на благополучие и карьеру допустившего их хирурга.
Иногда эти осложнения могут иметь непредвиденные, даже катастрофические последствия для всего мирового сообщества, как это произошло с Энтони Иденом. Это был самый молодой министр иностранных дел в истории Великобритании, позже ставший премьер-министром, он сменил на этом посту Уинстона Черчилля.
Кстати, в историю Иден войдёт ещё и как первый государственный деятель Великобритании в ранге министра, посетивший Советский Союз в 1935 году. Позже, в октябре 1935 года, Энтони Иден возглавил министерство иностранных дел Великобритании. Он вёл по отношению к СССР взвешенную политику, наиболее дружелюбную из всех возможных для британских консерваторов на этом посту.

Иден был убеждённым противником тех, кто шёл по пути умиротворения агрессоров — Германии, Италии, Японии. Советский Союз ему представлялся меньшей угрозой, нежели Гитлер и Муссолини. В 1938 году Иден подал в отставку с поста главы Форин-офиса, протестуя против курса Невилла Чемберлена, который шёл на уступки диктаторам. Накануне Второй мировой войны Иден лоббировал союзный договор с Советским Союзом и даже попытался поехать на безуспешные переговоры летом 1939 года. В правительстве Черчилля Иден вновь возглавил министерство иностранных дел. А 12 декабря 1941 года он прибыл в Мурманск на крейсере «Кент» и позже в Москве был принят советским правительством. С Москвой Иден заключил союзный договор в 1942 году в качестве министра иностранных дел.
Мистер Иден, впоследствии лорд Эйвон, некоторое время страдал от желчнокаменной болезни. 12 апреля 1953 года ему была выполнена холецистэктомия. В первый день после операции у Идена развилось послеоперационное желчеистечение из-за полного пересечения общего желчного протока.
В ходе повторной операции было выполнено наружное дренирование общего желчного протока, однако по установленному дренажу холедоха желчь не отходила, она выделялась по «страховочному» дренажу, подведённому к ложу желчного пузыря. При ревизии желчевыводящих путей проксимальная часть холедоха не была обнаружена.
В ходе фистулографии через дренаж холедоха желчное дерево не контрастировалось, в тоже время контраст, введённый в дренаж, по которому отделялась желчь, позволил идентифицировать внутрипеченочные желчные протоки.
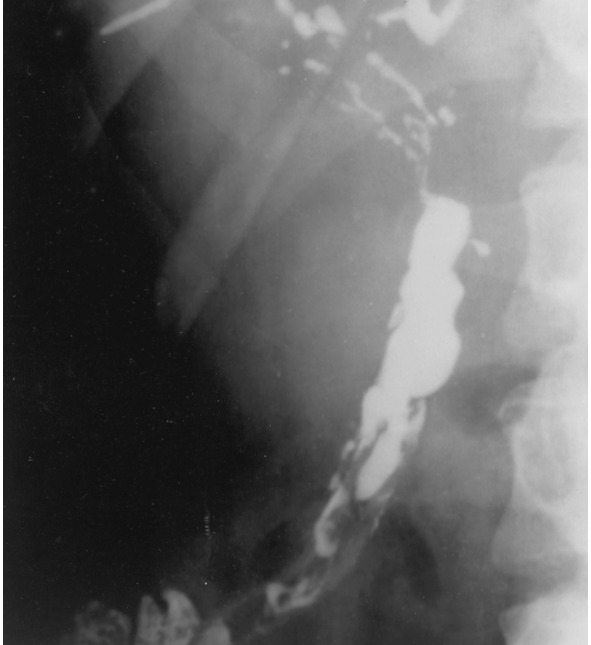
Так случилось, что в мае 1953 года доктор Ричард Кэттелл из клиники Лейхи выступал в Лондоне на собрании Королевского колледжа хирургов. Кэттелл был известен во всём мире как выдающийся хирург, специализирующийся на операциях на желчевыводящих путях. Сэр Хорас Эванс, лечащий врач Идена, пригласил доктора Кэттелла, который встретился с Иденом и сказал ему, что необходима ещё одна операция, чтобы устранить осложнения ранее перенесённого вмешательства.
Кэттелл заявил, что предпочёл бы провести операцию в привычной обстановке, но на него оказывали давление, чтобы он оперировал Идена в Лондоне. На Даунинг-стрит, 10, была назначена встреча Кэттелла с Черчиллем, на которой последний активно выступал за проведение операции в Лондоне. Черчилль заявил, что короля Георга VI оперировали прямо на кухонном столе в Букингемском дворце. Но Кэттелл указал на исключительность предстоящей Идену операции, и на то, что для достижения наилучшего результата нужны максимально благоприятные условия для её проведения.
Черчилль уступил, и было решено, что Иден отправится в Бостон для проведения оперативного лечения.
Что любопытно, у Идена наступило улучшение. Оно было вызвано развитием у него спонтанного билиарно-дуоденального свища, давшего ложную надежду на выздоровление. Это породило мнение о том, что причиной желчеистечения была слетевшая с пузырного протока лигатура.
10 июня 1953 года в Бостоне, штат Массачусетс, доктор Кэттелл выполнил операцию наложения билиодигестивного анастомоза — гепатикоеюностомию на длинной петле с межкишечным анастомозом. Дуоденальный свищ был ликвидирован.
К сожалению, у Идена развилась стриктура анастомоза, что привело к рецидивирующему холангиту. Первоначально он чувствовал себя хорошо. В 1954 году у него был один эпизод лихорадки с ознобом. В 1955 году — еще три.
13 апреля 1957 года доктор Кэттелл провёл ещё одну операцию на желчевыводящих путях. При исследовании через разрез в тощей кишке внутренний диаметр билиарного анастомоза составлял 7 мм. В правом печёночном протоке над бифуркацией был выраженный стеноз, через который проходил только 2-миллиметровый зонд. После расширения протока из него обильно текла желчь, смешанная с умеренным количеством белого слизистого вещества. Проток был расширен с помощью зажима. После расширения отверстие в тощей кишке было закрыто, и была проведена биопсия правой доли печени. Послеоперационное восстановление прошло без осложнений. По результатам биопсии печени «признаков холангита или застоя желчи не обнаружено».
После операции, проведённой в 1957 году, в течение трёх лет у него не было симптомов, указывающих на проблемы с желчевыводящими путями. Однако с 1960 по 1967 год у Идена случались периодические приступы лихорадки, один из которых сопровождался очень высокой температурой. С 1967 по 1969 год приступов не было, но в 1969 году они возобновились и стали более частыми и тяжёлыми.
Длительное лечение привело к тому, что Иден начал дополнительно принимать симптоматические препараты, такие как петидин, барбитураты и амфетамин. Это оказало влияние на его восприятие реальности и политические решения во время Суэцкого кризиса, который стал непосредственной причиной гибели более 3000 человек. Суэцкий кризис 1956 года мог привести к Третьей мировой войне.
Tebala GD, Nuzzo G. Iatrogenic Biliary Injury during Cholecystectomy: Critical Review of a Historical Case and Its Political Consequences. Dig Surg. 2021;38 (2):91—103. doi: 10.1159/000512176. Epub 2020 Dec 16. PMID: 33326982
Braasch JW. Anthony Eden’s (Lord Avon) biliary tract saga. Ann Surg. 2003 Nov;238 (5):772—5. doi: 10.1097/01.sla.0000094443.60313.da. PMID: 14578742; PMCID: PMC1356158.
Механизмы сосудисто-билиарной травмы.
«Жёлчный пузырь — у некоторых видов млекопитающих отсутствует. Проблема в том, что жёлчный пузырь расположен очень близко к жизненно важным анатомическим структурам, которые транспортируют жёлчь из печени и снабжают этот орган кровью. Удаление жёлчного пузыря с помощью лапароскопической холецистэктомии — одна из самых распространённых операций на сегодняшний день. Это операция с достаточно широким диапазоном сложности. В „простом“ варианте это лёгкая процедура, которую обычно можно выполнить менее чем за час. В „сложном“ варианте холецистэктомия может оказаться очень непростой операцией. Лапароскопическая холецистэктомия также является наиболее частой причиной повреждения жёлчных протоков, которое обычно происходит, когда операция затруднена из-за воспаления».
Стивен Страсберг 2019 г.
Классическая билиарная травма
«Наиболее серьёзную опасность представляет вариант, когда при исходно коротком пузырном протоке в результате рубцового процесса к задней стенке шейки пузыря подтягивается стенка общего печёночного протока… Тракция шейки пузыря вытягивает общий желчный проток, который хирург лигирует и пересекает принимая его за d. сisticus. Осознание трагедии происходит позже в процессе выделения пузыря, когда хирург, вдруг обнаруживает проксимальную часть гепатохоледоха. По данным исследований ряда Американских центров, такой механизм повреждения при использовании американской техники является наиболее распространенным и назван «классическим повреждением».
https://www.celt.ru/articles/art/art_128.phtml
Прежде чем говорить о технике безопасной холецистэктомии, я хотел бы поговорить о тех опасностях, которые таит эта хирургическая операция. Главной опасностью лапароскопической холецистэктомии является так называемая сосудисто-билиарная травма.
Приводимый в научной литературе топ-5 ошибок анатомической идентификации, приводящих к сосудисто-билиарной травме, указывает на то, что на первом месте стоит ошибка идентификации пузырного протока. Наиболее часто за пузырный проток ошибочно принимают:
— Общий желчный проток — 40,5%
— Общий печёночный проток — 16,6%
— Правый печёночный проток — 7,8%
Реже за общий печёночный проток принимали пузырный проток — 6,3%, и ещё реже пузырную артерию принимали за печёночную — 3,9%.
Предпосылкой к осложнениям при ЛХЭ является непосредственная близость к зоне оперативного вмешательства жизненно важных анатомических структур, таких как общий желчный проток, общий печёночный проток и долевые протоки, сосуды: общая печёночная артерия и её ветви, а так же сосуды системы воротной вены. Анатомически они находятся рядом с желчным пузырём, а протекающие в этой области при его воспалении инфильтративные и рубцово-склеротические процессы изменяют анатомию данной области.
Именно поэтому TG 18 пропагандирует раннюю холецистэктомию при остром калькулезном холецистите, так как вторичные анатомические изменения в перипузырном пространстве, накапливаясь в результате многократных приступов и обострений, создают технические сложности операции. Речь идёт о так называемом «трудном желчном пузыре» как о термине, отражающем технически сложную холецистэктомию.
В англоязычной литературе существует термин «Frozen Calot’s triangle» (замороженный треугольник Кало) — это состояние при холецистэктомии, когда критически затруднено рассечение тканей в зоне треугольника Кало из-за выраженного фиброза в результате повторных эпизодов воспаления. Жировая ткань заменяется рубцовой.
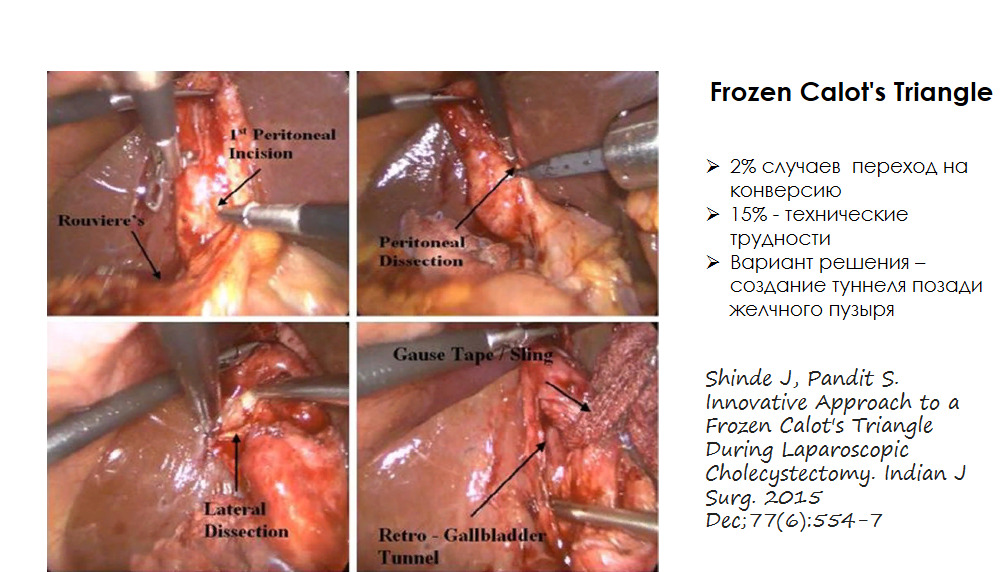
Современная литература определила типичные ошибки при ЛХЭ, приводящие к сосудисто-билиарной травме.
Как мы уже знаем, наиболее распространённой ошибкой является ситуация, когда хирург принимает общий желчный проток за пузырный, клипирует и пересекает его. Выраженное воспаление, вклиненный в шейку желчного пузыря конкремент, спайки между карманом Гартмана и общим желчным протоком, внутрипечёночный желчный пузырь, короткий пузырный проток приводят к тому, что желчный пузырь скрывает пузырный проток и прижимается к общему желчному протоку.
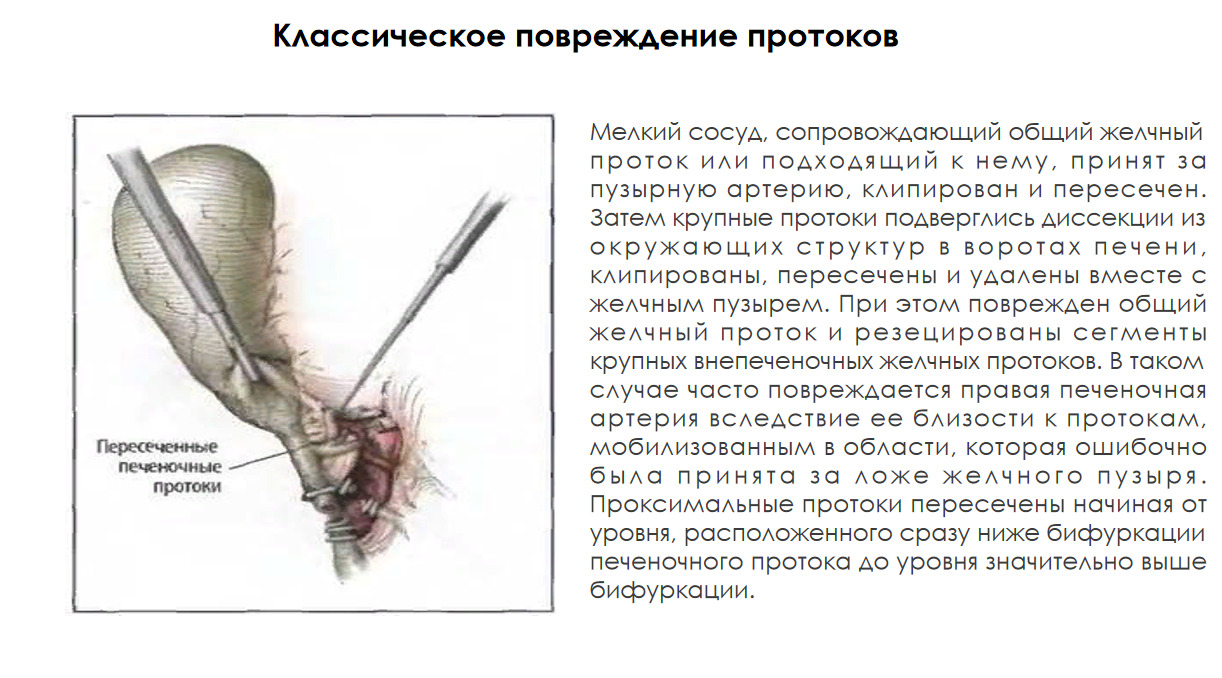
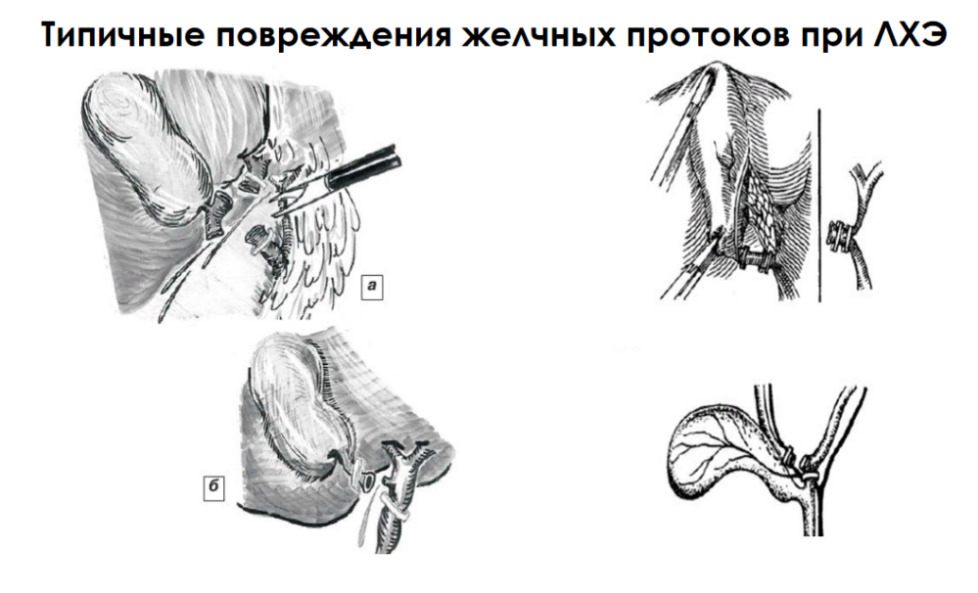
В литературе, посвящённой технике «безопасной ЛХЭ», такой механизм повреждения называется классическим, а сама травма — классической. Она впервые была описана в работе Davidoff AM, Pappas TN, Murray EA, Hilleren DJ, Johnson RD, Baker ME, Newman GE, Cotton PB, Meyers WC. Mechanisms of major biliary injury during laparoscopic cholecystectomy. Ann Surg. 1992 Mar;215 (3):196—202.
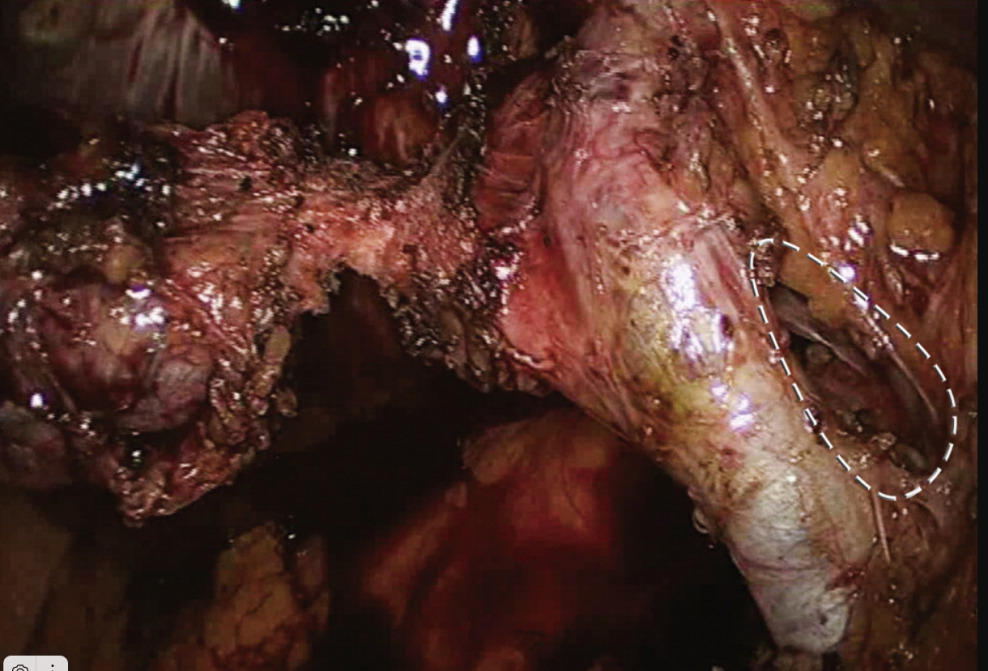
Данная фотография — пример ошибки, которая потенциально угрожает развитием классического повреждения. Если вы присмотритесь к изображению, то будет видно, что обведённое пунктиром «окно» находится кнаружи от общего желчного протока, в то время как пузырный проток находится левее и отходит от общего желчного к шейке пузыря под углом 45 градусов.
Хирург ошибочно, как правило применяя инфундибулярную технику (здесь мы имеем в виду способ диссекции и идентификации пузырного протока), принимает общий желчный проток за пузырный и пересекает его, а потом, выделяя желчный пузырь, повторно пересекает общий желчный проток, принимая его за добавочный (рисунок ниже).
Начиная это действие, оператор считает, что находится справа от гепатикохоледоха, но на самом деле он работает слева от него, как правило, в месте, где от холедоха отходит пузырный проток, под которым идёт правая печёночная артерия. Она нередко при таком механизме травмы, также повреждается оператором. Это заключительная часть механизма классического билиарного повреждения.
Стивен Страсберг и соавторы, применительно к классической билиарной травме, описали синдром «скрытого» пузырного протока (Strasberg SM, Eagon CJ, Drebin JA. The «hidden cystic duct» syndrome and the infundibular technique of laparoscopic cholecystectomy — the danger of the false infundibulum. J Am Coll Surg. 2000 Dec;191 (6):661—7. doi: 10.1016/s1072—7515 (00) 00717—1. PMID: 11129816).
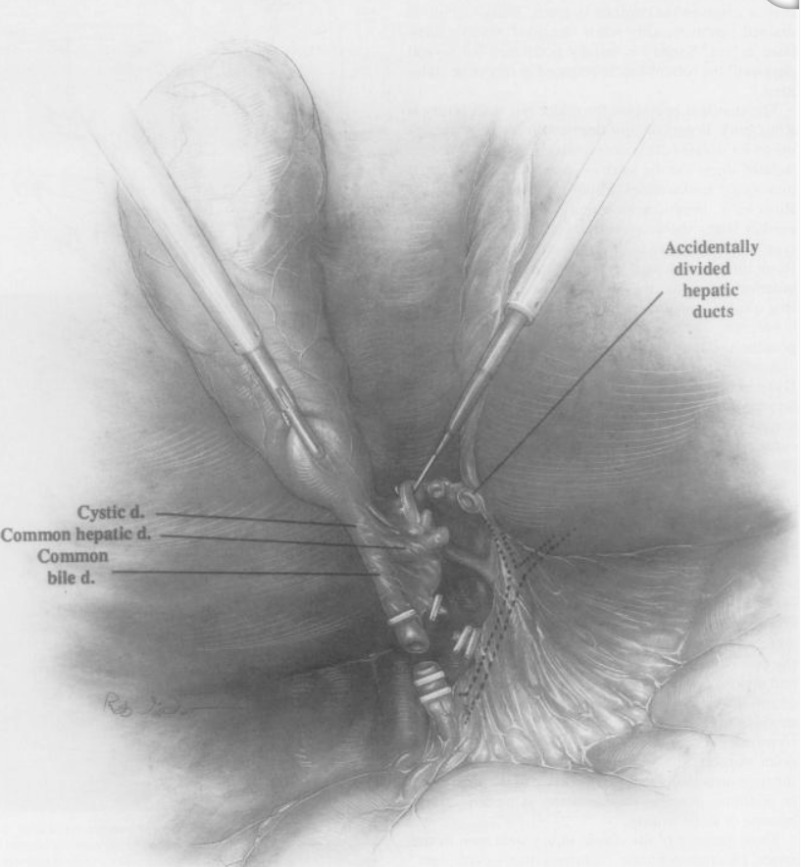
Branum G, Schmitt C, Baillie J, Suhocki P, Baker M, Davidoff A, Branch S, Chari R, Cucchiaro G, Murray E, et al. Management of major biliary complications after laparoscopic cholecystectomy. Ann Surg. 1993 May;217 (5):532—40
При идентификации размер выделенного протока не может быть достоверным критерием. Пузырный проток может быть шире 5 мм, а общий желчный проток — уже 3 мм. (https://www.mediasphera.ru/issues/khirurgiya-zhurnal-im-n-i-pirogova/2022/12/1002312072022121104).
Склерозированные, рубцово-изменённые ткани треугольника Кало, даже при правильной тракции желчного пузыря, не создают ситуацию, когда угол между пузырным протоком и холедохом «раскрывается», то есть переходит из острого в тупой или даже прямой. Это происходит из-за того, что рубцовые тяжи и сращения фиксируют желчный пузырь к общему желчному протоку. При этом расстояние между шейкой желчного пузыря и гепатикохоледохом не изменяется. Возникает иллюзия, что холедох — это пузырный проток.
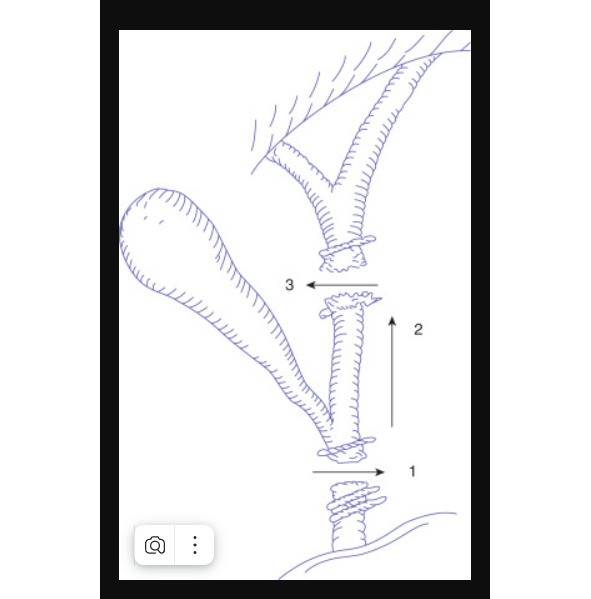
Рисунок завершённого классического повреждения.
Здесь необходимо пояснить, что техники «двух окон», «хобот слона» и «инфундибулярная техника» ЛХЭ, основанные на циркулярном выделении шейки желчного пузыря как способе идентификации пузырного протока, не достоверны. Многие хирурги, применяющие их и не придерживающиеся концепции «визуального порога безопасности» Страсберга, считают инфундибулярную технику (без мобилизации дистальной трети желчного пузыря) достаточной.
Инфундибулярная техника как способ выделения и идентификации пузырного протока и артерии проста в исполнении и вполне достаточна для подавляющего числа пациентов (Singh, R., & Brunt, L. M. (2018). Critical view of safety — its feasibility and efficacy in preventing bile duct injuries. Annals of Laparoscopic and Endoscopic Surgery, 3 (1), 2. https://doi.org/10.21037/4293).
Но… есть «но». Это случается не всегда. И любой хирург рано или поздно может попасть в статистику осложнений.
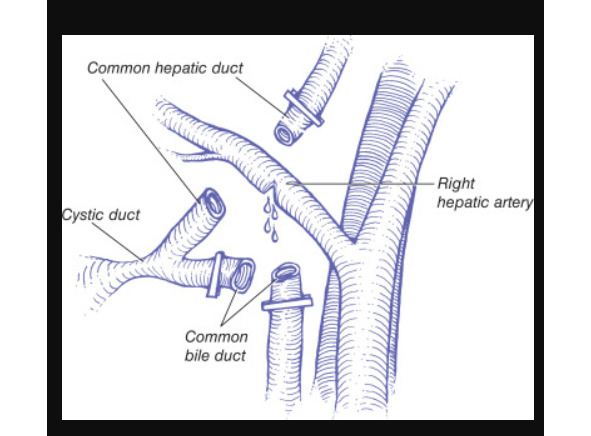
Strasberg SM, Gouma DJ в работе «Extreme’ vasculobiliary injuries: association with fundus-down cholecystectomy in severely inflamed gallbladders. HPB. 2012; 14: 1–8) описывают классический вид повреждения как наиболее частый вариант сосудисто-билиарной травмы.
Пересечение холедоха, ошибочно принятого за пузырный проток, дополняется травмой правой печёночной артерии и общего или правого печёночного протока. Летальность при классической билиарной травме не высока. Сосудисто-билиарная травма классического типа ведёт к инфаркту печени лишь в 10% случаев. Повреждение правой печёночной артерии без повреждения желчевыводящих путей редко приводит к значимой ишемии печени, поскольку сформировавшиеся артериальные воротные шунты обеспечивают достаточный приток крови к правой доле печени, чтобы избежать инфаркта. Этот шунт, по которому кровь поступает из левой печёночной артерии через воротную маргинальную артерию в систему правой печёночной артерии, обеспечивает достаточный коллатеральный кровоток.
Какие предпосылки первого типа сосудисто-билиарной травмы или типичного классического повреждения?
Стивен Страсберг не безосновательно считает, что инфундибулярная техника (мы выделяем её условно и подразумеваем под ней выделение пузырного протока по визуальному признаку перехода шейки пузыря и прочие аналогичные ей техники ЛХЭ, типа «хобот слона» или «двух окон») не позволяет достоверно дифференцировать пузырный проток от общего желчного.
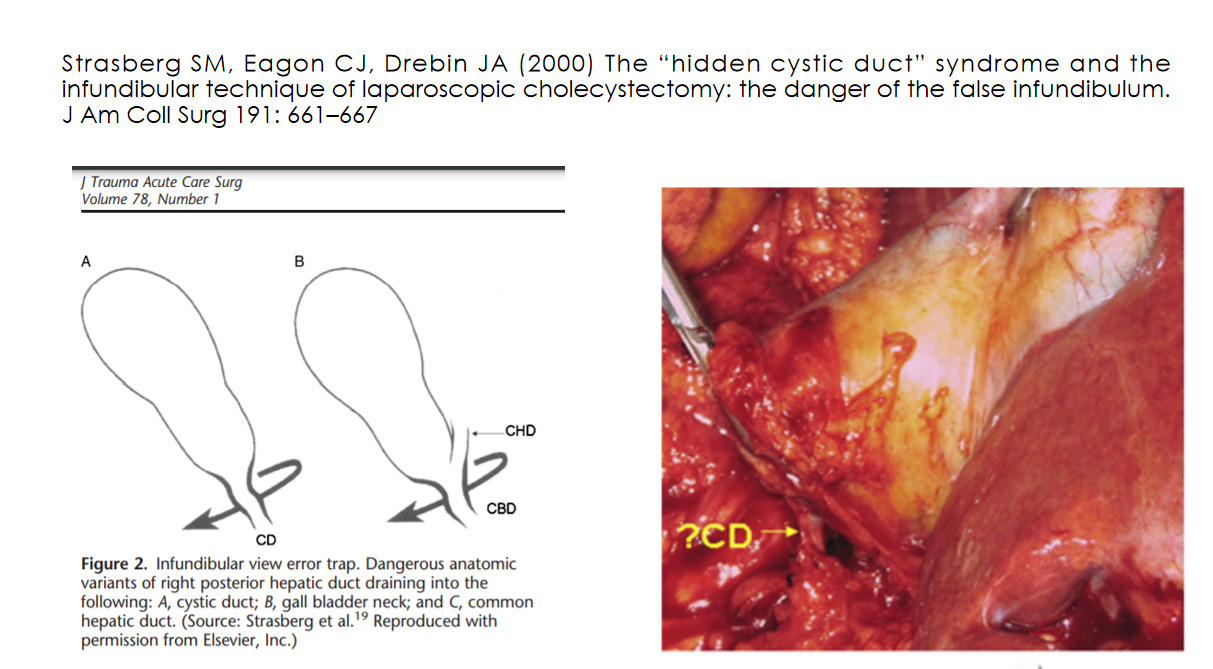
На рисунке, кочующем из статьи в статью в англоязычной научной хирургической литературе, наглядно и убедительно показан механизм этой ошибки: короткий пузырный проток и подтянутая к общему желчному протоку шейка желчного пузыря создают оптическую иллюзию, в результате которой хирург принимает холедох за пузырный проток. Чтобы избежать травм из-за ошибки «инфундибулярного обзора», хирурги должны как минимум знать о её возможности. Принцип «предупрежден — значит, вооружён» в этом случае актуален. В идеале от инфундибулярной техники как метода достоверной идентификации пузырного протока и артерии при ЛХЭ следует отказаться, а если она всё же используется, то её следует сочетать с интраоперационной холангиографией.
Наиболее часто к развитию синдрома короткого пузырного протока ведут хронические рубцово-воспалительные изменения желчного пузыря в результате перенесённых приступов острого холецистита.
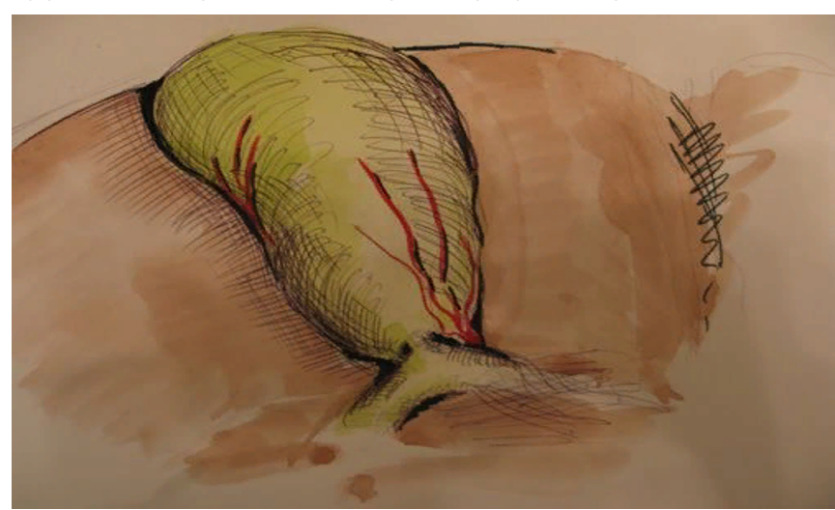
Укорочение пузырного протока может быть обусловлено вариантом его хода относительно общего желчного протока. В эпоху открытой холецистэктомии хирурги нередко выделяли место слияния общего желчного и пузырного протоков для безопасного удаления желчного пузыря. В начале двадцатого века Уорреном был описан вариант, при котором пузырный проток проходит параллельно общему желчному, что предрасполагает к классической билиарной травме.
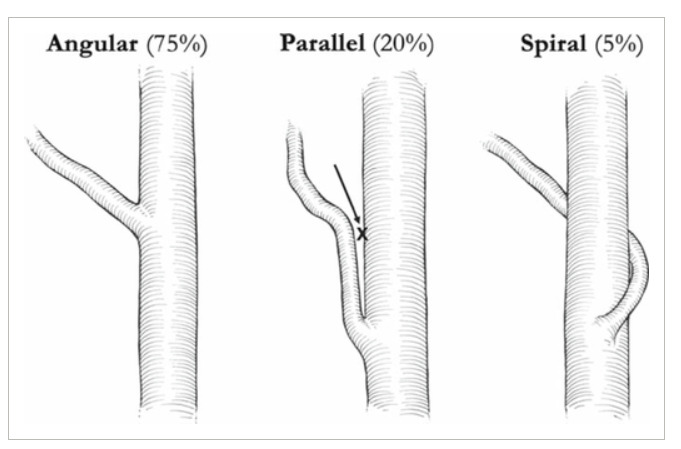
Классической билиарной травме способствует неправильная тракция хирургом желчного пузыря за карман Гартмана при ЛХЭ.
Тракция за карман Гартмана в краниальном направлении и несколько латерально приводит к тому, что пузырный проток становится непосредственным продолжением общего желчного протока. Пузырный и общий желчный протоки как бы выстраиваются в одну прямую линию, в результате чего не разделённая фиброзно-жировая ткань скрывает место слияния общего печёночного и пузырного протоков, что дезориентирует оперирующего хирурга и приводит к ошибке. Риск клипирования и иссечения части общего желчного протока возрастает при сочетании короткого пузырного протока и узкого (4—5 мм) подвижного общего желчного протока.
Именно классическая билиарная травма и понимание её механизма побудили Страсберга ещё в 1995 году создать технику CVS, которая позволяет избежать данной ошибки. При технике критического порога безопасности выполняется не только требование циркулярного выделения шейки желчного пузыря, но и, за счёт мобилизации дистальной трети желчного пузыря, хирург достигает выделения трубчатых структур в очищенном от жировых и фиброзных тканей треугольнике Кало. Без применения техники CVS избежать классической билиарной травмы невозможно.
Здесь показана правильная тракция кармана Гартмана: на себя. При этом меняется угол между пузырным протоком и общим желчным протоком. Он приближается к 90 градусам, что облегчает идентификацию.
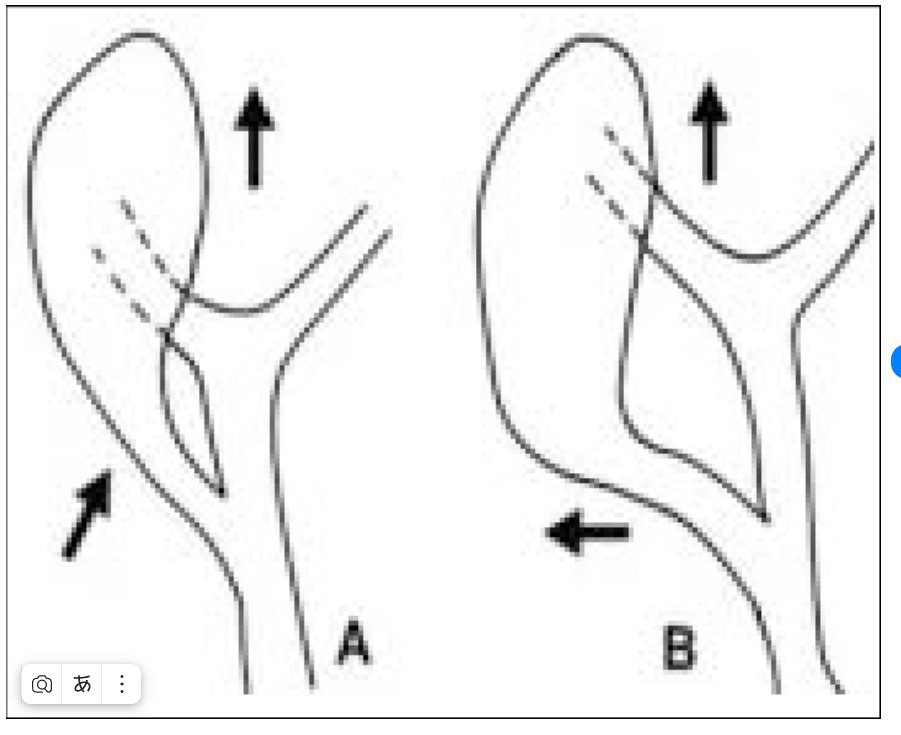
Здесь так же нельзя не указать, что избыточная тракция за карман Гартмана опасна тем, что общий желчный и общий печёночный протоки складываются в виде дупликатуры, «втягивающейся» в клипсу. Поэтому в момент клипирования тракция за карман Гартмана в латеральном направлении должна быть ослаблена.
Необходимо помнить, что низкое наложение удерживающего зажима на желчный пузырь — когда инструмент накладывается не на стенку кармана Гартмана, а на зону шейки желчного пузыря — возрастает риск классической билиарной травмы, так как при этом препаровка происходит не в зоне шейки, области перехода желчного пузыря в пузырный проток, а заведомо проксимальнее — ближе к холедоху.
Продолжая разговор о классическом билиарном повреждении, нельзя не упомянуть синдром Мириззи как его причину. При этом синдроме воспалённый желчный пузырь с конкрементами в его просвете вызывает сначала сдавление общего желчного протока, а потом и образование свища между желчным пузырём и общим желчным протоком. Классификация этого синдрома предложеннная Mirizzi and Mc Sherry, была дополнена Csendes et al. (Csendes A, Diaz JC, Burdiles P, Maluenda F, Nava O: Mirizzi syndrome and cholecystobiliary fistula: a unifying classification. Br J Surg. 1989, 76: 1139—1143).Согласно ей, синдром Мириззи делится на четыре типа в зависимости от размера поражения общего желчного протока (см. рисунок ниже).
Синдром Мириззи — редкое осложнение желчнокаменной болезни, представляющее собой опасное анатомическое изменение, которое может привести к серьёзным осложнениям и повреждению желчевыводящих путей при холецистэктомии. При этом заболевании пузырный проток обычно проходит параллельно общему желчному протоку (10% случаев на холангиограммах). Важно выявить это отклонение до операции, чтобы избежать случайного повреждения общего желчного протока. Попытка диссекции в треугольнике Кало может привести к серьёзному повреждению желчных протоков.
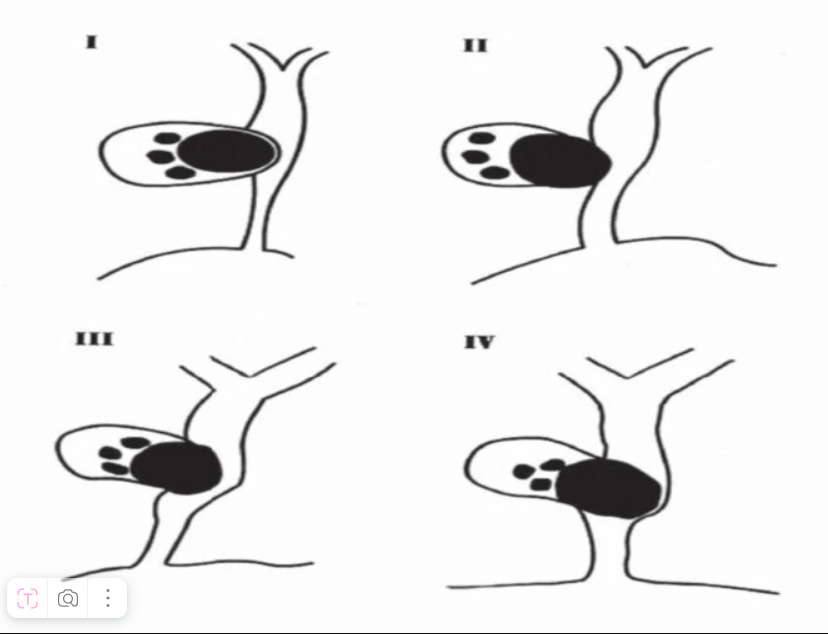
Рисунок — классификация синдрома Мириззи.
До сих пор, по мнению ряда хирургов, ЛХЭ при данной патологии сопряжена с техническими трудностями и опасна. Хирургу следует отказаться от диссекции в области треугольника Кало и перейти к вскрытию желчного пузыря с последующим его частичным удалением.
Маленький склерозированный желчный пузырь, множественные приступы и длительный анамнеза — всё это должно насторожить хирурга перед ЛХЭ.
Классическая билиарная травма. Последствия.
Если с повреждением желчевыводящих путей при классической билиарной травме всё ясно, то вопрос последствий повреждения правой печёночной артерии недостаточно описан в литературе. В замечательной монографии «Нестандартные ситуации при операциях на печени и желчных путях» (Гальперин Э. И., Дедерер Ю. М. Издательство: Медицина, 1987) упоминается о риске фульминарного некроза печени, который можно предотвратить введением больших доз антибиотиков. О том же пишет и И. Литтманн в книге «Оперативная хирургия».
Исследования последних лет показали, что у 7% больных, перенёсших холецистэктомию, имело место клипирование или повреждение правой печёночной артерии. Установлено, что повреждение правой печёночной артерии без повреждения протоков практически всегда протекает бессимптомно. Помните, те неясные скачки общего билирубина в послеоперационном периоде, в сочетании с подъёмом печёночных трансаминаз? Не приходилось ли при этом вам клипировать достаточно крупный ствол пузырной артерии?
Сочетанное повреждение артерии возникает в 12 -40% случаев повреждения желчных протоков и может протекать тяжелее, в этом случае имеет место угроза инфаркта печени.
Почему так?
На этот вопрос отвечает анатомия коллатерального кровотока ворот печени.
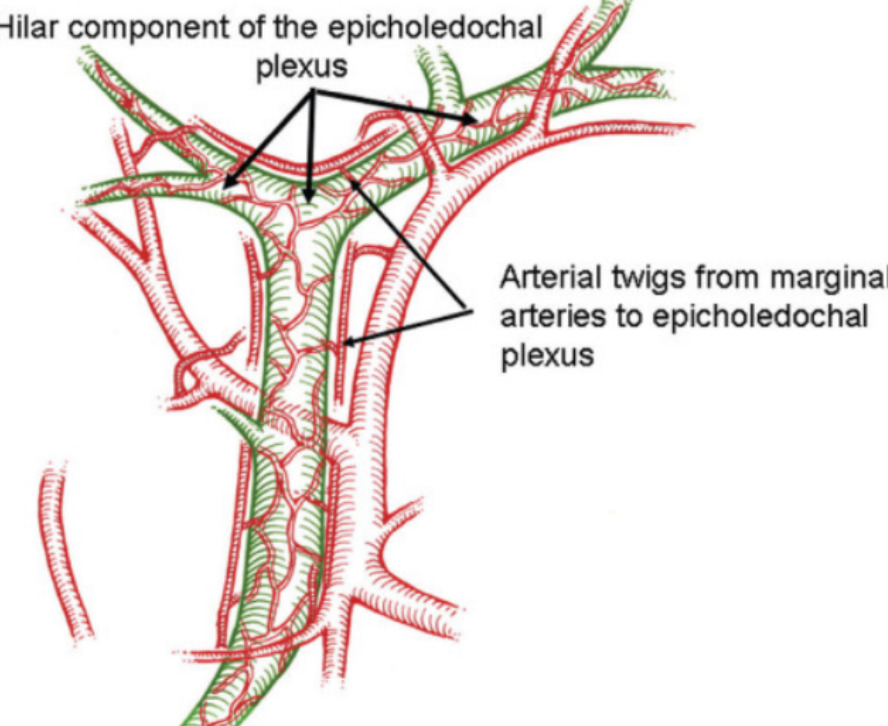
Как мы можем видеть на рисунке выше, в воротах печени имеет место интенсивный коллатеральный кровоток за счёт перихоледохеального артериального сплетения и поперечной коллатеральной артерии, соединяющей между собой правую и левую печёночные артерии. При перевязке правой печёночной артерии, за счёт наличия поперечной краевой артерии, соединяющей между собой ветви правой и левой печёночных артерий, называемой так же сообщающейся дугой, и перихоледохеального артериального сплетения, инфаркт печени не развивается у подавляющего числа пациентов. Эти коллатерали способны поддерживать печёночный кровоток при других повреждениях общей и собственной печёночной артерии.
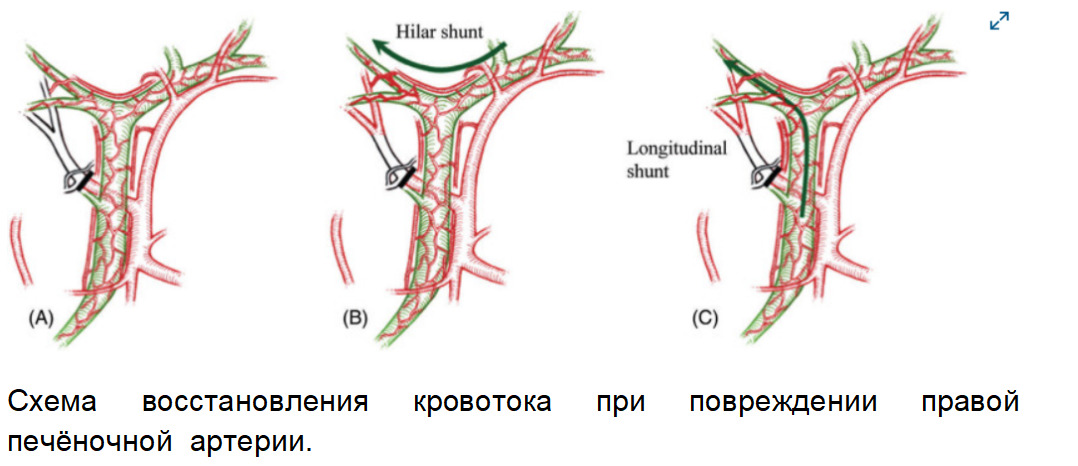
Рисунок А — пересечение правой печёночной артерии без повреждения желчных протоков не оказывает влияния на кровоток в печени. Рисунок В,С — работа шунтов.
При сочетанном повреждении холедоха или правой ветви печёночного протока с правой ветвью печёночной артерии кровоток может нарушаться.
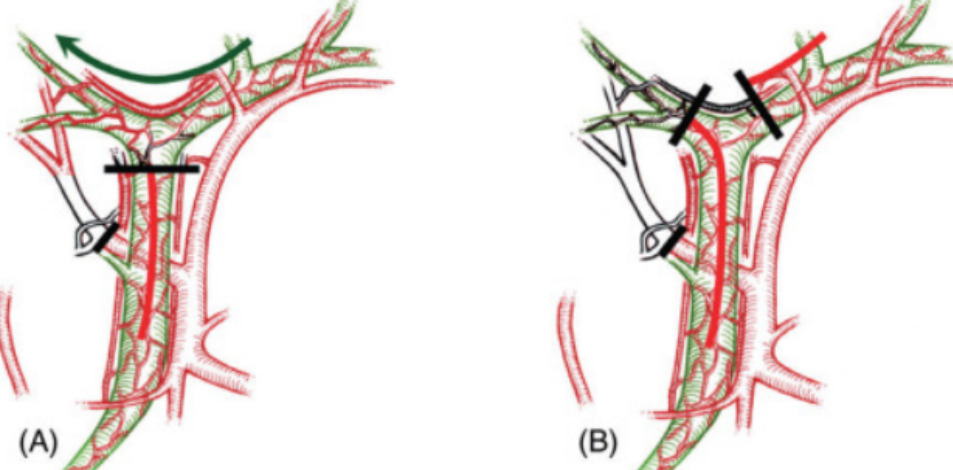
Сосудисто-билиарное повреждение с вовлечением правой печёночной артерии. (A) При повреждениях, исключающих конфлюэнс общего желчного протока, воротный шунт остаётся открытым, но продольный шунт блокируется, что может привести к более выраженной ишемии печени, чем при окклюзии только правой печёночной артерии. (B) При сочетанных повреждениях правой печёночной артерии и конфлюэнса ишемия выражена сильнее, чем при повреждениях только правой печёночной артерии, из-за блокирования важного воротного и продольного шунтов.
В своей работе Vellar I.D. (The blood supply of the biliary ductal system and its relevance to vasculobiliary injuries following cholecystectomy. Aust N Z J Surg. 1999 Nov;69 (11):816—20) пережимал правую печёночную артерию (ППА) и общий печёночный проток в печени трупа и внутриартериально вводил окрашенный желатин ниже уровня пережатия. Перфузировалось всё эпихоледохиальное сплетение, в том числе и вдоль правого печёночного протока. Это открытие означало, что системы коллатералей оказалось достаточно для предотвращения ишемии даже при сочетании повреждения желчевыводящих путей и сосудов. Однако перфузионные жидкости и давление, использованные в таких исследованиях, не были физиологическими, поэтому сделать вывод о том, будет ли обеспечиваться достаточный кровоток для поддержания жизнеспособности протоков, трудно. Коллатерали не могут изначально обладать такой же пропускной способностью, как магистральные пути, сцинтиграфические исследования показали, что для восстановления кровотока после окклюзии печёночной артерии может потребоваться несколько дней.
Другой проблемой после ЛХЭ могут быть псевдоаневризмы печёночных артерий, встречающиеся ещё реже, чем её перевязки и клипирования. Они чреваты разрывами и кровотечениями. Примером может послужить рецидивирующая гемобилия, угрожающая жизни больного.
Доказано, что сосудистые травмы в сочетании с билиарными утяжеляют течение послеоперационного периода и сопровождаются большим числом осложнений: холангиогенный абсцесс — 83,3% против 32,1% (р <0,001), рецидивирующий холангит — 66,67% против 14,81% (р <0,001) (Кодали Р., Ананд У., Парасар К., Приядарши Р. Н., Кумар Р., Сингх Б. Н., Кант К. Влияние сосудистых повреждений на лечение повреждений желчных протоков после лапароскопической холецистэктомии — результаты проспективного исследования. HPB (Оксфорд). 2025 Apr;27 (4):544—552).
Визуальный порог безопасности
На основании всего выше изложенного можно увидеть, как технология визуального порога безопасности позволяет избежать классической билиарной травмы. Не только теоретически, но и путём обобщения и анализа практического опыта доказано, что CVS предотвращает ятрогенную классическую сосудисто-билиарную травму (Aburayya BI, Al-Hayk AK, Toubasi AA, Ali A, Shahait AD. Critical view of safety approach vs. infundibular technique in laparoscopic cholecystectomy, which one is safer? A systematic review and meta-analysis. Updates Surg. 2025 Jan;77 (1):33—45. doi: 10.1007/s13304-024-02029-5. Epub 2024 Nov 11. PMID: 39527352).
Визуальный порог безопасности (CVS) и инфундибуллярную технику (IT) сравнили в метаанализе: применение CVS на практике даёт достоверно меньше ятрогенных повреждений желчных протоков при холецистэктомии.
По данным Brunt LM, Deziel DJ, Telem DA, Strasberg SM, Aggarwal R, Asbun H, et al. 2020; Safe cholecystectomy multi-society practice guideline and state of the art consensus conference on prevention of bile duct injury during cholecystectomy. Ann Surg. 272:3–23, метод CVS очень эффективен в предотвращении травм, связанных с ошибочной идентификацией трубчатых структур (классическая билиарная травма), по сравнению с другими методами анатомической идентификации во время операции. Совокупная частота случаев травм желчных протоков составляет 2 на миллион случаев при использовании метода CVS по сравнению с 1,5 на 1000 случаев при использовании метода инфундибулярного доступа.
Ограничения методики «визуального порога безопасности» при ЛХЭ
«Хирургические повреждения общего желчного протока часто становятся началом драмы. Неосторожное движение концами ножниц за одну секунду может привести к повреждению настолько серьёзному, что с его последствиями придётся бороться в течение всей жизни пациента».
Э. Итала (2008)
Представление о том, что при использовании CVS желчные протоки не повреждаются, наивно и ошибочно. Стивен Страсберг утверждал: «CVS — это не метод операции, а метод идентификации цели». CVS «был разработан не как способ проведения лапароскопической холецистэктомии», а как приложение, помогающее «избежать повреждения желчевыводящих путей».
В систематическом обзоре, включающем более 10 000 случаев, частота повреждений общего желчного протока при выполнении CVS составила 0,09%, при этом половина повреждений была вызвана техническими ошибками, а половина — ошибочной идентификацией структуры (Manatakis DK et al. Critical View of Safety in Laparoscopic Cholecystectomy: A Systematic Review of Current Evidence and Future Perspectives. World J Surg 2023;47:640—8).
В хирургии, как и в обычной жизни, следует знать, когда надо остановиться, не переходя границы собственных возможностей. В рекомендациях Общества американских желудочно-кишечных эндоскопических хирургов (SAGES) были определены наиболее важные факторы безопасности при ЛХЭ: 1) знание анатомии; 2) адекватное воздействие при использовании электрохирургии; 3) психологическая готовность вовремя пригласить старшего коллегу на помощь; 4) умение распознать ситуацию, требующую конверсии и отказа от лапароскопии.
Для оперирующего хирурга важно уметь распознавать во время операции признаки ситуации, когда попытки дальнейшего выделения пузырного протока и артерии с целью достижения CVS становятся небезопасными. То есть в ходе выполнения ЛХЭ возникает высокий риск повреждения желчевыводящих путей или сосудов. Хирургу необходимо уметь увидеть эту опасность до того, как она станет необратимой, и остановиться.
Возникает вопрос о признаках подобной опасности, то есть о маркерах «красной линии», которую не следует пересекать, чтобы избежать ятрогенных осложнений.
Хирург должен знать эти маркеры. Опасность выполнения ЛХЭ может быть обусловлена спайками, инфильтратом, вклиненным камнем в шейке желчного пузыря, синдромом Мириззи или хроническим воспалением с фиброзом или рубцеванием в треугольнике Кало. Такие состояния могут привести к анатомической дезориентации и затруднению визуализации операционного поля.
Хирургу надо взять тайм-аут и остановить операцию для решения вопроса о её продолжении при выявлении «красных линий» или ограничивающих красных флажков.
Опасными являются ситуации, когда хирург видит:
— Более двух трубчатых структур в треугольнике Кало, входящих в желчный пузырь.
— Необычайно крупная предполагаемая пузырная артерия (это может быть печёночная артерия).
— За предполагаемым пузырным протоком (это может быть общий печёночный/желчный проток) определяется пульсация крупной артерии.
— Клипса среднего (8 мм) или большого размера (10 мм) не перекрывает просвет протока (это может быть печёночный/желчный проток).
— Крупная протоковая структура, которую можно прощупать за двенадцатиперстной кишкой (это общий желчный проток).
— Вокруг предполагаемого пузырного протока (это может быть общий печёночный/желчный проток) обнаружена избыточная фиброзно-жировая/лимфатическая ткань.
— Желчь в зоне операции при неповреждённом желчном пузыре.
— Кровотечение, кровопотеря более 300 мл.
Gupta V, Jain G. Safe laparoscopic cholecystectomy: Adoption of universal culture of safety in cholecystectomy. World J Gastrointest Surg 2019; 11 (2): 62—84 [PMID: 30842813 DOI: 10.4240/wjgs. v11.i2.62]
Дельфийский консенсус (Iwashita Y et al. Delphi consensus on bile duct injuries during laparoscopic cholecystectomy: An evolutionary cul-de-sac or the bith pangs of a new technical framework? Journal of Hepato-Biliary-Pancreatic Sciences. 2017 Nov;24 (11):591—602) предлагает следующие критерии остановки ЛХЭ:

Все эти признаки являются индикаторами опасной ЛХЭ. Задача хирурга — распознать эти признаки, остановить операцию и решить, стоит ли дальше добиваться реализации CVS или отказаться от этого пути. А при отказе выбрать стратегию для безопасного продолжения операции.
Остановка операции — тайм-аут. В ходе тайм-аута обратитесь за помощью коллег, спросите мнение эксперта. В случае неожиданного обнаружения чего-либо: необычной анатомии или трудного выделения желчного пузыря, рекомендуется пауза в ходе операции и привлечение помощи коллег для формулировки второго мнения относительно интраоперационной ситуации. Ошибочная идентификация является основной причиной повреждения желчевыводящих путей/сосудов, и чаще всего (в 65% случаев ятрогении) пузырный проток ошибочно принимают за общий желчный проток, а печёночную артерию — за пузырную артерию (10%).
В 18% случаев такая ошибочная идентификация может быть предотвращена с помощью консультации второго хирурга, что подчёркивает важность второго мнения. Хирург, проводящий операцию, не должен стесняться обращаться за вторым мнением, когда это необходимо, и это следует рассматривать как признак хорошей клинической практики, а не хирургической некомпетентности.
Пионер ЛХЭ в США Hunter J.G. (1991) писал о том, что необходимо установить предел времени для пробной мобилизации желчного пузыря. За 30 минут от начала его выделения, пузырный проток должен быть чётко определён и подготовлен к клипированию. Лапароскопическая операция не может быть в несколько раз продолжительнее «открытой». Если ЛХЭ длится более 2 часов, суммарный риск послеоперационных осложнений в четыре раза выше по сравнению с вмешательством, которое длится от 30 до 60 минут, независимо от личных навыков хирурга (Giger U.F. et al., 2009).
Таким образом, вышеописанные маркеры переводят ЛХЭ из сложной в опасную. Именно выраженный плотный фиброз и рубцевание — более чем 90% хирургов, считают основной причиной прекращения стандартной ЛХЭ.
Синдром «исчезающего» треугольника Кало
Хронически обтурированный воспалённый желчный пузырь с конкрементами может вызывать давление кармана Гартмана на общий желчный проток. Этот механизм приводит к синдрому Мириззи, формированию свища между желчным пузырём и холедохом. Возможен и другой сценарий: кармана Гартмана может не быть или он может прилежать к общему желчному протоку выше пузырного протока, при этом растянутый и воспалённый желчный пузырь будет сдавливать ткани, разрушая треугольник Кало.
Это предположение подтверждается исследованиями китайских хирургов в работе Шан П. и соавт. (Новая практическая стратегия предотвращения повреждения желчных протоков при лапароскопической холецистэктомии. Опыт одного центра, включающий 5539 случаев. Acta Cir Bras. 2020;35 (6):e202000607).
Эти авторы считают важным определение расположения дивертикула желчного пузыря, традиционно именуемого карманом Гартмана, относительно пузырного протока. Согласно данным, карман Гартмана с определённой регулярностью располагается под разными углами по отношению к пузырному и общему жёлчному протоку. Когда пациент лежит на спине, а хирург стоит слева от него и смотрит слева направо, воображаемые часы, обращённые к хирургу, располагаются вертикально, а шейка желчного пузыря находится в центре циферблата. На этом воображаемом циферблате мешку Гартмана соответствует определённое положение, позволяющее различать его расположение (3 часа — краниально, 6 часов — дорсально, 9 часов — каудально, 12 часов — вентрально). Если воронкообразная часть равномерно расширена и мешок Гартмана отсутствует, они называют такое состояние осевым.
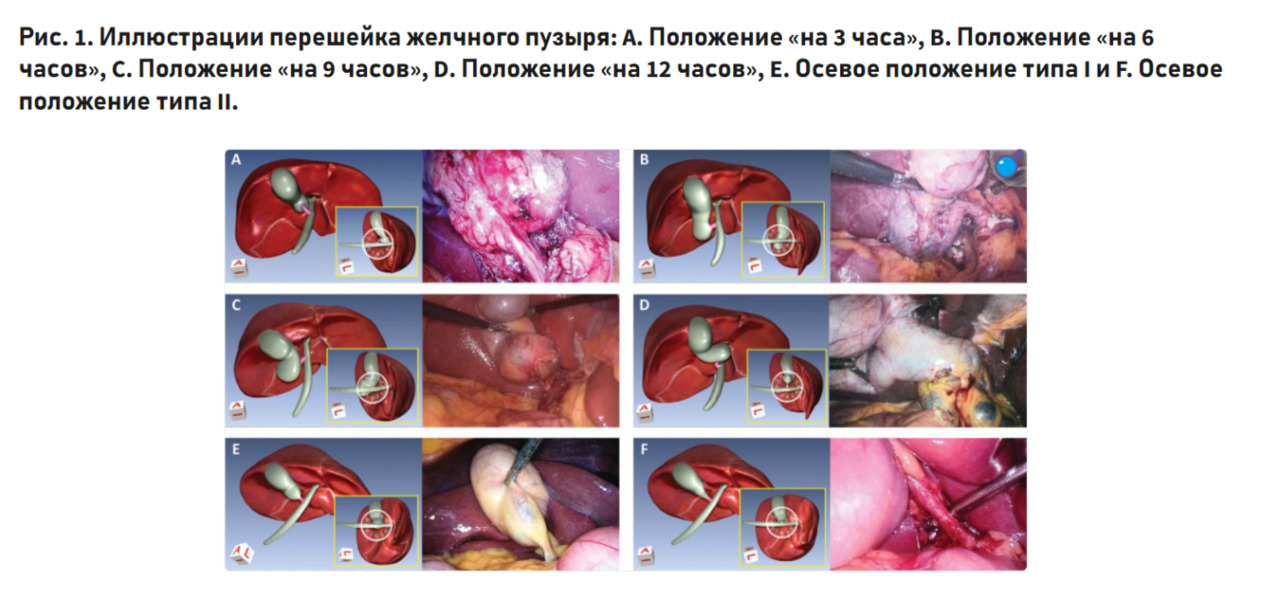
В своей работе китайские хирурги пропагандируют инфундибулярную технику при холецистэктомии, утверждая, что достижение критериев CVS не всегда возможно, так как это угрожает ятрогенными повреждениями. То есть то, ради чего выполняется процедура визуального порога безопасности, само по себе становится источником серьёзной проблемы. Они предлагают модифицированную инфундибулярную технику, основанную на положении кармана Гартмана относительно шейки желчного пузыря.
При этом выделяются два самых опасных положения кармана Гартмана — это положения 3 и 12 часов.
В положении «на 12 часов» пузырный проток скрыт карманом Гартмана, расположенным над общим желчным протоком, из-за чего хирург может принять общий желчный проток за пузырный и пересечь его. В положении «на 3 часа» карман Гартмана выступает в гепатобилиарный треугольник, вплотную примыкая к воротной вене.
Расположение дивертикула воспалённого желчного пузыря в треугольнике Кало ведёт к его разрушению, анатомическим изменениям (минус-ткань), склерозу, спаиванию его структур с дистальной третью желчного пузыря. А это — предпосылки к сосудисто-билиарной травме.
В англоязычной литературе разрушение треугольника Кало называется синдромом «исчезающего» треугольника Кало (Vanishing Calot syndrome).
Обзор случаев сосудисто-билиарной травмы показывает, что многие случаи этого осложнения, вызваны именно этим состоянием (синдромом исчезающего Кало).
Синдром исчезающего Кало включает интенсивное воспаление, облитерирующее треугольник Кало, что делает невозможным достижение визуального порога безопасности (CVS) и приводит к неправильной идентификации общего желчного протока во время рассечения. При синдроме «исчезающего» треугольника Кало при тракции желчного пузыря анатомически важные структуры втягиваются в плоскость диссекции, а при рубцовом сращении их со стенкой желчного пузыря их повреждения избежать сложно.
Синдром исчезающего треугольника Кало (Vanishing Calot syndrome) — важная причина повреждения желчных протоков во время холецистэктомии. Хотя синдром Мириззи называют наиболее частой причиной ятрогенной билиарной травмы, статистика показывает, что многие травмы обусловлены именно «синдромом исчезающего треугольника Кало». Он включает в себя интенсивное воспаление, облитерирующее треугольник Кало, что делает невозможным достижение критериев визуального порога безопасности (CVS) и приводит к неправильной идентификации общего желчного протока. При этом тракция за карман Гартмана передаётся на общий желчный проток, подтягивая его до положения, когда он вытягивается в одну линию с пузырным протоком. Это ведёт к ошибкам идентификации и классической билиарной травме.
Этому синдрому посвящены всего 2 работы:
Mercado MA, Rueda De Leon A, Cisneros-Correa J. Vanishing Calot Syndrome: Pseudo-Mirizzi Syndrome. J Am Coll Surg. 2020 May;230 (5):841—842. doi: 10.1016/j. jamcollsurg.2020.01.036. Epub 2020 Mar 18. PMID: 32199706.
Gupta V. Vanishing Calot Syndrome: Common Face of Many Problems. J Am Coll Surg. 2020 Jul;231 (1):187—188. doi: 10.1016/j. jamcollsurg.2020.04.002. Epub 2020 May 7. PMID: 32389576.
Кстати, именно сдавление общего желчного протока с желтухой и увеличенным желчным пузырём и есть тот самый синдром псевдо-Мириззи, описанный в литературе.
Второй механизм сосудисто-билиарной травмы
Итак, воспалительный процесс и сменяющий его рубцово — склеротический процесс, по аналогии с синдромом Мириззи, приводят к прочному сращению стенки желчного пузыря с капсулой правой печёночной ножки (где проходят правый печёночный проток, артерия и правая ветвь воротной вены). Это создаёт предпосылки для их ранения при холецистэктомии.
Если хирургу не удаётся выделить пузырный проток и ЛХЭ оценивается как опасная, то он принимает решение о способе завершения операции, одним из которых является холецистэктомия «от дна».
Техника «от дна» позиционируется как отличная техника безопасного удаления желчного пузыря, но это ошибка. Многие хирурги предпочитают этот метод, считая его наиболее безопасным.
Хирург выделяет желчный пузырь сверху вниз без полноценной диссекции в треугольнике Кало. Доступ к треугольнику Кало осуществляется сверху, постепенно рассечение тканей доходит до нижней границы прикрепления желчного пузыря к ложу. В норме в этом пространстве находится только пузырная артерия и немного рыхлой клетчатки. Эту трубчатую структуру — пузырную артерию — можно легко визуализировать, она из толщи связки переходит в желчный пузырь.
При «исчезающем» треугольнике Кало нижний конец желчного пузыря и правая печёночная ножка с её протоковыми и сосудистыми структурами в результате склероза и воспаления опасно сближаются друг с другом, подтягиваясь к желчному пузырю, нарушая нормальную анатомию.
С этой ситуацией напрямую связан второй (10%, редкий) — необычный тип сосудисто-билиарного повреждения. Данное повреждение обычно затрагивает общий желчный проток (протоки) и собственную печёночную артерию, нередко общую печёночную артерию, воротную вену или правую воротную вену. В литературе описано не так много таких пациентов. Последствия подобных сосудисто-билиарных травм более тяжёлые. Часто встречается инфаркт печени, который развивается стремительно и нередко требует экстренной правосторонней гепатэктомии или срочной трансплантации печени. Летальный исход наступает у подавляющего числа пациентов с такой ятрогенией. У половины этих пациентов развивается инфаркт печени, в ряде случаев требующий гемигепатэктомии.
Нижняя часть соединительнотканной пластинки, на которой лежит желчный пузырь, прикрепляется к передней части правой воротной ножки. При холецистэктомии «от дна» хирург, отделяя нижнюю треть и шейку желчного пузыря, может ошибочно рассечь фиброзную оболочку вокруг правой воротной ножки. При повреждении этой структуры попутно травмируются правый печёночный или общий желчный проток и кровеносные сосуды правой печёночной ножки, чаще правая печёночная артерия. Ситуация становится более опасной при наличии тяжёлого хронического воспаления с фиброзом. В таких случаях стенка желчного пузыря становится утолщённой. Граница между стенкой желчного пузыря и фиброзной оболочкой правой печёночной ножки стирается, и её очень сложно определить. Из-за выраженного воспаления и плотного склероза длина желчного пузыря укорачивается, и расстояние от его дна до правой воротной ножки может сократиться до ≤3–4см. Хирург, потеряв привычные анатомические ориентиры, смещается медиально, вскрывает капсулу правой печёночной ножки, что ведёт к повреждению правого печёночного протока, артерии и воротной вены. Оператору может показаться, что всё идёт хорошо, пока патологически изменённый желчный пузырь не начнёт отделяться от ложа печени с пузырной пластинкой, что может привести к интенсивному кровотечению из повреждённой тонкостенной правой воротной вены. Остановка кровотечения почти всегда приводит к окклюзии печёночных артерий или вен, что влечёт за собой ишемию печени, сочетающуюся с повреждением желчевыводящих путей.
Таким образом, холецистэктомия «от дна» имеет риск тяжёлой сосудисто-билиарной травмы с летальным исходом.
Необходимо запомнить, что именно склероатрофический желчный пузырь может служить клиническим признаком, предупреждающим хирурга о том, что не стоит пытаться стандартно удалить желчный пузырь, тем более «от дна». Вместо этого лучше выполнить холецистостомию или субтотальную холецистэктомию.
Холецистэктомия «от дна» является опасной операцией в подобных ситуациях. Если же её выполнять, то лучше это вмешательство проводить под контролем пальца, введённого в просвет желчного пузыря, что позволит контролировать его стенку и не смещаться от неё далеко. В некоторых случаях лучше вообще не отделять заднюю стенку желчного пузыря от склерозированного ложа, то есть перейти к операции Прибрама или субтотальной резекции желчного пузыря (субтотальной холецистэктомии).
Такая сосудисто-билиарная травма является тяжёлой. Тяжесть её обусловлена ранением ветвей воротной вены. Именно из системы воротной вены на 85% питается печень, в то время как артериальная система обеспечивает лишь 15% потребностей данного органа. Из-за этого при сосудисто-билиарной травме у подавляющего числа больных (до 90%) речь о восстановлении артериального кровотока не идёт.
Нетяжёлые сосудисто — билиарные повреждения редко заканчиваются поражением печени; в этих случаях они ведут либо к стерильному асептическому некрозу печени, проявляющемуся в конечном итоге медленно прогрессирующей атрофией правой доли печени, либо к развитию через 1—3 недели абсцессов печени, связанных с инфицированием очагов ишемии.
Тяжёлые сосудисто-билиарные травмы всегда сопряжены с повреждением воротной вены и её ветвей, правой, а в некоторых случаях могут ограничиться тромбозом воротной вены, клинически проявляясь быстро прогрессирующим некрозом печени (An analytical review of vasculobiliary injury in laparoscopic and open cholecystectomy. Strasberg, Steven M. et al. HPB, Volume 13, Issue 1, 1 — 14).
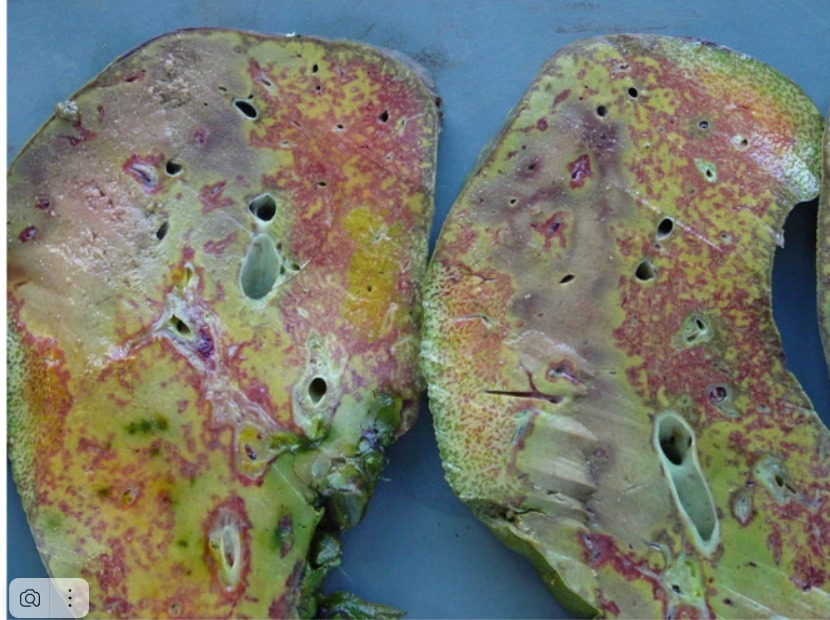
Фото ранение воротной вены при ЛХЭ, некроз печени.
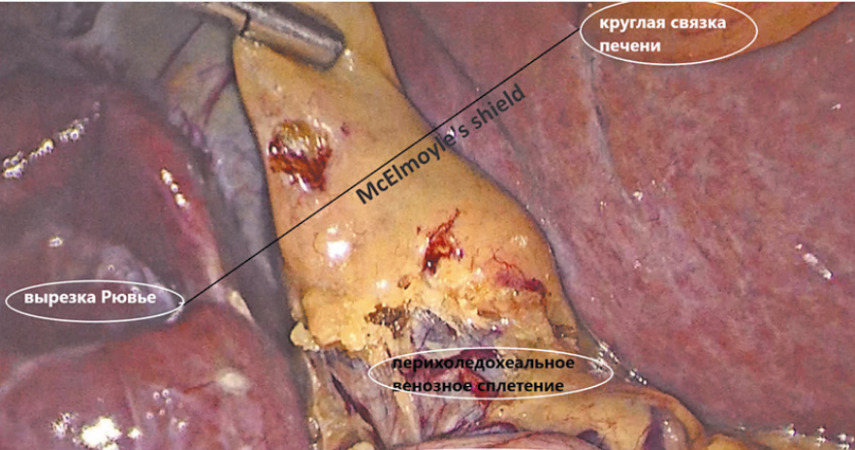
Субтотальная холецистэктомия и щит МакЭлмойла
Итак, хирургическое вмешательство в области инфильтрированного, при выраженном воспалении или склерозе («замороженного» или «исчезающего») треугольника Кало, в котором нарушены анатомические взаимоотношения структур, чревато развитием сосудисто-билиарных повреждений. Достичь критериев CVS, обеспечивающих безопасную ЛХЭ в этих случаях, не удаётся, поэтому от классической ЛХЭ следует отказаться. А безопасное клипирование и пересечение пузырных артерии и протока не может быть выполнено без обеспечения визуального порога безопасности.
Подтянутые рубцами и сращениями к стенке воспалённого или склерозированного желчного пузыря, общий желчный проток, правый печёночный проток или сосуды могут быть повреждены во время хирургических манипуляций в области треугольника Кало.
Лучший выход в сложившейся ситуации для безопасности — отказаться от хирургического вмешательства в области треугольника Кало. То, что составляет основу безопасной ЛХЭ при CVS — выделение пузырных протока и артерии, мобилизация дистальной трети желчного пузыря — должно быть отвергнуто. Треугольник Кало становится запретной зоной для хирургических манипуляций.
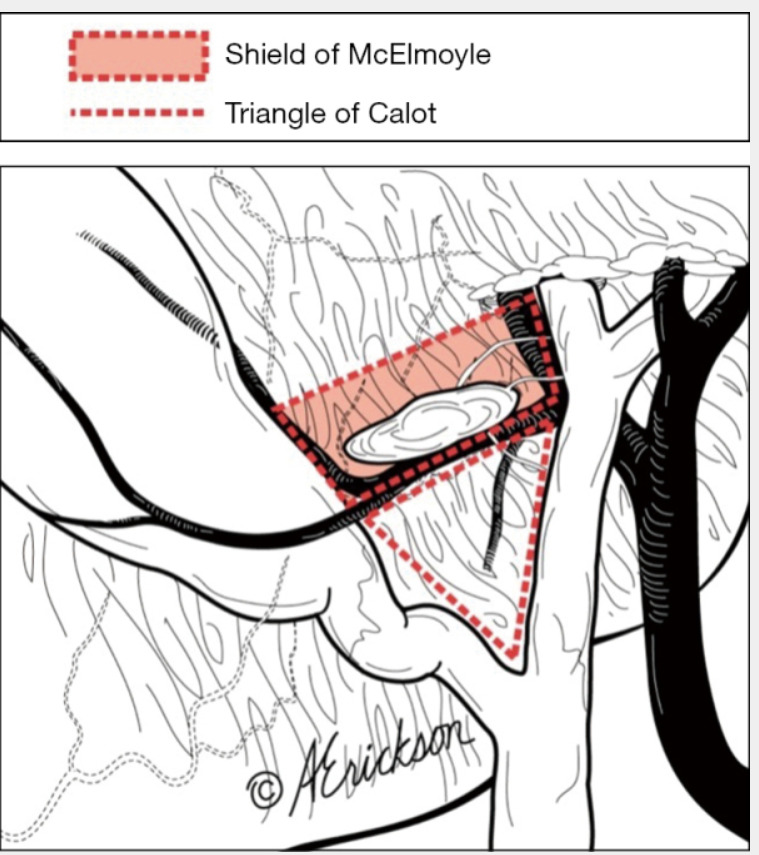
Впервые об этом писал МакЭлмойл в 1954 году. Ткань дистальной части тела, перешейка и шейки желчного пузыря, прилежащая к треугольнику Кало, называется «щитом МакЭлмойла» (McELMOYLE WA. Cholecystectomy: a method for the difficult gall-bladder. Lancet. 1954 Jun 26;266 (6826):1320—3).
Концепция «щита МакЭлмойла» представляет собой решение проблемы безопасной холецистэктомии без достоверной идентификации структур треугольника Кало, путём отказа от диссекции в этой зоне, с выделением пузырных артерии и протока. Отказ обусловлен высоким риском ятрогенных осложнений.
При этом варианте холецистэктомии, называемом субтотальным, часть стенки желчного пузыря, обозначенная как щит «МакЭлмойла», закрывающая треугольник Кало, не удаляется. Шейка желчного пузыря частично или целиком остаётся на своём месте. Гемостаз достигается путём наложения швов на оставшийся край стенки желчного пузыря.
Разрушение слизистой оболочки оставшейся стенки должно быть выполнено с помощью химического или электрического прижигания.
Это позволяет хирургу завершить холецистэктомию и избежать повреждения жизненно важных структур при удалении «сложных» (или трудных) желчных пузырей. Эта концепция известна уже более шестидесяти лет, но о применении её в практике и результатах, опубликовано мало работ.
Отказ от активных действий в патологически изменённом треугольнике Кало служит теоретической основой для всех хирургических вмешательств, при которых выполняется субтотальная холецистэктомия.
В работе Strasberg SM. Error traps and vasculo-biliary injury in laparoscopic and open cholecystectomy. J Hepatobiliary Pancreat Surg. 2008;15 (3):284—92. doi: 10.1007/s00534-007-1267-9. Epub 2008 Jun 6. PMID: 18535766 рассматриваются типичные ошибки при ЛХЭ.
Послеоперационное желчеистечение
Модифицированная классификация L. Morgenstern (2006) используется для оценки послеоперационного желчеистечения. Выделяют 3 степени желчеистечения:
— I степень — до 100 мл/сут по дренажу брюшной полости или отграниченное скопление жидкости в ложе желчного пузыря в периметре до 5 см по данным УЗИ.
II степень — 100–500 мл/сут по дренажу или свободная жидкость над и под печенью при УЗИ.
III степень — более 500 мл/сут по дренажу и свободная жидкость в 3 и более областях брюшной полости.
Одной из причин послеоперационного желчеистечения является желчеистечение из ложа в печени, которое связано с техникой выполнения холецистэктомии.
В качестве основного источника послеоперационного желчеистечения после ЛХЭ описываются ходы Люшка или добавочные жёлчные протоки из ложа печени, открывающиеся в желчный пузырь.

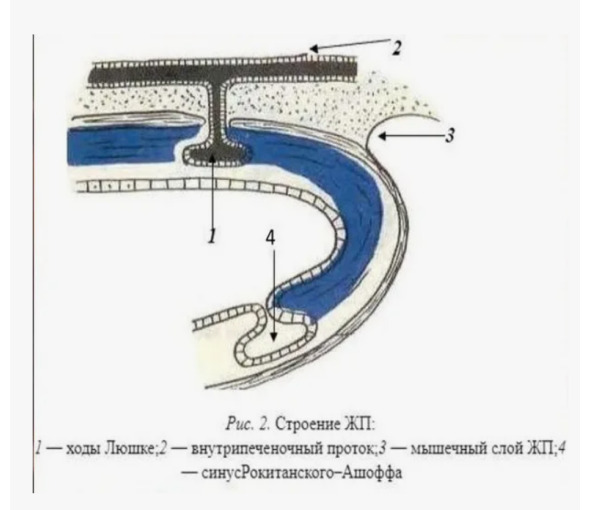
Субвезикальные желчные протоки (которые часто ошибочно называют «протоками Лушки») получили более широкое клиническое признание в эпоху лапароскопической холецистэктомии. Хотя они часто упоминаются и обсуждаются в научной литературе, первоначальное описание, сделанное Хубертом фон Лушкой, и многие анатомические детали, описанные им, остаются недостаточно изученными. Лушка в 1863 году описал две различные трубчатые структуры, связанные со стенкой желчного пузыря. Первый тип трубчатой структуры состоял из внутристеночных желёз, впадающих в просвет желчного пузыря, которые позже назвали «криптами Лушки», второй тип трубчатых структур — это сеть микроскопических протоков в мягкой ткани, окружающей желчный пузырь.
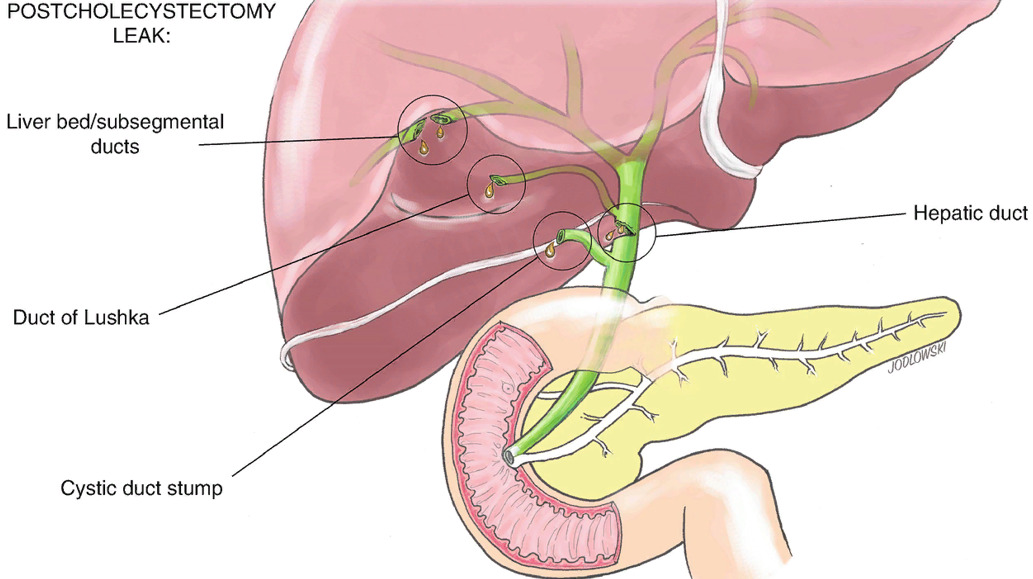
Таблица желчные протоки ложа печени.
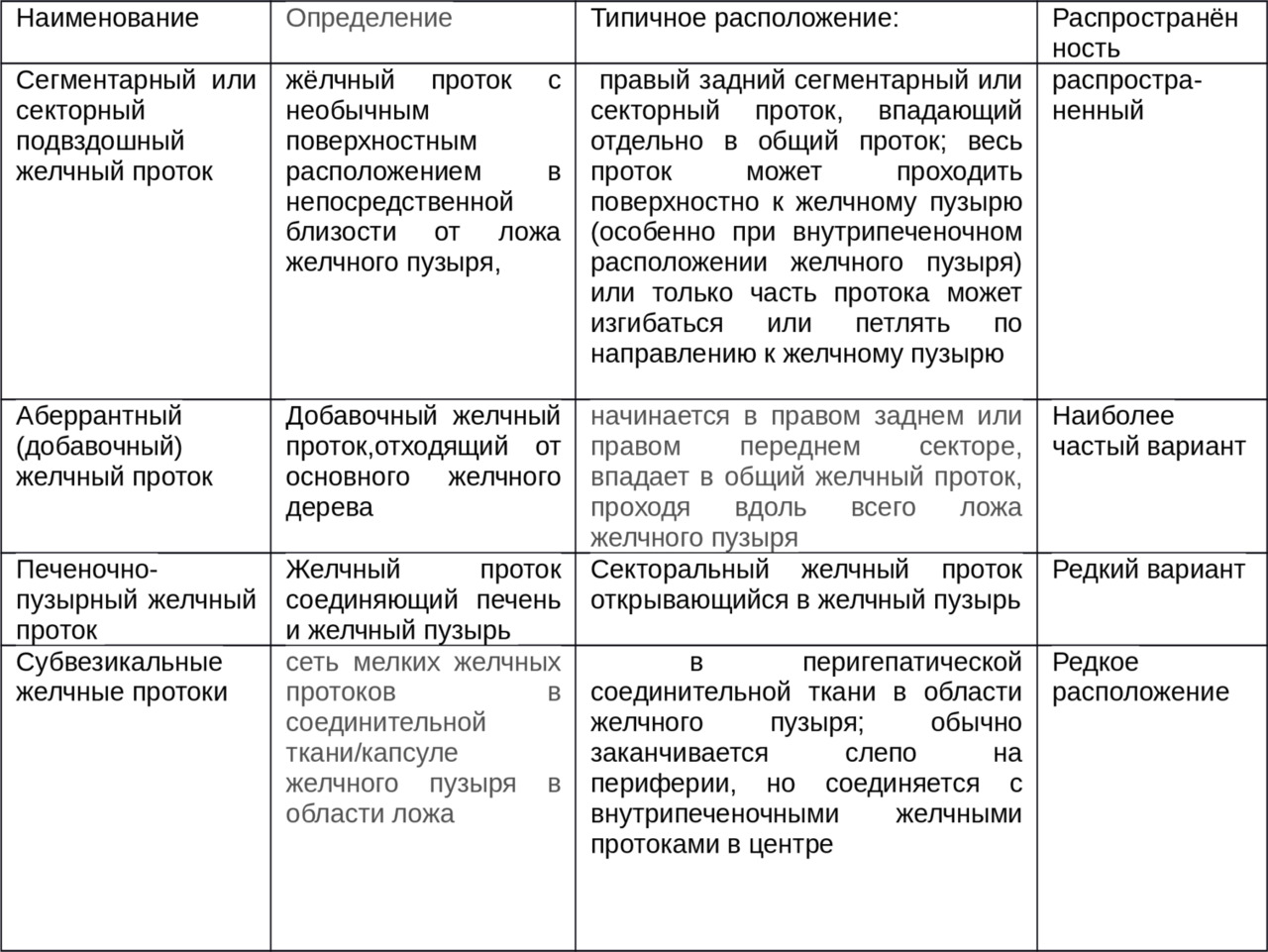
Распространённость субвезикальных желчных протоков достигает 3 — 4%, именно такое количество клинически значимых случаев желчеистечения из ложа удалённого желчного пузыря встречается в практике. Есть данные о том, что субвезикальные жёлчные протоки встречаются чаще, у 10% пациентов.
Различают 4 типа протоков в ложе желчного пузыря.
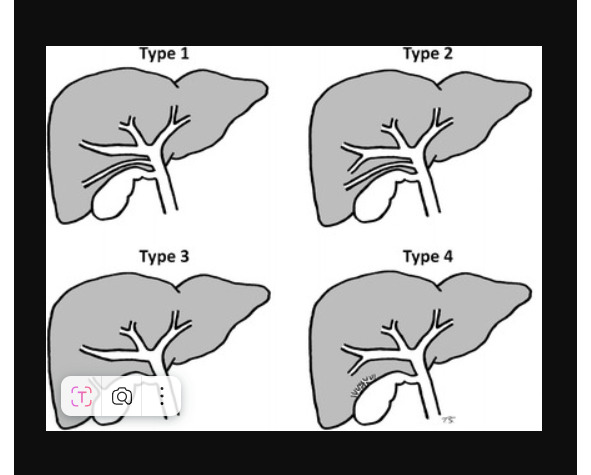
Рисунок: варианты желчных протоков в печени.
1тип — поверхностные вариации сегментарных или секторальных протоков.
2 тип — поверхностные или межпротоковые добавочные протоки.
3 тип — протоки, сообщающие билиарное дерево печени с желчным пузырём.
4 тип — аберрантные пузырные протоки.
При холецистэктомии желчный пузырь выделяется из его ложа. В ложе желчный пузырь фиксирован к печени посредством соединительнотканной пластинки. Удаление желчного пузыря стандартно проводят именно в субсерозном слое.
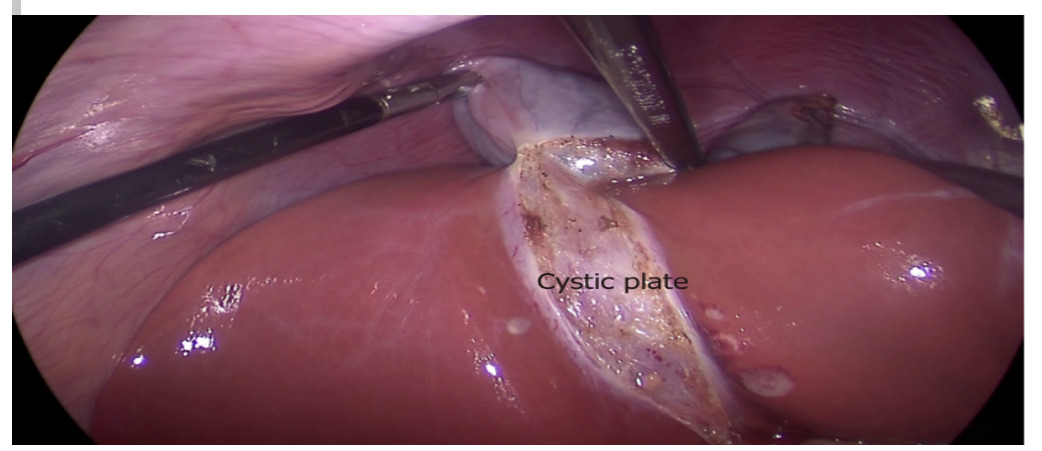
Пузырная пластинка — это плоский фиброзный лист яйцевидной формы, расположенный в ложе желчного пузыря. Она является частью стенки желчного пузыря. Пузырная пластинка соединяется с капсулой 4-го (медиально) и 5-го (латерально) сегментов печени. Задне-медиально, по направлению к воротам печени, эта пластинка сужается, превращаясь в прочную канатоподобную структуру, продолжающуюся соединительнотканными тяжами в капсулу фиброзного влагалища правой воротной ножки.
После отделения желчного пузыря от печени она обнаруживается в виде беловато-сероватого образования, фиксированного к печени. Важно обнажить нижнюю (дистальную) часть пузырной пластинки при достижении CVS. Протокол CVS считается неполным без этого действия, так как аномальный желчный проток (например, правый задний секторальный проток) может выходить из печени в данной области, или там может находиться аномальная правая печёночная артерия и далее входить прямо через ложе желчного пузыря в печень. Эти анатомические структуры могут быть повреждены, если их не идентифицировать в данной зоне. При реализации CVS дно и большая часть тела желчного пузыря остаются плотно прилегающими к пузырной пластинке.
Почему важно удалять желчный пузырь субсерозно, сохраняя пузырную пластинку в ложе?
При удалении желчного пузыря необходимо сохранять целостность пузырной пластинки, производя удаление желчного пузыря в её внутреннем слое. Удаление желчного пузыря вместе с пузырной пластинкой может привести к ряду осложнений.
В ряде случаев, например, при выраженном воспалении, возникает соблазн быстрого удаления желчного пузыря из ложа вместе с пузырной пластинкой; удаление происходит легко при тракции желчного пузыря, при этом легко обнажается паренхима печени.
В таком случае может возникнуть кровотечение из паренхимы печени, особенно если повреждены терминальные притоки средней печёночной вены.
Кроме того, сохранение пузырной пластинки предупреждает повреждение субвезикальных желчных протоков (проходящих поверхностно близко к стенке желчного пузыря). Они слепо заканчиваются в непосредственной близости к пузырной пластинке в ткани печени или даже в наружном слое пузырной пластинки.
На рисунке ниже показан такой аномальный проток.
Бесплатный фрагмент закончился.
Купите книгу, чтобы продолжить чтение.