
Бесплатный фрагмент - Реабилитация при невропатии лицевого нерва

Яковлев Алексей Александрович
Заведующий неврологическим отделением №2 клиники НИИ неврологии ФГБОУ ВО «ПСПбГМУ им. И. П. Павлова» МЗ РФ. Врач-невролог, врач-рефлексотерапевт, врач лечебной физкультуры и спортивной медицины, кандидат медицинских наук. Ассистент кафедры неврологии и мануальной медицины ФГБОУ ВО «ПСПбГМУ им. И. П. Павлова» МЗ РФ. Ассистент кафедры лечебной физкультуры и спортивной медицины ФГБОУ ВО «СЗГМУ им. И. И. Мечникова» МЗ РФ. Член Региональной общественной организации «Врачи Санкт-Петербурга», «Ассоциации неврологов Санкт-Петербурга», общероссийской общественной организации «Союз реабилитологов России». Автор более чем 75 научных публикаций по вопросам диагностики, лечения и реабилитации при различных неврологических заболеваниях. Высшее образование: ГБОУ ВПО «Санкт-Петербургская государственная медицинская академия им. И. И. Мечникова» МЗ РФ, врач, специальность «Лечебное дело» (2007), Санкт-Петербургский Инженерно-экономический университет, экономист-менеджер, специальность «Экономика и управление на предприятии здравоохранения», специализация — правовое регулирование хозяйственной деятельности (2011). В 2015 г. защитил кандидатскую диссертацию на тему: «Полинейропатия у пациентов с парапротеинемическими гемобластозами».
Список сокращений
АЗС — анодзамыкательное сокращение
БАТ — биологически активные точки
БТА — ботулинический токсин типа А
ВТМ — вариант тормозного метода
ДМВ — дециметровые волны
КЗС — катодзамыкательное сокращение
КМТ — краниальная мануальная терапия
КТ — компьютерная томограмма
ЛФК — лечебная физкультура
МРТ — магнитно-резонансная томография
НПВС — нестероидные противовоспалительные препараты
ПРП — полная реакция перерождения
ПУВ — полная утрата возбудимости
СМТ — синусоидальные магнитные токи
УВЧ — ультравысокочастотная
УЗИ — ультрозвуковое исследование
ЧРП — частичная реакция перерождения
ЭКГ — электрокардиограмма
ЭНМГ — электронейромиография
Введение
Поражение лицевого нерва является одной из наиболее распространенных патологий периферической нервной системы. По официальной статистике невропатия лицевого нерва занимает второе место по частоте среди всех заболеваний периферической нервной системы (после неврита седалищного нерва) и первое — среди поражений черепных нервов, что обусловлено определенными анатомическими особенностями.
По сведениям различных авторов, невропатия лицевого нерва составляет около 3% всех заболеваний периферической нервной системы (13–24 случая на 100 000 населения), при этом встречаясь одинаково часто у мужчин и женщин. Заболеваемость невропатией лицевого нерва возрастает на 4-м десятилетии жизни. Идиопатические невропатии наблюдаются у 75% больных, отогенные — у 15%, другой этиологии — у 10% больных.
Исследователями отмечается циклический и сезонный рост заболеваемости невропатией лицевого нерва с промежутком в 4 года; 40% приходится на март–апрель, 27% — на декабрь. У каждого третьего больного поражение лицевого нерва приводит к развитию таких осложнений, как контрактура мимических мышц (в 25–30% случаев) и патологические синкинезии, а у каждого седьмого из выздоровевших больных впоследствии наблюдается рецидив заболевания.
Несмотря на значимость проблемы, вопросы физической реабилитации больных с невропатией лицевого нерва по-прежнему остаются слабо изученными. Научные работы, посвященные этой проблеме, немногочисленны. Сообщения о применении технологий немедикаментозной реабилитации, таких как кинезиотерапия, физиотерапия, рефлексотерапия, а также комплексного их применения фрагментарны.
Отсутствие в профессиональной литературе систематизированных сведений о применении лечебной гимнастики и массажа, которые составляют основу реабилитационных комплексов в лечебно-профилактических учреждениях при невропатии лицевого нерва, серьезно ограничивает возможности оценки их эффективности. В связи с тем, что число больных с невропатией лицевого нерва имеет тенденцию к неуклонному росту, поиск эффективных методик физической реабилитации с использованием широкого и комплексного применения арсенала реабилитационных средств является актуальной проблемой современной медицины.
Анатомия лицевого нерва
Лицевой нерв (лат. nervus facialis) — это седьмая пара из двенадцати черепно-мозговых нервов, в состав которой входят двигательные, секреторные и проприоцепивные волокна; он отвечает за работу мимических мышц лица, иннервирует железы наружной секреции и отвечает за ощущения вкуса в области передних ⅔ языка. По функции лицевой нерв смешанный и состоит из двигательных волокон (висцеромоторных парасимпатических и специальных висцеромоторных (иннервация мышц — производных глоточных дуг)) и волокон специальной (вкусовой) чувствительности. Нерв состоит из двух основных структур, которые тесно связаны между собой во время внутриутробного развития и вместе формируют единый нервный ствол: собственно лицевого нерва, содержащего двигательные волокна; промежуточного нерва (лат. nervus intermedius), или нерва Врисберга — в честь немецкого анатома Генриха Врисберга (другое название — нерв Саполини), содержащий чувствительные и парасимпатические волокна.
Лицевой нерв иннервирует все мимические мышцы и стременную мышцу, обеспечивает иннервацией большинство экзокринных желез головы (слезная железа, железы слизистой оболочки носовой и ротовой полостей, слюнные железы (кроме околоушной), отвечает за вкусовую чувствительность передних двух третей языка, обеспечивает чувствительность небольшого участка ушной раковины.
История анатомического описания лицевого нерва связана с именами целого ряда великих анатомов. Первым кто описал лицевой нерв, был Клавдий Гален. В разработанной Клавдием Галеном классификации лицевой нерв именуется, как «твердый» и находится под пятым номером. В 1502 г. итальянский анатом Алессандро Бенедетти в своем произведении «Historia corporis humani» дал лицевому нерву второй порядковый номер.
В 1536 г. Никколо Масса в работе «Liber introductorius anatomiae» присвоил лицевому нерву третий порядковый номер, что объяснялось введением в классификацию черепных нервов I пары — обонятельного нерва, в связи с чем все остальные нервы сместились на одну позицию. В 1562 г. Габриель Фаллопий в работе «Observationes anatomicae» впервые дал описание барабанной струны и канала лицевого нерва. Британский ученый-медик Томас Уиллис стал первым кто кардинально обновил классификацию черепных нервов (рис. 1). В его работе «Cerebri anatome» 1664 г. лицевой и преддверно-улитковый нервы заняли седьмое место в общей классификации черепных нервов.

В 1726 г. британский анатом Александр Монро Примус подробно описал сообщение барабанной струны с языковым нервом (ветвь тройничного нерва). В 1778 г. немецкий анатом и физиолог Самуэль Томас Земмеринг разделил два нерва (рис. 2). В его работах лицевой нерв стал VII парой черепных нервов, впервые получив название Facialis. Facialis — это постклассическое латинское слово, которое происходит от латинского слова facies — лицо. Также Томас Земмеринг описал промежуточный нерв, который свое название получил из-за расположения между твердой и мягкой частями V галеновской пары. Названия, предложенные Томасом Земмерингом, были утверждены в 1895 г. в швейцарском Базеле, и такими остались после последнего пересмотра анатомической номенклатуры в Сан-Паулу в 1997 г.

N. Facialis имеет три ядра, заложенных в мосту: двигательное — nucleus motorius nervi facialis, чувствительное — nucleus solitarius и секреторное — nucleus salivatorius superior. Ядро одинокого пути (лат. Nucleus tractus solitarii) — сложное по строению и функциям анатомическое образование. Представляет собой длинную «цепь» нейронов, располагающуюся вдоль передней поверхности ствола мозга, внутри от спинномозгового ядра тройничного нерва. Ядро является общим для VII, IX и Х черепных нервов. В контексте этих нервов ядро одинокого пути рассматривается как чувствительное (анализирует вкусовые раздражения). К ядру одинокого пути доходят отростки нейронов, расположенных в коленчатом узле, после сигнал направляется в таламус.
Верхнее слюноотделительного ядро (лат. Nucleus salivatorius superior) — вегетативное ядро, расположенное в средней части моторного ядра лицевого нерва. Верхнее слюноотделительное ядро отдает парасимпатические волокна, которые иннервируют все слюнные железы, кроме околоушной и слезной железы. В верхнем слюноотделительном ядре различают две зоны (ядра) — зону собственно слюноотделительного ядра и слезное ядро (лат. Nucleus lacrimalis). Контролирует это ядро гипоталамус.
Ядро лицевого нерва (лат. Nucleus (motorius) nervi facialis) — находится в покрове моста. Состоит из мотонейронов, аксоны которых направляются в составе двигательных ветвей к мышцам. Это самое большое двигательное ядро у человека. В ядре содержатся нейроны, которые иннервируют только мимические мышцы. Нейроны, которые иннервируют стременную мышцу, заднее брюшко двубрюшной мышцы и шилоподъязычную мышцу размещены несколько отдельно и вблизи ядра. Нейроны, которые иннервируют мышцы нижней части лица размещены в боковой части ядра и несколько снизу; нейроны, которые иннервируют верхнюю часть лица (две части) размещены в задней части ядра и несколько сверху (получают волокна с обеих сторон); нейроны, которые иннервируют заднюю ушную (musculus auricularis posterior) и подкожную шейную мышцы (musculus platysma) размещены в средней части ядра.
Последние два ядра принадлежат nervus intermedius. N. facialis выходит на поверхность мозга сбоку по заднему краю моста, на linea trigeminofacialis, рядом с nervus vestibulocochlearis. Двигательные волокна, которые составляют собственно лицевой нерв, образуют петлю вокруг ядра отводящего нерва. Волокна, которые образуют этот изгиб, отделяют ядро отводящего нерва от четвертого желудочка и образуют на ромбовидной ямке (лат. fossa rhomboidea, эта ямка является дном четвертого желудочка) лицевой бугорок (лат. colliculus facialis). Кроме изгиба вокруг ядра отводящего нерва, двигательные волокна нерва образуют еще три изгиба: второй после того, как обойдут ядро отводящего нерва, третий, когда проходят под волокнами тройничного нерва и четвертый, когда обходят средней мозжечковой ножку.
Лицевой нерв выходит из участка мостомозжечкового угла вместе с преддверно-улитковым нервом. На выходе корешки лицевого нерва разделены между двумя нервами, которые в дальнейшем образуют один ствол: лицевым нервом, который имеет только аксоны мотонейронов, и промежуточным нервом, который содержит чувствительные и парасимпатические волокна (рис. 3).
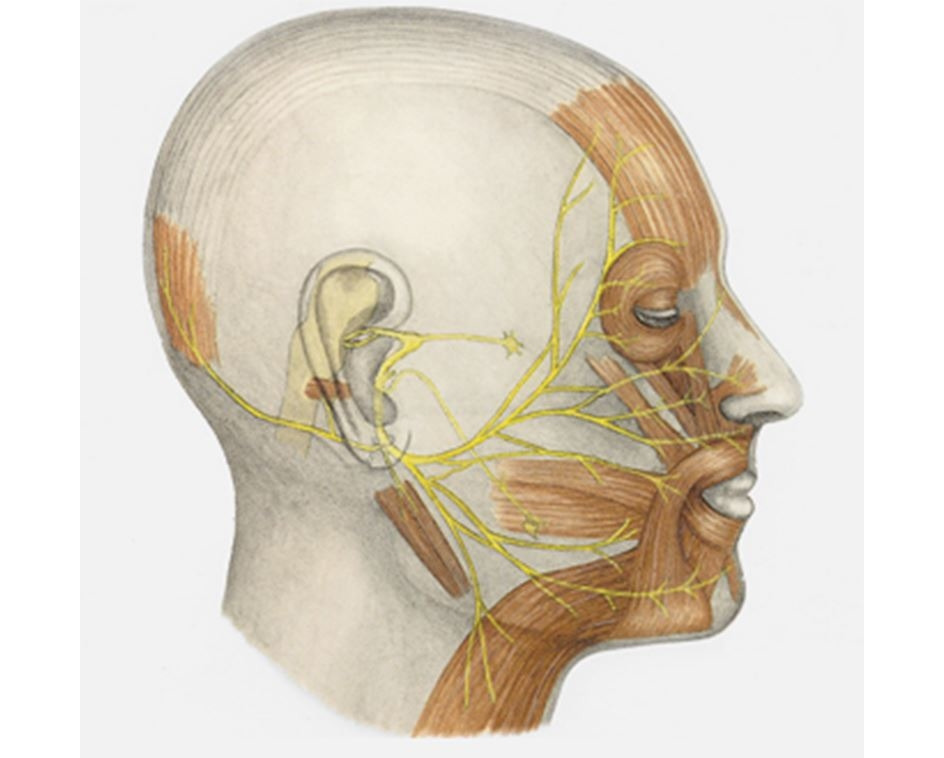
Лицевой нерв единственным стволом проникает в porus acusticus interims и вступает в лицевой канал (canalis facialis). Топографически после выхода из ствола мозга лицевой нерв делят на два больших отрезки или части: после вхождения во внутренний слуховой проход и прохождение через лицевой канал височной кости — интратемпоральная часть; после выхода из канала через шилососцевидное отверстие — экстратемпоральная часть.
В лицевом канале нерв вначале идет горизонтально, направляясь кнаружи; затем в области hiatus canalis n. petrosi majoris он поворачивает под прямым углом назад и также горизонтально проходит по внутренней стенке барабанной полости в верхней ее части. Миновав пределы барабанной полости, нерв снова делает изгиб и спускается вертикально вниз, выходя из черепа через foramen stylomastoideum. В том месте, где нерв, поворачивая назад, образует угол (коленце, geniculum), чувствительная (вкусовая) часть его образует небольшой нервный узелок, ganglion geniculi (узел коленца).
При выходе из foramen stylomastoideum лицевой нерв вступает в толщу околоушной железы и разделяется на свои конечные ветви. На пути в одноименном канале височной кости n. facialis дает следующие ветви:
1. N. petrosus major (секреторный нерв) берет начало в области коленца и выходит через hiatus canalis n. petrosi majoris; затем он направляется по одноименной бороздке на передней поверхности пирамиды височной кости, sulcus n. petrosi majoris, проходит в canalis pterygoideus вместе с симпатическим нервом, n. petrosus profundus, образуя с ним общий n. canalis pterygoidei, и достигает ganglion pterygopalatinum. Нерв прерывается в узле и его волокна в составе rami nasales posteriores и nn. palatini идут к железам слизистой оболочки носа и неба; часть волокон в составе n. zygomaticus (из n. maxillaris) через связи с n. lacrimalis достигает слезной железы.
2. N. stapedius (мышечный) иннервирует m. stapedius.
3. Chorda tympani (смешанная ветвь), отделившись от лицевого нерва в нижней части лицевого канала, проникает в барабанную полость, ложится там на медиальную поверхность барабанной перепонки, а затем уходит через fissura petrotympanica. Выйдя из щели наружу, она спускается вниз и кпереди и присоединяется к n. lingualis. Чувствительная (вкусовая) часть chordae tympani (периферические отростки клеток, лежащих в ganglion geniculi) идет в составе n. lingualis к слизистой оболочке языка, снабжая вкусовыми волокнами две передние трети его. Секреторная часть подходит к ganglion submandibulare и после перерыва в нем снабжает секреторными волокнами поднижнечелюстную и подъязычную слюнные железы.
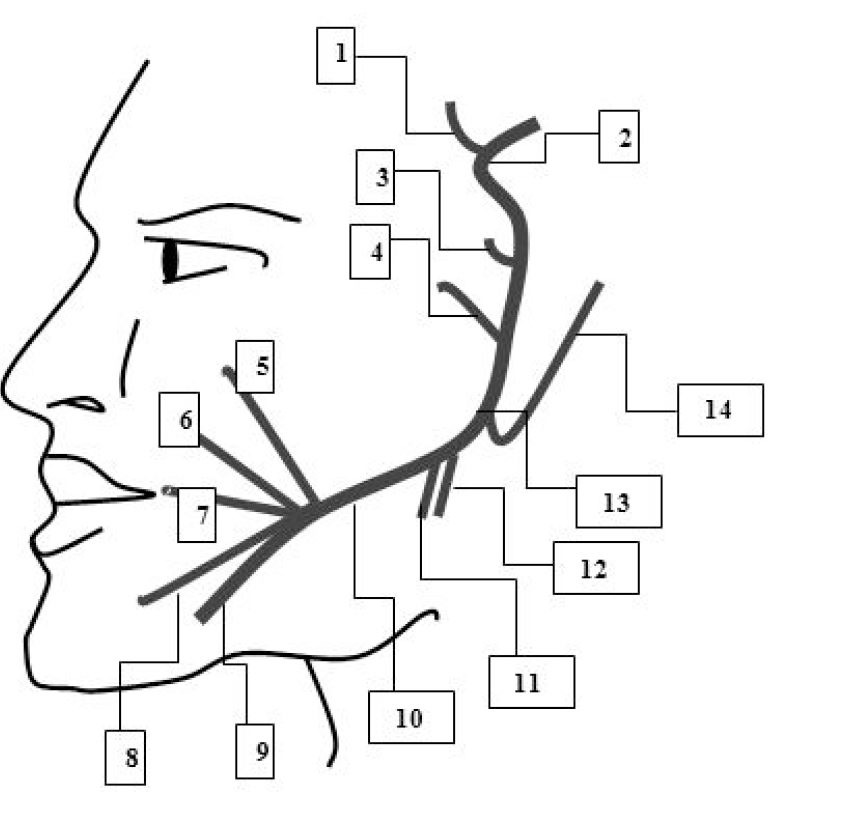
ветвь; 13 — шилососцевидное отверстие; 14 — задний ушной нерв.
После выхода из foramen stylomastoideum от n. facialis отходят следующие мышечные ветви (рис. 4): N. auricularis posterior иннервирует m. auricularis posterior и venter occipitalis m. epicranii, ramus digastricus иннервирует заднее брюшко m. digastricus и m. Stylohyoideus, многочисленные ветви к мимической мускулатуре лица образуют в околоушной железе сплетение, plexus parotideus. Ветви эти имеют в общем радиарное направление сзади наперед и, выходя из железы, идут на лицо и верхнюю часть шеи, широко анастомозируя с подкожными ветвями тройничного нерва. В них различают: rami temporales к mm. auriculares anterior et superior, venter frontalis m. epicranius и m. orbicularis oculi; rami zygomatici к m. orbicularis oculi и m. zygomaticus; rami buccales к мышцам в окружности рта и носа; ramus marginalis mandibulae — ветвь, идущую по краю нижней челюсти к мышцам подбородка и нижней губы; ramus colli, которая спускается на шею и иннервирует m. platysma.
N. intermedius, промежуточный нерв, является смешанным нервом. Он содержит афферентные (вкусовые) волокна, идущие к его чувствительному ядру (nucleus solitarius), и эфферентные (секреторные, парасимпатические), исходящие из его вегетативного (секреторного) ядра (nucleus salivatorius superior). N. intermedius выходит из мозга тонким стволиком между n. facialis и n. vestibulocochlearis; пройдя некоторое расстояние между обоими этими нервами, он присоединяется к лицевому нерву, становится его составной частью, отчего n. intermedius называют portio intermedia n. facialis. Далее он переходит в chorda tympani и n. petrosus major. Чувствительные его волокна возникают из отростков псевдоуниполярных клеток ganglion geniculi. Центральные отростки этих клеток идут в составе n. intermedius в мозг, где оканчиваются в nucleus solitarius. Периферические отростки клеток проходят в chorda tympani, проводя вкусовую чувствительность от передней части языка и мягкого неба.
Секреторные парасимпатические волокна от n. intermedius начинаются в nucleus salivatorius superior и направляются по chorda tympani к подъязычной и поднижнечелюстной железам (через посредство ganglion submandibulare) и по n. petrosus major через ganglion pterygopalatinum к железам слизистой оболочки носовой полости и неба.
Слезная железа получает секреторные волокна из n. intermedius через n. petrosus major, ganglion pterygopalatinum и анастомоз второй ветви тройничного нерва с n. lacrimalis.
Таким образом, можно сказать, что от n. intermedius иннервируются все железы, за исключением glandula parotis, получающей секреторные волокна от n. glossopharyngeus.
Во время операций в околоушной области одной из важнейших задач является не повредить ветви к мимическим мышцам, так как это может привести к их параличу. Ветви, направляющиеся к мимическим мышцам, образуют «гусиную лапку», распространяясь в виде лучей из одной точки, расположенной примерно на 0,5 см спереди от валика ушной раковины (табл. 1).
Принято выделять следующие ветви «гусиной лапки»: височные ветви, которые направляются вверх, к внешнему углу глаза, и заканчиваются выше бокового края брови; скуловые ветви, которые заканчиваются на уровне внешнего угла глаза; щечные ветви, которые заканчиваются на середине линии, проводимой между крылом носа и углом рта; краевую нижнечелюстную ветвь, которая простирается по нижнему краю нижней челюсти (80% случаев), или на 1–2 см ниже (20% случаев); шейную ветвь, которая изначально направляется вертикально вниз.
Следует заметить, что периферическое разветвление лицевого нерва может быть довольно изменчивым. Так, у 25% людей отходят основные ветви, которые мало ветвятся и образуют мало коммуникаций между собой. В остальных случаях имеется густая сетка, образованная как вторичными ветвями, так и анастомозами между основными стволами.
Лицевой нерв образует наибольшее количество анастомозов среди всех черепных нервов, преимущественно образуя их с тройничным нервом. Если брать мимические ветви, то описано пять основных анастомозов: между горизонтальной ветвью надглазничного нерва (V) и височной ветвью (VII); между ушно-височным нервом (V) и височной, скуловой и мимической ветвями (все VII); между подглазничным нервом (V) и скуловой ветвью (VII); между щечным нервом (V) и щечной ветвью (VII); между подбородочным нервом (V) и краевой нижнечелюстной ветвью.
Роль этих анастомозов до конца не выяснена, существует несколько теорий: а) волокна тройничного нерва заменяют проприоцептивные волокна (в мимических мышцах проприорецепторы отсутствуют); б) тройчатые волокна необходимы для облегчения выполнения рефлекторных действий (например, для роговичного рефлекса); в) анастомозы принимают важное участие в ощущении тактильных раздражений кожи лица.
Висцеромоторные ветви лицевого нерва также образуют анастомозы с тройничным нервом. Так, ветви от крылонебного узла объединяются с скуловым (V), и со слезным нервом (V) и иннервируют слезную железу; барабанная струна (VII) подходит к языку после того, как объединяется с языковым нервом (V).
Невропатия лицевого нерва
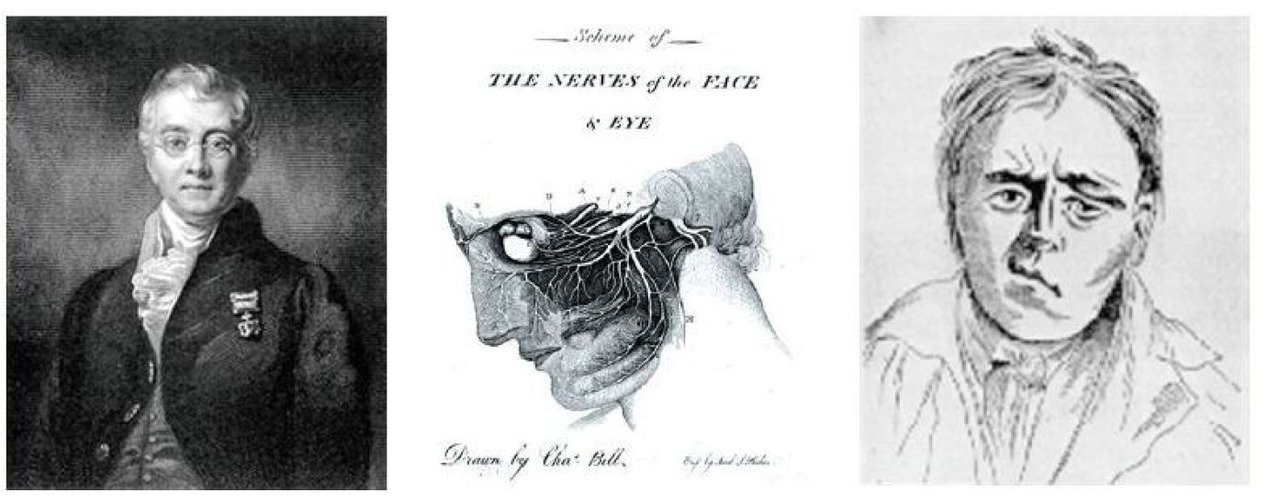
Невропатия лицевого нерва — это поражение лицевого нерва, проявляющееся клинически частичной слабость или полным параличом верхней и нижней порции мимической мускулатуры. Невропатия лицевого нерва наиболее частое поражение среди всех поражений черепных нервов и второе среди заболеваний периферической нервной системы. Еще в труде «Канон врачебной науки» Авиценна описал клиническую картину поражения лицевого нерва, выделил ряд этиологических факторов, разграничил центральный и периферический парез мимических мышц, предложил способы лечения. Но общепризнанной точкой отсчета в истории изучения поражения лицевого нерва считается 1821 г. — год публикации Чарльзом Беллом описания клинического случая пациента с парезом мимических мышц (рис. 5).
Согласно классификации заболеваний периферической нервной системы (всесоюзная проблемная комиссия по заболеваниям периферической нервной системы (1982- 1984) невропатия лицевого нерва относится к рубрике «Поражение черепных нервов: Невриты, невропатии лицевого нерва первичные (идиопатические) и вторичные (симптоматические)» и классифицируется по следующим категориям:
I. Характер течения:
1. Острое;
2. Подострое;
3. Хроническое:
— 3.1 Прогредиентное;
— 3.2 Стабильное (затяжное);
— 3.3 Рецидивирующее.
II. Стадия (в случае рецидивирующего течения):
1. Обострения;
2. Регресса;
3. Ремиссии:
— 3.1 Полной;
— 3.2 Неполной.
Согласно Международной статистической классификации болезней и проблем, связанных со здоровьем (МКБ — 10 пересмотра, 1995) выделяют:
G51.0 Паралич Белла;
G51.8 Другие поражения лицевого нерва;
G51.9 Поражение лицевого нерва, неуточненное;
Р11.3 Поражение лицевого нерва при родовой травме.
Кроме того, невропатии лицевого нерва принято классифицировать по этиологическому принципу: инфекционная (первичная, вторичная), инфекционно-аллергическая, травматическая, опухолевая, врожденная, наследственная, идиопатическая.
По течению выделяют острую и рецидивирующую невропатию лицевого нерва.
В течение невропатии лицевого нерва выделяют четыре периода.
1. Период формирования болезни (острейшая стадия, острая стадия) — от 24 ч до 10 дней с момента поражения нерва;
2. Ранний восстановительный период (стадия активного восстановления, стадия стабилизации в фазе улучшения) — с 10 дня до 30 дня с момента поражения нерва.
3. Поздний восстановительный период (стадия замедления темпов восстановления, начальная стадия формирования контрактур и включения компенсаторных механизмов) — с 30 дня до 120 дня с момента поражения нерва.
4. Период формирования стойких остаточных явлений 4–6 мес.
Патогенез невропатии лицевого нерва, как правило, связан с травматическим его поражением вследствие его сдавления или непосредственного повреждения (например, при оперативных вмешательствах на области лица). Наиболее распространенными являются инфекционная, лимфогенная и ишемическая (нейрососудистая) теории происхождения невропатии лицевого нерва, как самостоятельного заболевания.
Согласно инфекционной теории, заболевание лицевого нерва рассматривается как следствие бактериального или чаще вирусного процессов (наиболее частая причина — вирус герпеса). В настоящее время показано, что в большинстве случаев паралич Белла вызван вирусом простого герпеса I типа. В 1972 г. David McCormic предположил, что активация вируса простого герпеса приводит к поражению лицевого нерва. Позднее в 1996 г. группа японских ученых (S. Murakami, M. Mizobuchi, Y. Nakashiro et. all) подтвердили данную гипотезу, обнаружив ДНК вируса простого герпеса в эндоневральной жидкости у пациентов с параличом Белла в 79% случаев.
Сторонники лимфогенной теории придают значение патологически увеличенным лимфатическим узлам в области шилососцевидного отверстия, которые, по мнению одних, являются источником инфекции, проникающей в лицевой нерв и вызывающей воспалительный процесс, а, по мнению других, оказывают давление на проходящий по соседству ствол лицевого нерва, либо вызывают нарушение регионарного лимфооттока.
Об ишемическом происхождении болезни свидетельствуют анатомо-физиологические особенности расположения и кровоснабжения нерва в фаллопиевом канале. Он узок и на всем протяжении по длиннику и поперечнику выстлан плотной фиброзной соединительной тканью, тесно спаянной с эпиневрием. Кровоснабжение нерва скудное.
Среди различных локализаций поражения периферического отдела лицевого нерва наиболее часто встречается паралич Белла (от 16 до 25 случаев на 100 000 населения) в результате отека и компрессии нерва в костном канале. Частота поражения лицевого нерва в фаллопиевом канале обусловлена тем, что он занимает от 40% до 70% площади его поперечного сечения (при этом толщина нервного ствола не изменяется, несмотря на сужение канала в отдельных местах). Вследствие этого правильнее рассматривать паралич Белла как туннельный синдром.
Каменистая артерия питает горизонтальную часть нерва в фаллопиевом канале и коленчатый ганглий, а шилососцевидная артерия — вертикальный (дистальный) отрезок нерва у выхода из фаллопиева канала. Ни одна из этих ветвей не ответственна за кровоснабжение всего нерва. Эти условия способствуют возникновению ишемии лицевого нерва при воздействии факторов, вызывающих спазм артериол.
При ишемии увеличивается проницаемость стенок капилляров, происходит транссудация и отек тканей внутри канала, нарушаются венозное кровообращение и лимфоотток, сдавливается нерв. Таким образом, речь идет о компрессионно-ишемическом процессе в узком костном фаллопиевом канале, что приводит к параличу мимической мускулатуры. В патогенезе невропатии лицевого нерва важное место занимает дезинтеграция метаболизма, активация перекисного окисления липидов, повышение калиевой проницаемости мембраны, угнетение антиоксидантных систем, развитие миелино- и аксонопатии лицевого нерва и нарушение нервно-мышечной передачи вследствие блокады высвобождения ацетилхолина из окончаний двигательных аксонов и нарушения взаимодействия ацетилхолина с его рецепторами на постсинаптической мембране.
В зависимости от этиологии невриты лицевого нерва бывают интерстициальными, паренхиматозными или смешанными. При интерстициальном неврите лицевого нерва воспалительные явления развиваются в промежуточной ткани, при паренхиматозном неврите поражаются сами нервные волокна. Ишемия приводит к нарушению липопротеидов, находящихся в миелиновой оболочке нерва. Запускаются иммунные механизмы, что приводит к воспалению, отеку нерва.
В острый период интерстициального неврита нет выпадения функции нерва, а есть симптомы его раздражения, клинически проявляющиеся в гемиспазме лица. В острый период сосудистого отека показана противоотечная терапия (в том числе гормональная), особенно у детей, склонных к аллергии. Если в основе поражения лежит только реактивный отек, то полное восстановление наступает полнее и в более короткое время (1–2 мес), чем после паренхиматозных вариантов повреждения. Невропатия лицевого нерва может встречаться в любом возрасте, однако пик заболеваемости приходится на 40–49 лет.
Клиническая симптоматика невропатии лицевого нерва с парезом мимической мускулатуры сопровождается следующими проявлениями на стороне поражения (рис. 6):
— сглаживание носогубной складки;
— уголок рта опущен;
— веки широко раскрыты, при их закрытии наблюдается лагофтальм — остается светлая, видимая полоска склеры;
— снижаются или полностью прекращаются вкусовые ощущения на передней трети поверхности языка;
— нарушается функция глаз — появляется сухость или наоборот слезотечение. Заметное выделение слез происходит при приеме и пережевывании продуктов питания;
— больной не может вытянуть губы, возможно вытекание пищи из приоткрытой половины рта;
— в первые дни заболевания отмечается обострение слуха — появляется болезненность при громких звуках (гиперакузия);
— перед развитием всей симптоматики наблюдается резкая болезненность за ухом;
— попытка наморщить лоб заканчивается неудачей — кожа этой области остается полностью гладкой.
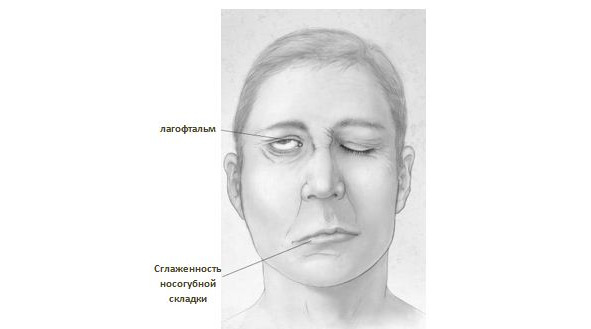
пареза мимической мускулатуры
Наиболее часто в литературе упоминается вариант определения степени функциональной способности мимических мышц при нарушениях VII пары черепно-мозговых нервов, предложенный американскими отоларингологами W.F. House, D.E. Brackmann. В 2009 г. шкала определения парезов лицевого нерва ими была усовершенствована (табл. 2).
Кроме того, можно использовать классификацию по трем степеням тяжести:
— Легкая степень. Асимметрия лица выражена не сильно — возможен небольшой перекос рта на пораженной стороне, пациент с трудом, но может нахмурить мышцы брови, полностью закрыть глаз.
— Парез средней степени тяжести проявляется уже лагофтальмом, отмечаются незначительные движения в верхней половине лица. При просьбе выполнить движения губами или надуть щеку отмечается их неполное выполнение.
— Тяжелая степень пареза проявляется выраженной асимметрией — рот заметно перекошен, глаз на пораженной стороне почти не закрывается. Не выполняются простые движения, в которых должны участвовать мимические мышцы.
Бесплатный фрагмент закончился.
Купите книгу, чтобы продолжить чтение.
