
Бесплатный фрагмент - Расстройства, связанные со стрессом. Тревожные и тревожно-фобические расстройства
Учебное пособие для слушателей курса последипломного повышения квалификации врачей-психиатров и профессиональной подготовки ординаторов по психиатрии
Федеральное государственное бюджетное образовательное учреждение высшего образования «Уральский государственный медицинский университет» Министерства здравоохранения Российской Федерации (ФГБОУ ВО УГМУ Минздрава России) Кафедра психиатрии, психотерапии и наркологии
Рецензенты:
Д.м.н., профессор кафедры факультетской терапии и гериатрии ФГБОУ ВО УГМУ Минздрава России Мякотных В. С.
Д.м.н., директор Института психотерапии и медицинской психологии им. Б. Д. Карвасарского (Санкт-Петербург), Президент Союза психотерапевтов и психологов в медицине, Эксперт Научного совета Минздрава России по научной платформе «Психиатрия и зависимости», Эксперт и член Совета «Национальной медицинской палаты», Назыров Р. К.
Утверждено ученым советом ФПК и ПП 28.01.22, протокол №1
Утверждено на ЦМС УГМУ 16.02.2022, протокол №3
Сокращения
АКТГ — адренокортикотропный гормон
АФ — агорафобия
БАД — биологически активная добавка
ВНС — вегетативная (автономная) нервная система
ГТР — генерализованное тревожное расстройство
ИМАО — ингибиторы моноаминоксидазы
ИФ — изолированная, специфическая, простая фобия
КПТ — когнитивно-поведенческая терапия
КТРФ -кортикотропин-релизинг- фактор
МКБ -10 — Международная классификация болезней 10-го пересмотра
ОИМА — обратимые ингибиторы моноаминоксидазы
ОКР — обсессивно-компульсивное расстройство
ОСР — острое стрессовое расстройство
ПАВ — психоактивные вещества
ПР — паническое расстройство
ПТСР — посттравматическое стрессорное расстройство
ПФК — префронтальная кора головного мозга
РА — расстройство адаптации
СИОЗС — селективные ингибиторы обратного захвата серотонина
СИОЗСН — селективные ингибиторы обратного захвата серотонина и норадреналина
СКИ — стресс критического инцидента
СТДР — смешанные тревожные и депрессивные расстройства
СУ — стресс-уязвимость
СФ — социофобия
фМРТ — функциональная магнитно-резонансная томография
ЦНС — центральная нервная система
DSM-IV — Diagnostic and Statistical Manual of mental disorders IV — Диагностическое и статистическое руководство по психическим расстройствам IV издания
EMDR — десенситизация с репроцессингом движениями глаз
Лекция 1. КЛИНИЧЕСКИЕ ГРАНИЦЫ ПОГРАНИЧНЫХ РАССТРОЙСТВ, ОСНОВЫ ЭТИОПАТОГЕНЕЗА
Введение в проблему
Пограничная психиатрия — быстро развивающаяся в последние годы область клинической и социальной медицины. Это обусловлено не только с тенденцией к интеграции психиатрии в общую медицину и психологию, но и с рядом объективных реальностей современной жизни, приводящих к психоэмоциональному стрессу. Пограничные психические расстройства в настоящее время находятся в фокусе интересов большинства психиатров мира. В последние годы прослеживается отчетливая тенденция роста удельного веса пограничных психических расстройств в структуре заболеваемости населения, что связано с давлением стрессогенных факторов, связанных с пандемией COVID-19. Заболевания пограничного регистра, как правило, имеет серьезные социальные последствия как для больного, так и для общества, поскольку поражают преимущественно лиц трудоспособного возраста, зачастую оказываются причинами значительного снижения качества жизни больных, а также длительной и рецидивирующей нетрудоспособности.
Дефиниции
Понятие о пограничных формах психических расстройств в значительной мере условно Тем не менее, оно прочно вошло не только в разговорную речь отечественных психиатров, но и стало академическим термином.
Главным образом это понятие используется для объединения психических нарушений, граничащих с состоянием здоровья и разделяющих его с более резко выраженными патологическими психическими проявлениями, сопровождающимися значительными отклонениями от нормы.
При этом пограничные психические нарушения не представляют собой начальные или промежуточными фазы / стадии психозов или аналогом функциональных соматических расстройств, предшествующих развитию органического поражения.
Систематика и классификация
Традиционно к пограничным формам психических расстройств относятся: тревожные, невротические и связанные со стрессом расстройства, специфические расстройства личности, а также поведенческие синдромы, связанные с физиологическими и физическими факторами.
Классифицировать эту группу расстройств на основе общего этиопатогенеза не представляется возможным (да и МКБ-10 является не патогенетической, а синдромологической классиикацией). Первоначально пограничные расстройства ассоциировалась исключительно с невротическим регистром клинических проявлений, и, соответственно, с психогенезом неврозов. Последние десятилетия с растущим уровнем биомедицинских исследований в этой области привели к расширению понимания механизмов пограничной патологии в рамках биопсихосоциального подхода. Однако, не для всех расстройств пограничной группы удалось доказать нейрохимические или нейрофизиологические механизмы, что продолжает обосновывать их психогенез даже в диагностических критериях МКБ-10.
Согласно отечественным авторам пограничные состояния можно представить как континуум, к одному полюсу которого примыкают состояния, являющиеся преимущественно реакцией на психическую травму, дезадаптирующую личность, а к другому — специфические личностные расстройства, обусловленные генетически или эпигенетически (действовавшими на самых ранних этапах развития психосоциальными / психобиологическими факторами). Невротические расстройства распределяются между этими полюсами (см. Рис. 1.1)
За рамками континуума размещаются органические психические расстройства, шизофрения и связанные с ней расстройства, аффективные расстройства настроения, неспецифические расстройства личности и умственная отсталость (пограничные расстройства у детей нуждаются в дополнительном разграничении и в данной лекции не рассматриваются).
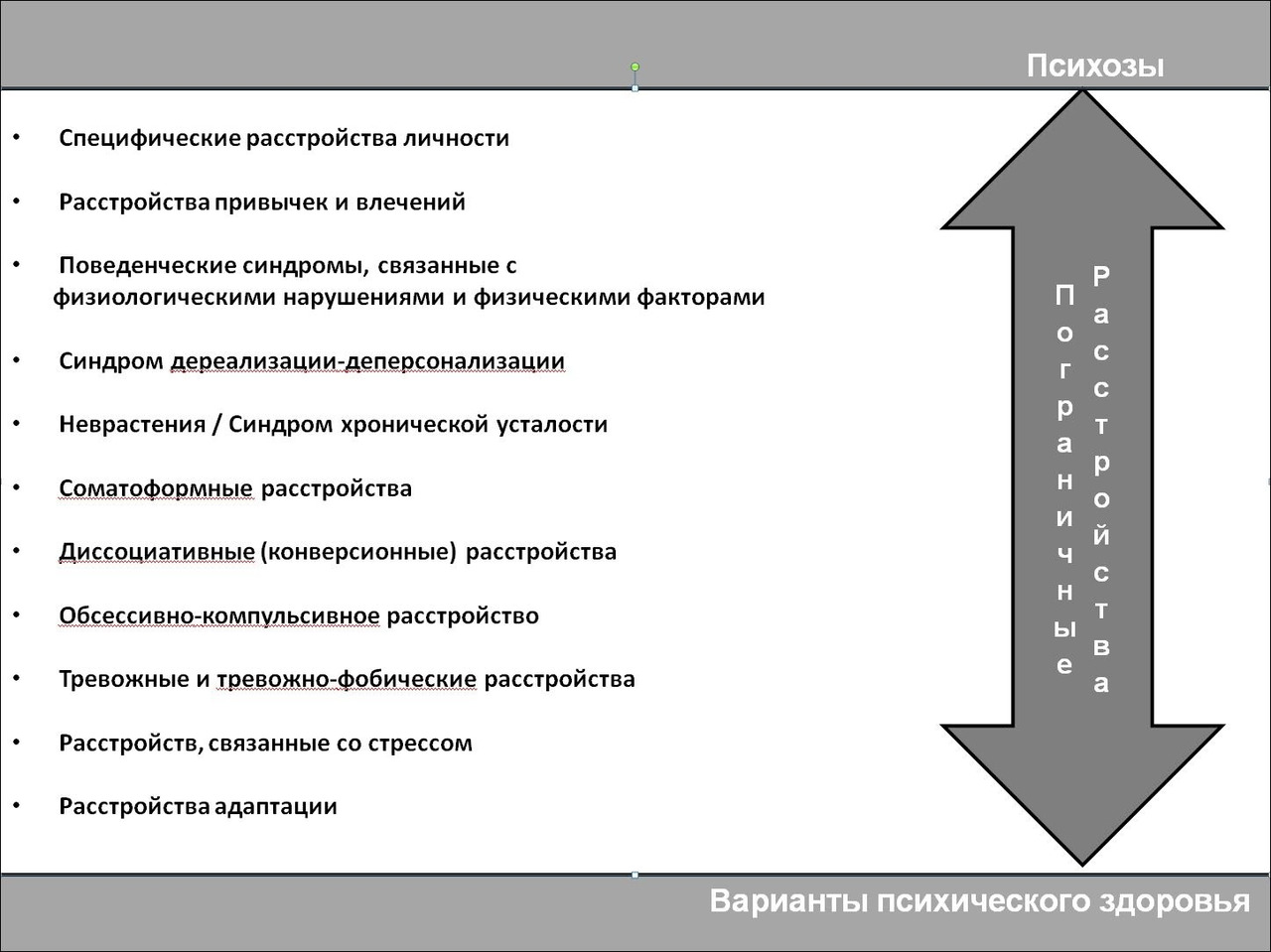
Рисунок 1.1. Континуум пограничных расстройств.
Обратите внимание на то, что лишь часть приведенных в континууме форм претендует на нозологический диагноз (то есть, диагноз содержит указания на этиопатогенез): например, адаптационные и стрессовые расстройства, диссоциативные расстройства, неврастения, а другие — синдромальны (напр. тревожные и фобические расстройства, обсессивно-компульсивное расстройство, синдром дереализации и деперсонализации).
Пожалуй, только психодинамические концепции могут дать более системное обоснование механизмам этой континуальности: изображенная на рисунке стрелка, начинаясь от взрослого Эго при стрессовых и адаптационных р-вах, указывает нарастание регрессии Эго и его защитных механизмов по мере продвижения к личностным расстройствам (если ее продолжить далее, регрессия Эго приведет к психозам).
Критерии разграничения с другими психическими расстройствами
Критерии разграничения пограничных психических расстройств с другими формами психопатологии остаются феноменологическими, что, безусловно, не способствует научной и клинической точности. Хотя по мнению отцов-основателей пограничной (или «малой») психиатрии Б. Д. Карвасарского, Г. К. Ушакова, Ю. А. Александровского процент диагностических расхождений в области пограничных расстройств может быть очень высок — до 50%, а в 1/3 случаев квалифицировать пограничные состояния однозначно вообще не удается — этот разочаровывающий факт был констатирован до введения МКБ-10. Новая классификация, особенно использование диагностических критериев расстройств, позволяют сегодня достаточно уверенно диагностировать пограничные расстройства почти в 100% случаев.
Однако, эта диагностическая уверенность не распространяется на отграничения всей группы пограничной патологии от остальных психических расстройств, а также от психической нормы.
Н. И. Фелинская (1971) типичным для пограничных расстройств считала:
— подвижность переходов между нормой и патологией;
— подвижность границ между болезненными состояниями внутри самих форм малой психиатрии;
— подвижность взаимоотношений между личностью и психогенными ситуационными обстоятельствами.
Б.Д Карвасарский, Ю. А. Александровский, другие отечественные исследователи малой психиатрии к числу наиболее общих, характерных для пограничных состояний, особенностей относят следующие:
— Преобладание невротического регистра психопатологии на протяжении всего заболевания, в первую очередь характерных эмоционально — аффективных расстройств.
— Ассоциация собственно психических расстройств с вегетативными дисфункциями, нарушениями сна и соматическими расстройствами.
— Ведущая роль психогенных факторов в возникновении и декомпенсации болезненных нарушений.
— Взаимосвязь проявлений болезни с личностно-типологическими особенностями больного.
— Сохранение пациентами критического отношения к своему состоянию и основным проявлениям болезни.
— Плохая приспособляемость к непривычным обстоятельствам жизни.
— Сосуществование поверхностности и зависимости в межличностных отношениях.
— Наличие в большинстве случаев так называемой «органической почвы» (минимальных неврологических дисфункций мозговых систем), облегчающей развитие и декомпенсацию болезненных проявлений.
Считается, что обнаружение этих особенностей позволяет проводить дифференциацию пограничных состояний как с основными непограничными патологическими проявлениями, так и с состоянием психического здоровья. Но, «правил нет без исключений», и, несмотря на то, что психозы — крайний антипод пограничных расстройств, при некоторых невротических и личностных расстройствах могут развиваться транзиторные «микропсихотические» эпизоды, преимущественно в форме параноидных реакций. Наконец, некоторые формы пограничных расстройств не только явно граничат с психозами, но сами представляют собой психотические формы реагирования на стресс (например, диссоциативные расстройства сознания и памяти).
Катамнестические исследования поддерживают устойчивость диагнозов пограничных расстройств, то есть, динамической трансформации истинного невротического или специфического личностного расстройства в расстройство психотическое, не прослеживается. Это подтверждает мнение М. О. Гуревича, отмечавшего, что пограничные состояния не являются мостом между состоянием болезни (т.е. психозом) и здоровьем, а представляют собой своеобразную группу патологических форм.
Разграничение пограничных расстройств с прогрессирующим слабоумием, вторичными к психическим расстройствам личностными изменениями менее затруднено в силу тщательного клинического анамнеза и возможной психодиагностической / нейропсихологической дифференциации.
Критерии разграничения с психической нормой
Границы между нормой и «не нормой» очень подвижны, поэтому вопрос о психической норме каждый раз должен решаться индивидуально, с учетом контекста текущей жизни человека, истории его развития и многих других параметров, которые когда-то ВОЗ сформулировала как критерии психического здоровья:
— осознание и чувство непрерывности, постоянства и идентичности своего физического и психического «Я»;
— чувство постоянства и идентичности переживаний в однотипных ситуациях;
— критичность к себе и своей собственной психической деятельности и к ее результатам;
— соответствие психических реакций силе и частоте средовых воздействий социальным обстоятельствам и ситуациям;
— способность к самоуправлению в соответствии с социальными нормами, правилами и законами;
— способность планировать и реализовывать собственную жизнь;
— способность изменять способ поведения в зависимости от смены жизненных ситуаций и обстоятельств.
У приведенных критериев нет ни иерархии, ни точного количества. Их границы подвижны и зачастую неуловимы. Кроме того, вариантов психической нормы намного больше числа известных психических расстройств.
Клиническое выражение многих пограничных расстройств может быть настолько деликатным, что вынуждает в некоторых случаях, особенно, расстройств адаптации и специфических расстройств личности, дифференцировать их с вариантами психической нормы, представленными в Приложении к МКБ-10 в виде Z-кодов (например, с Z60 Проблемы, связанные с адаптацией к изменению образа жизни, Z73.30 Стрессовое состояние, не классифицированное в других рубриках или Z73.10 Акцентуированные личностные черты).
Дифференциальная диагностика пограничных расстройств с психической нормой зачастую сложнее, чем с некоторыми формами психотических расстройств. Однако диагностические критерии МКБ-10 подчеркивают в качестве опорных пунктов диагностики расстройства степень социальной дезадаптации и глубину страдания человека, особенно, соответствие их выражения культуральной норме.
Эти дифференциально-диагностические трудности согласуются с современной концепцией стресс-уязвимости при высоком пороге которой даже тяжелый стресс не только не может привести к срыву психической адаптации, по даже способствует так называемому «посттравматическому росту» личности.
Пограничные психические расстройства в МКБ-10
Пограничные расстройства (исключая расстройства у детей) представлены в основном тремя рубриками МКБ-10 (см. Табл. 1.1).
Таблица 1.1. Пограничные психические расстройства в МКБ-10.

Расстройства каждой из представленных рубрик обсуждаются в следующих лекциях (и выпусках лекций) подробнее, за исключением F52, F64, F65, F66, которые представлены в лекциях циклов повышения квалификации по сексопатологии и F54 — в лекциях цикла повышения квалификации по психосоматическим расстройствам.
В пограничной психиатрии нерешенность нозологического вопроса, а также вопроса об едином патогенетическом обосновании практических диагнозов вынудила классификаторов ограничиться описательно-синдромологическим направлением, отраженным в атеоретичной МКБ-10. При этом были определены не необходимые предпосылки для постановки диагноза (симптомы, наличие которых подтверждает диагноз), а лишь их непостоянные сочетания (наборы диагностических критериев). Согласно такому распространенному во всей мировой медицине логическому эмпиризму только операциональные критерии решают, возможно ли включение больного в какой-либо класс. Это означает, что известное число определенных симптомов разрешает поставить специфический диагноз, не обсуждая при этом ни значение, ни взаимосвязь симптомов. Так, к примеру, для установления диагноза какого-либо пограничного синдрома нужны в среднем 5 — 8 симптомов, причем неважно, какие и в каком сочетании.
Тем не менее, хотя в современном пересмотре классификация (МКБ-10) является не патогенетической, а синдромологической, все же, синдром, представляющий психический статус пациента в данный момент косвенно или непосредственно отражает патогенетические механизмы (напр. происхождение жалоб на сердцебиение при панических атаках указывает на вегетативное выражение тревоги). Однако, большинство психических расстройств не исчерпывается одним синдромом ни в статике (напр, сердцебиения сочетаются с нарушениями сна, а тревога — с депрессией), ни в динамике — при течении может наблюдаться целый ряд психопатологических картин, сложно соотносящихся друг с другом. На практике порой бывает трудно вычленить главное в состоянии больного и определить этот наличный синдром.
И все же, благодаря соотнесению симптомов с диагностическими критериями, МКБ-10 обеспечивает воспроизводимость психиатрических диагнозов вне зависимости от теоретической позиции применяющего его психиатра, что позволяет унифицировать диагностику и сопоставлять данные из разных регионов мира. МКБ-10 хорошо подходит для дифференциации пограничных расстройств, в ее синдромальном подходе имеет ряд практических преимуществ: речь идет не о болезненных единицах, а о сходных по симптоматике расстройствах, которые могут иметь разное происхождение.
Распространенность пограничных психических расстройств
Картина общей распространенности пограничных расстройств выглядит пестрой в силу малой сопоставимости классификационных и эпидемиологических подходов исследователей. Поэтому большинство авторов предпочитают приводить статистику для каждой диагностической рубрики или каждой формы расстройства, ограничиваясь указанием на то, что в общей популяции около половины всех зарегистрированных психических расстройств представлены их пограничными формами, более точные данные приводит А. А. Чуркин (2011) для европейских стран — 62,5%.
Возможно, в отечественной психиатрии и эти данные не совсем надежны в силу традиционной гиподиагностики пограничной психопатологии.
В практической работе психиатры, работающие в области «большой» психиатрии редко встречают пациентов с адаптационными и невротическими расстройствами, однако истинная распространенность пограничных расстройств скрыта от них, что создает ложную иллюзию «редкости и незначительности» этой большой и сложной группы пациентов. В создании этой иллюзии участвуют два основных фактора, и более важен тот, что связан с малой осведомленностью отечественных психиатров в области пограничной психиатрии, традиционно являющейся, скорее, «шизофрено-ориентированной», оставаясь при этом в концептуальных рамках биологической психиатрии. Недостаток знаний психиатров в этой области ведет к удручающей гиподиагностике, и, следовательно, к неправильному лечению.
Второй фактор связан с тем, что лишь меньшая часть из таких пациентов находится под наблюдением врачей-психиатров или лечится у психотерапевтов, большее же число больных, как свидетельствует специальный эпидемиологический анализ, не получают специализированной и квалифицированной помощи, обращаясь преимущественно к врачам поликлиник, а также к психологам и разного рода нетрадиционным целителям.
Основная задача данного цикла лекций — обеспечить психиатров более актуальной, систематизированной и доказательной информацией по клинике, диагностике, этиопатогенезу и лечению пограничных психических расстройств на фундаменте биопсихосоциального подхода и в концептуальных рамках модели стресс-уязвимости.
Биопсихосоциальный подход к здоровью и болезни
Это современная медицинская модель, в которой клиническим данным в биологических, психологических и социальных сферах дан равный вес в клинических формулировках. Кроме того, эти сферы функционируют взаимосвязано. Т.е. изменения в одной области (напр., биологической) обусловлены изменениями в других сферах и обратно. Все измерения сферы клинических явлений взаимозависимы и оказывают взаимное влияние
Психиатр G. Engel впервые использовал термин «биопсихосоциальный», чтобы определить новую концептуальную модель, которую он противопоставил существующей биомедицинской модели.
Он говорит о том, что медицина, которая игнорирует гигантский массив потенциально относящихся к ней данных (переживания, поведение, образно / символически-нагруженные аспекты причин и последствий болезни, эмпатические отношения, посредством которых такая информация получается), является не только «нечеловеческой», но в действительности также менее научно и терапевтически компетентной. Социокультурные переменные воздействуют не только на переживание болезни, поведение, черты и приверженность лечению индивида с какими-либо нарушениями, но и играют важную роль в патогенезе, патофизиологии, патопластичности, течении и исходе.
Биопсихосоциальная модель изучается во всех зарубежных университетских программах клинической психологии и в медицинских школах.
Эту модель можно считать универсальной этиологической моделью любых заболеваний, в таком случае любое расстройство (включая психическое) имеет базовые:
— биологические причины (напр., генетическая программа, травма, инфекционный агент, нейрохимический дефицит и пр.).
— психологические причины (напр., тенденция катастрофизировать проблемы, повышенный нейротизм, алекситимия и пр.).
— социальные причины (напр., семейная динамика, культура и пр.), которые влияют на то, как мы думаем / чувствуем / ведем себя.
Конечно, на базовом уровне нет сферы «биологии» и сферы «психологии», а имеются ощущения, на уровне которых даже психика и тело являются всего лишь проверяемыми гипотезами. Психиатры работают с одной областью, одной реальностью — ощущающим и символизирующим человеческим организмом, имеющим историю и взаимодействующим с окружением, которое также имеет символическое измерение (например — теплота и глубина отношений). И, тем не менее, именно здесь и возникает парадокс — чтобы охватить эту единую область, интегрированную на символическом уровне — например, души (душевные болезни) — необходимо принять и биомедицинские, и психосоциальные воззрения.
Фундаментальным выводом биопсихосоциального подхода является то, что любое здоровье и любые исходы болезни являются последствиями взаимодействия биологических, психологических и социальных факторов. Под таким углом зрения заболевание предстает в виде динамического интерактивного процесса.
Основа биопсихосоциальной модели здоровья — системный подход. При этом целое (система) есть большее, чем сумма его частей (подсистем). С повышением сложности систем появляются новые качества, которых на уровне подсистем еще не было. Системная концепция понимает человека как открытую подсистему в иерархическом ряду других открытых подсистем. Поэтому БПС-подход изначально рассматривает человека, его здоровье и болезни в контексте его окружения, которое он не только воспринимает, но и по мере возможности создает сам. G. Engel схематически представил биопсихосоциальную модель в виде вертикальной последовательности, иллюстрирующей иерархию природных систем и простирающуюся от субатомных частиц до биосферы (см. Рис. 1.2).

Рисунок 1.2. Иерархия природных систем (G. Engel).
Все системные уровни в иерархии эквивалентны и взаимозависимы. Центр внимания модели направлен все же на индивида, так как социокультуральные силы могут действовать лишь постольку, поскольку они воспринимаются и интегрируются (т.е. через психический аппарат).
На среднем уровне схемы — над физиологическим уровнем, или как бы управляющим по отношению к физиологическому уровню, обозначен уровень нервной системы, а подчиненным по отношению к межличностному уровню, который обозначен как «2 индивида» находится уровень отдельного, целостного индивида с его собственным опытом и поведением. В действительности имеются 2 иерархии: отдельный индивидуум является высшим уровнем организмической иерархии, и одновременно — низшей единицей социальной иерархии, т.е. он одновременно — встроен в 2 иерархические системы. Каждая система является компонентом систем более высоких порядков.
Система «клетка» — это компонент систем «ткань» и «орган» и «индивид». Индивид и два индивида — компоненты семьи и общества. В последовательности природных систем каждая единица является в одно время чем-то целостным и частью. Область культуры лежит между общиной и обществом / нацией в одном из верхних слоев иерархической организации систем. А личность рассматривается, как состоящая из уровней, охватывающих биологический организм, и подвергающуюся влияниям семьи, общины, культуры, общества / нации и биосферы. Факторы внешней культуры могут быть интегрированы в форме предубеждений, ценностей и верований (когниций).
Под разными формами культуры обнаруживается структурная и функциональная регулярность социальной организации. В свою очередь, под ней обнаруживаются психологические факторы — «базовые потребности», которые поддерживают и делают возможной эту социальную организацию (напр., потребность в безопасности и близости).
Под психологическими факторами непременно обнаруживаются биологические основания — нейрохимические, структурно-морфологические, физиологические, неврологические.
Биопсихосоциальная модель является современной и по-настоящему научной. Она представляет собой одно из наиболее значительных достижений в развитии медицины и психиатрии в частности, подчеркивая значение психосоциальных измерений и гуманизм. С позиций этой модели биологические, психологические и социальные факторы вместе являются важными детерминантами здоровья и болезни. Как макроуровневые процессы (такие как существование социальной поддержки, аккультурационный стресс), так и микроуровневые процессы (такие как клеточные нарушения или химический дисбаланс), взаимодействуют, чтобы продуцировать состояние здоровья или болезни. Здоровье и болезнь вызываются множественными факторами и продуцируют множество эффектов. Психика и тело не могут быть разделены в свете причин здоровья и болезни, так как и то, и другое безусловно влияют на индивидуальное состояние здоровья.
С этой точки зрения, здоровье — то, что достигается через внимание к биологическим, психологическим и социальным нуждам. Чтобы понять исходы здоровья, нужно принимать во внимание действие биологических, психологических и социальных процессов одновременно. Следовательно, нужно измерять все три класса переменных. Любая генерализация вокруг одной из переменных создает некую установку биологических, психологических и социальных условий. Например, аргумент, что высокий уровень стресса в жизни человека, продуцирует болезнь, предполагает, что необходимо наличие каких-то предсуществовавших биологических условий для того, чтобы продуцировать болезнь. Аналогично, аргумент, что определенный патоген будет продуцировать определенную болезнь, утверждает, что социальные и психологические условия, способствующие развитию болезни, также существуют.
Важнейшее значение биопсихосоциальной модели для психиатрии заключается и в том, что он делает совершенно ясным значение взаимосвязи между пациентом и врачом (система «2 индивида»). Эффективная взаимосвязь врач-пациент может улучшить использование помощи пациентом, так же, как эффективность лечения и скорость, с которой разрешается болезнь. Это ясно показывает, что врач должен понимать социальные и психологические факторы, которые вносят вклад в болезнь, чтобы лечить больного соответствующим образом. Эта модель также помогает врачу предвидеть клинические проблемы еще до их возникновения (напр., нонкомплайенс).
Биопсихосоциальная модель дает более разносторонний, глубокий и человечный подход к медицине, вносит в область клинической практики более широкий взгляд на человеческую действительность.
Модель Стресс-Уязвимость
Модель стресс-уязвимость (СУ) (J. Zubin, 1977) представляет собой психологическую теорию, которая объясняет механизмы развития расстройства или его течения как результат взаимодействия между предрасположенностью (запрограммированной) уязвимостью к расстройству и стрессом, вызванным жизненным опытом. «Программирование» болезни определяется не только генетической структурой, но и ранним жизненным опытом (таким, как травмы, болезни, родовые осложнения, особенности семьи и ухода), который может менять врожденную предрасположенность эпигенетическим путем. Современная наука доказала, что факторы раннего воспитания могут приводить к нарушению структуры мозга и/или его функционирования.
И врожденная генетическая программа болезни, и неблагоприятный ранний опыт являются присущей уязвимостью. «Стресс» относится к проблемам, с которыми человек сталкивается в дальнейшей жизни, часть этих проблем или событий являются просто предшественниками (антецедентами) болезни, но те, которые подталкивают начало заболеваний или рецидива заболевания, называются триггерами (пусковыми факторами). Итогом взаимодействия присущей уязвимости с триггером (триггерами) является экспрессия (реализация) «программы» заболевания.
Когда возникает стресс, человек, который несет такую уязвимость, имеет значительный риск развития расстройства, которому он подвержен (см. Рис. 1.3).
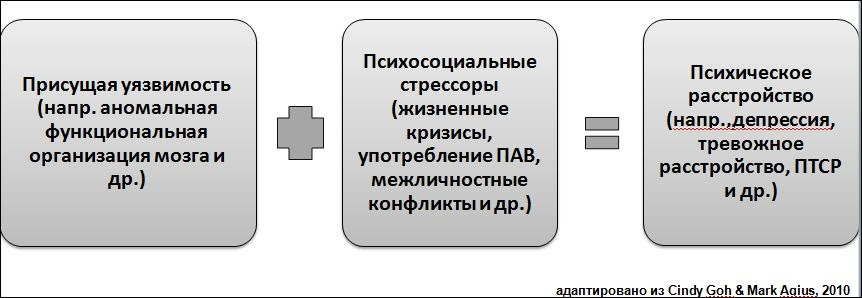
Рисунок 1.3. Модель стресс-уязвимость.
Уязвимость сама по себе не является достаточной для манифестации расстройства и требует интеракции с биопсихосоциальными стрессорами. Эта модель объясняет, почему заболевают не все люди, несущие генетический риск. Например, даже в паре монозиготных близнецов один из близнецов может иметь расстройство, а другой — нет. В таком случае, считают сегодня, пораженный близнец должен был подвергнуться стрессу, с которым не сталкивался другой, не пострадавший близнец.
Фатальной взаимосвязи такой встречи присущей уязвимости с некими жизненными событиями по двум основным причинам:
— Существует индивидуальный порог уязвимости — чем он выше, тем ниже риск заболевания (и сам этот порог может определяться и присущей уязвимостью, и накоплением в ходе дальнейшей жизни неблагоприятных факторов). Если порог СУ высокий, то уязвимость к стрессу ниже. Это значит, что в таком случае уровень стресса должен быть очень высоким, чтобы перейти этот порог (напр., травматический стресс). У некоторых людей порог СУ низкий — это значит, что даже небольшое событие может вызвать стресс (напр., опоздание на работу, ссора с начальником).
— Существуют не только предрасполагающие или триггерные факторы, но и факторы, защищающие от стресса (буферные). Некоторые из них обеспечиваются индивидуально-психологически напр. эластичность), другие — внешними факторами.
Эластичность — способность к восстановлению, поддержанию или улучшению своего психического благополучия в условиях воздействия одного или нескольких факторов риска.
Внешние буферные факторы: любящие опекуны, адекватное медицинское обслуживание, ранние жизненные успехи, личностная зрелость, оптимизм, конструктивные копинги, социальная поддержка и пр.
Модель СУ оказалась чрезвычайно полезной для объяснения вклада многих факторов (биологических, психологических, социальных) в генез психических и психосоматических заболеваний и их рецидивов. Она продолжает развиваться, получая все больше нейронаучных доказательств. В частности, доказано, что многие психологические и биологические факторы патогенеза психических расстройств оказывают свое влияние на мозг / психику через одни и те же нейрохимические и молекулярные механизмы. Нейроимиджевые исследования последнего десятилетия показали, что психологические процессы и в норме, и в патологии опосредуются определенными структурами мозга. В частности, как тревога, так и эластичность опосредуются миндалиной мозга, которая хранит память об эмоционально окрашенных событиях. В норме, если случилось неприятное событие, то миндалевидное тело может оставаться активным, чтобы отреагировать на новые события — иногда полезно в опасных ситуациях. Но в случае низкой эластичности этот механизм помогает гораздо меньше, поскольку откликается на какие-то незначительные события (напр., чашка кофе опрокинулась на одежду). Чем дольше мозг держится за негативное событие, тем менее счастливым чувствует себя человек. В этом и состоит отличие между эмоциональной нормой и эмоциональной патологией.
Опосредование стресс-уязвимости, эластичности, буферных факторов многоуровнево (биопсихосоциально) (см. Рис. 1.4).
Модели биопсихосоциальной стресс-уязвимости и эластичности предполагают, что долгосрочное функционирование человека в ответ на состояние здоровья / болезни определяется сочетанием внутренних факторов риска и эластичности, таких, как личность и генетическая предрасположенность, а также внешних стрессовых и защитных факторов, таких, как стрессоры и социальная поддержка.
Схема этого рисунка демонстрирует два доступных ряда терапевтических мишеней — для психотерапии и психофармакотерапии. Когнитивно-поведенческие и физиологические факторы совместно опосредуют или смягчают отношения между внутренними / внешними факторами и результатами физического и психологического функционирования.
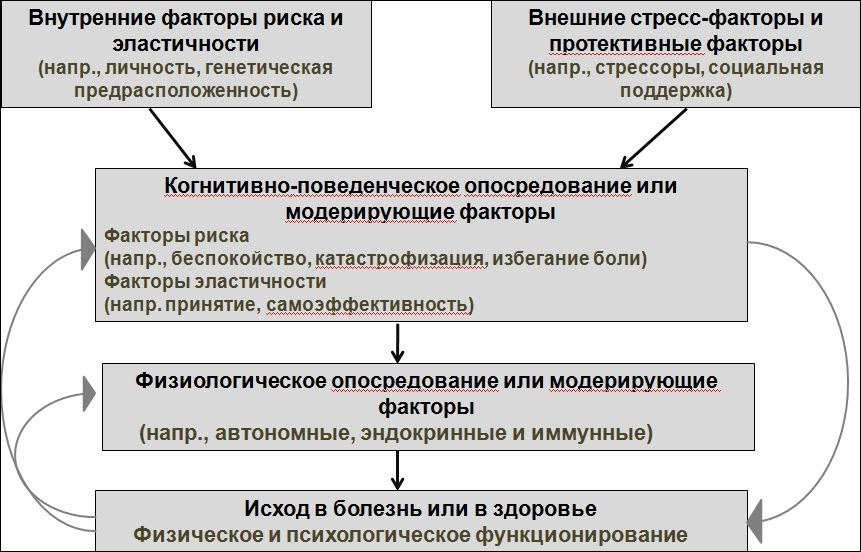
Рисунок 1.4. Опосредование стресс-уязвимости, эластичности, буферных факторов в генезе психического расстройства.
Современная когнитивно-поведенческая терапия базируется на модели СУ и во многих сравнительных исследованиях лечения пограничных психических расстройств конкурирует в эффективности с психофармакотерапией.
Лекция 2. РАССТРОЙСТВА, СВЯЗАННЫЕ СО СТРЕССОМ. ОСТРОЕ СТРЕССОВОЕ РАССТРОЙСТВО
Дефиниции и диагностические критерии
МКБ-10 объединяет в одной рубрике (F4) Невротические, связанные со стрессом, и соматоформные расстройства, как исторически связанные с концепцией невроза и в основном обусловленные психологическими причинами. Понятие невроза в общем введении к МКБ-10 сохранено, но не в качестве базового этиопатогенетического принципа, а с целью обеспечения возможности для специалистов идентифицировать те расстройства, которые по-прежнему можно считать невротическими в смысле психогенной обусловленности. Однако расстройства, связанные со стрессом и адаптацией выделены из общей рубрики в подрубрику F43 Реакция на тяжелый стресс и нарушения адаптации, поскольку:
— эти расстройства всегда возникают как прямое или опосредованное нарушениями процесса адаптации следствие острого или хронического стресса,
— эти расстройства не возникли бы без влияния стрессового события или продолжительных стрессогенных обстоятельств.
Реакция на тяжелый стресс и нарушения адаптации каузально скорее, психогенны, а невротические расстройства каузально связаны не со стрессом, а с интрапсихическим конфликтом, что определяет принципиальное этиопатогенетическое различие стрессовых и адаптационных расстройств с невротическими. Таким образом, наличие психосоциального стресса не является необходимым и достаточным для объяснения возникновения и формы проявления невротического расстройства, но обязательно необходимо для стрессовых и адаптационных расстройств.
Далее и сами стрессовые и адаптационные расстройства подразделяются этиопатогенетически, относясь таким образом к разным параграфам подрубрики F43 (см. Таблицу 2.1).
Таблица 2.1. Место стрессовых и адаптационных расстройств в МКБ-10.

Категория реакций на тяжелый стресс (стрессовые расстройства) в отличие от категории приспособительных реакций (расстройств адаптации) включает расстройства, диагностируемые не только на основе клинической картины и течения, но и на основании наличия одного из двух каузальных факторов:
(1) исключительно сильного стрессового жизненного события, вызывающего острую стрессовую реакцию, или
(2) значительного изменения в жизни, приводящего к продолжительно сохраняющимся неприятным обстоятельствам, в результате чего развивается расстройство адаптации.
Таким образом, F43.0 Острая реакция на стресс и F43.1 Посттравматическое стрессорное расстройство возникают всегда как прямое следствие острого тяжелого стресса, а менее тяжелый, но продолжительный психосоциальный стресс жизненного события способен препятствовать механизмам успешной адаптации и поэтому приводит к нарушениям эмоционального и социального функционирования. Характерной чертой этой группы расстройств являются их отчетливо экзогенная природа, причинная связь с внешним стрессором, без воздействия которого психические нарушения не появились бы.
Стресс, помимо своего вклада в стрессовые и адаптационные расстройства, может провоцировать манифестацию или рецидивы большинства расстройств, помещенных в другие рубрики МКБ-10. Вклад стресса в этиологию этих расстройств не всегда удается отчетливо определить, поскольку каждый раз он опосредуется индивидуальной стресс-уязвимостью человека.
Современное понимание стресса
Исследования стресса имеет сложную историю. Первоначально главенствовал подход, предложенный Г. Селье, и его теория экзогенной обусловленности болезней (простая, прямая и линейная). Но в настоящее время стресс понимается как продукт взаимодействия внешнего окружения человека и реакции самого организма. Модель взаимодействия такого рода комплексная, а не линейная. Многие, в том числе и приобретѐнные с жизненным опытом факторы определяют итоговую психобиологическую реакцию человека на стресс, поэтому выражение стресс-реакции, скорее, индивидуально. Однако, чем стресс интенсивнее, тем более выражение реакции на стресс унифицировано.
Психические проявления синдрома, описанного Г. Селье, были названы «эмоциональным стрессом». В настоящее время для характеристики эмоциональной реакции на стресс используется термин дистресс, подразумевая под ним широкий круг изменений психических проявлений, сопровождающихся негативными эмоциями и выраженными неспецифическими изменениями биохимических, иммунных, нейронных и других коррелятов негативных эмоций.
В стрессогенной ситуации поведение человека, помимо чувства опасности и страха управляется неизвестностью, неопределенностью и беспомощностью (синдром беспомощности-безнадежности / синдром капитуляции был описан Дж. Энгелем). Поэтому в стрессогенной ситуации самое главное и нередко самое трудное — это переход от эмоций к эффективным действиям. Этот переход от ощущения беспомощности будет значительно быстрее у того, кто обладает информацией о характеристиках и степени опасности — тогда человек переживает меньше неопределенности и может прогнозировать ход событий. Если предыдущий опыт обеспечивает человека такой информацией, он, даже испытывая выраженный дистресс, имеет больше шансов предпринять эффективные действия, чтобы справиться и с опасной ситуацией, и с дистрессом. Если в индивидуальном (да и в культуральном) опыте человека нет информации о преодолении стрессогенной ситуации, с которой он столкнулся, то эта ситуация оказывается трудной для него, неразрешимой, поскольку он не может опереться на опыт, поскольку в его «инфрмационном банке» нет программы поведения преодоления. Тогда он может выбирать или ее пережидание в состоянии пассивной расслабленности (как при неврастении или синдроме хронической усталости), или пассивная напряженность (как при генерализованном тревожном расстройстве, ГТР). Эти поведенческие реакции продолжаются, пока не завершится такая ситуация, либо пока не накопится информация относительно стрессора, которая позволит более активное реагирование. Продолжающаяся экспозиция к стрессогенной ситуации в состоянии пассивной расслабленности / напряженности неблагоприятны как для психического, так и для физического состояния, кроме того — не способствует или даже мешает удалению (от) стрессора.
Мозг, психика и стресс
Стресс-реакция является адаптивной в краткосрочном периоде, но может быть ложноадаптивной, если хронически поддерживает устойчивые уровни своих медиаторов. Конечно, гормоны стресса облегчают как психическое, так и физическое приспособление к острым средовым требованиям. Это значит, что на короткие сроки, подъем стресс-гормонов часто является полезным и редко угрожает здоровью, но при более долгих сроках, высокий уровень возбуждения может включать повреждающие эффекты.
К маркерам дистресса относятся: активация симпатической нервной системы, рост уровня стрессовых гормонов, повышение артериального давления, формирование нестабильного профиля обмена веществ (метаболический синдром), психологические / поведенческие проявления в виде нарушения сна, агрессивного поведения, развития вредных привычек.
Существует важное нейрохимическое и соответственно, психологическое /психопатологическое различие между стрессом острым и хроническим. Механизмы этой разницы стресс-реакций будут далее обсуждаться при рассмотрении каждой частной формы стрессового расстройства (в данном курсе лекций — при Острой реакции на стресс и при Посттравматическом стрессовом расстройстве).
В этой лекции мы коснемся только механизмов острого стресса. В течение жизни вряд ли кто-то свободен от острых стресс-реакций, но далеко не все из них переходят в острое стрессовое расстройство. Острый стресс возникает, когда изменения ситуации происходят очень быстро, например, когда вас подрезают во время движения по шоссе или в ответ на неожиданные плохие новости. Эти изменения в физиологии мозга могут быть полезны в первой ситуации, позволяя быстро нажать на тормоза, но могут быть пагубными, когда сложная задача требует вдумчивой оценки и руководства со стороны префронтальной коры (ПФК), недавно развившейся впереди лобной доли области мозга
Лишь неконтролируемый / нерегулируемый стресс является фактором риска психопатологического реагирования, поскольку во время именно такого стресса в головном мозге выделяются высокие уровни норадреналина, адреналина, ацетилхолина и дофамина, которые ослабляют функции ПФК. Эти катехоламины инициируют внутриклеточный сигнальный каскад, который быстро открывает калиевые каналы рядом с синапсами ПФК с ослаблением соединений ее контура. Такой сценарий вызывает серию химических событий в мозгу, которые быстро отключают цепи ПФК.
Исследования мозга показали, что именно неконтролируемый стресс ухудшает функционирование ПФК, которая обеспечивает регулирование когниций, поведения и эмоций сверху вниз. Префронтальная кора (ПФК) управляет многими когнитивными операциями, включая понимание ситуации, интеграцию, концептуализацию и критическую оценку информации. принятие решений более высокого уровня, и способность конструктивно преодолевать трудности. Это важно для исполнительных функций, таких как регулирование внимания, планирование и организация поведения, руководство соответствующим социальным поведением и поддержание целостности, несмотря на трудности. Эти корковые операции очень энергоемки и очень чувствительны к состоянию возбуждения, поэтому мозг «с целью экономии ресурсов» в условиях неконтролируемого стресса быстро переходит к регуляции поведения некорковыми структурами. Высокие уровни норадреналина и дофамина выделяются в более примитивных цепях мозга, таких как миндалина, лимбическая система, стриатум и ствол мозга, где они имеют противоположный нормальной адаптации эффект и усиливают бессознательные привычки и эмоциональные реакции, которые являются сферой деятельности этих более древних структур мозга (см. Рис. 2.1).
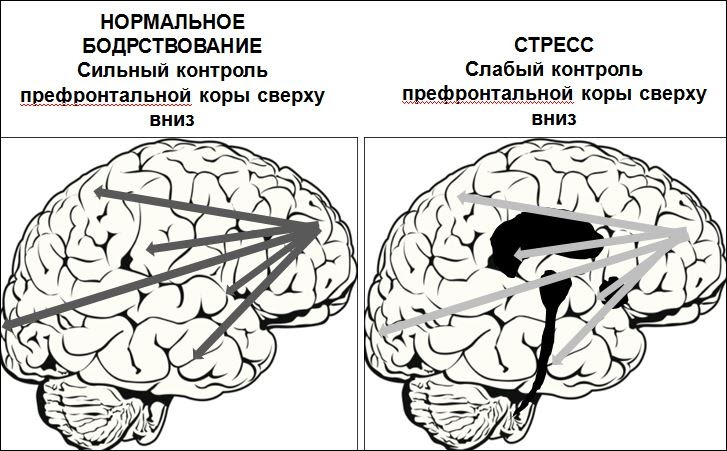
Рисунок 2.1. Мозговые механизмы неконтролируемого стресса.
Дисфункции ПФК в результате неконтролируемого стресса:
— рассеянность,
— конкретное мышление,
— трудности концентрации,
— дезорганизация,
— затруднение в принятии решений,
— снижение критичности суждений,
— снижение выносливости,
— снижение саморегуляции,
— снижение тормозящего контроля.
Ухудшение когнитивных функций может привести к снижению рабочей памяти и регуляции внимания, неправильному принятию решений и другим когнитивным нарушениям, которые представляют собой симптомы острого стрессового расстройства
F43.0 Острая реакция на стресс (Острое стрессовое расстройство, ОСР)
С растущим в последние годы повышением политической, эпидемиологической, климатической нестабильности все больше людей подвергаются травматическим событиям, которые могут повлечь серьезные психические расстройства. ОСР является самой обычной психиатрической проблемой в ответ на острое травматическое событие.
Дефиниции, диагностические критерии
ОСР — транзиторное расстройство значительной тяжести, которое развивается у лиц без видимого психического расстройства в ответ на исключительный физический и психологический стресс в течение первого месяца после травмирующего события и которое обычно проходит в течение часов или дней (от 2-х часов до 4 недель).
Согласно Глоссарию МКБ-10, исключительный физический, психический / социальный стрессор — это подавляющее травматичное переживание, влекущее за собой серьезную угрозу физической, эмоциональной или социальной целостности индивида и требующее от него приспособления к новым обстоятельствам.
В соответствии с этим определением такой стресс, называется травматическим, если адаптация к новым обстоятельством происходит посредством развития стрессовой психопатологии. Однако, сущность психической травмы не обязательно включает в себя свершившийся событийный компонент. Определяющим и наиболее важным является когнитивная негативная оценка ситуации как уже существующей, так и еще прогнозируемой.
Острая реакция на стресс (F43.0) диагностируется при соответствии состояния следующим критериям (см. Табл. 2.2).
Этиология и патогенез
Безусловно, основной этиологический фактор — острый травматический стресс необычного характера, включая угрозу безопасности или физической целостности индивидуума или значимого лица (например, природная катастрофа, несчастный случай, битва, преступное поведение, изнасилование) или необычно резкое и угрожающее изменение в социальном положении и/или окружении человека, например, потеря многих близких или пожар в доме. Кроме того, стрессогенной ситуацией может быть такое травматическое событие, которому субъект был лишь свидетелем, не участвуя в нем непосредственно (наблюдал пожар, взрыв, извержение вулкана, гибель других людей и пр.). Для оценки психического расстройства как прямого следствия стресса должна быть установлены обязательная и четкая временная связь между воздействием необычного стрессора и началом симптоматики.
Индивидуальная уязвимость и копинг-стиль могут влиять на возникновение симптомов ОСР и их выраженность и поскольку большинство индивидуумов, переживающих большие острые стрессоры, не развивают расстройства.
Таблица 2.2. Диагностические критерии Острой реакции на стресс (МКБ-10).

Клиническое описание и механизмы симптомообразования
Симптомы ОСР возникают немедленно вслед за подверженностью травматическому стрессору (в течение 1 часа, обычно в течение нескольких минут) и исчезает в течение дней, часто — в течение часов стрессора. В тех случаях, где стресс продолжается или по своей природе не может прекратиться, симптомы обычно начинают исчезать спустя 24—48 часов и сводятся к минимуму в течение 3 дней.
Симптомы имеют смешанную и обычно меняющуюся картину, поскольку ни один из симптомов не преобладает длительно, включают разнообразное сочетание состояния «оглушенности», редуцированных уровней сознания, ажитации или гиперактивности, отстраненности, симптомов тревоги (напр.,беспокойство, потливость, учащенное сердцебиение, приливы и другие проявления вегетативной тревоги), сужения внимания и поля осознания, неспособности адекватно реагировать на внешние стимулы, дезориентации, частичная или полная амнезия.
Самое распространенное инициальное состояние — «оглушенность», «ошарашенность», замешательство, растерянность, в следующий момент за которым следует аффективная реакция включает интенсивного страха, беспомощности или ужаса.
Понятно, что непосредственные поведенческие реакции первых моментов стресс-реакции, скорее, рефлекторны, как у всех живых организмов — замирание или хаотическое бегство.
Далее развиваются самые обычные признаки и симптомы ОСР, испытываемые человеком во время или сразу после травматического события, — это субъективное ощущение онемения (оцепенения, окаменения, окоченения, numbing) или отсутствия эмоционального реагирования (потеря интереса к прежним занятиям, невозможность испытывать радость, нежность, оргазм, ощущение притупления чувств, эмоциональная анестезия); снижение осознания своего окружения (дереализация); чувство отстраненности или отчуждения от самого себя (деперсонализация), чувство отдаленности от других людей, и блокирование травматических событий в своей памяти (диссоциативная амнезия — неспособность вспомнить важный аспект травмы).
Большинство из этих симптомов, отнесенных в МКБ-10 к «неспецифическим», объясняются защитным механизмом диссоциации, способствующей «внутреннему рассоединению» с травмирующим событием, что ведет к снижению остроты переживания, эмоциональной откликаемости, редукции осознавания катастрофичности угрозы или утраты, но одновременно служит помехой для когнитивного процессинга и интеграции пережитого события в память / личный опыт.
Таким образом, часть генеза симптомов ОСР — не следствие прямого действия стресса, а эффект феномена диссоциации, возникающего в результате действия механизма психологической защиты — диссоциации. При преобладании механизма диссоциации ОСР могут развиваться диссоциативные расстройства (F44) — ступор, фуга, амнезия.
Вследствие продолжающейся работы защитных механизмов диссоциации, отрицания, дистанцирования пациенты с ОСР могут также заново перепроживать травматическое событие в виде рекуррентных образов, мыслей, сновидений, иллюзий (симптомы вторжения) и демонстрировать заметное избегание стимулов, которые могут вызвать воспоминания о травме. Эти симптомы сближают клинику ОСР с посттравматическим стрессорным расстройством (ПТСР), что дало основание в DSM рассматривать ОСР как острый вариант ПТСР.
В то же время ослабленная или недостаточная защитная диссоциация допускает возможности непосредственной и продолжающейся сильной аффективной реакции на осознаваемый смысл травмирующего события. Аффективная реакция представляет смешанные варианты
тревоги, выражаемой
— психическим состоянием: паника, страх потери контроля, сумасшествия, наступающей смерти (обычно как вторичная реакция на чувства головокружения, «обморочности», неустойчивости вследствие соматодеперсонализации); повышенная возбудимость, которая проявляется старт-рефлексом (повышенная пугливость, гипербдительность) и затруднениями при засыпании; чувством нервозности («на взводе»), психического напряжения; затруднения в сосредоточении внимания / «пустоты в голове» из-за тревоги или беспокойства;
— вегетативным состоянием: усиленное или учащенной сердцебиение; потливость; сухость во рту; затруднения в дыхании; чувство удушья; боль или дискомфорт в груди; тошнота или абдоминальный дистресс; приливы или ознобы; онемение или ощущение покалывания; ощущение комка в горле или затруднения при глотании,
— состоянием мышечного напряжения, ассоциированным с неспособностью к релаксации, с мышечными болями; моторным беспокойством (иногда в виде неадекватной или бесцельной гиперактивности), ощущением разбитости, обессиленности, «смертельной усталости»,
угнетенного настроения (обычно вслед за пережитой утратой) — от чувства отчаяния, горя, до чувства безысходности, апатии, тоскливости, вины, унижения, стыда, отвращения к жизни, до острого чувства несправедливости, раздражения, злобы, гнева (дисфория).
Поведенческая реализация негативных аффектов нередко выражается в аутоагрессии (суициды, самоповреждения), аддиктивном поведении, гетероагрессивных актах.
Дистресс при намеренном или случайном вспоминании травматического события неизбежно вовлекает ассоциированные с травмой негативные чувства, которые человек стремится избежать. Поведенческая отстраненность, отгороженность, избегание в виде ухода от актуальных или предстоящих социальных взаимодействий — это выражение неконструктивного поведенческого копинга с таким дистрессом, позволяющего экстернальное «рассоединение» с травмирующим событием: дистрессирующие чувства, мысли, разговоры, активности, места, люди. Симптомы избегания могут ввести психиатра в заблуждение, поскольку эти пациенты производят впечатление «спокойных», здоровых, не переживающих острого стресса, поскольку не ищут помощи и уклоняются от контакта. Нецеленаправленная активность, суетливость, многоречивость пациента — еще один обманчивый признак «отсутствия ОСР).
Предрасполагающие факторы и течение
Важные характеристики травматического стресса, при экспозиции к которому повышается риск развития ОСР — это неожиданность, стремительный темп развития катастрофического события, длительность воздействия, повторяемость в течение жизни, размеры психосоциальных последствий (напр., если пережитое разрушает привычный образ жизни), а также выраженность психологической травмы. Реакция при остром интенсивном воздействии обычно бывает грубая, массивная, в ней нивелируются предшествующие особенности личности. При менее интенсивном и медленном воздействии травматических факторов роль личностной реакции проявляется более отчетливо, что может как повышать, так и снижать риск развития ОСР. Риск ниже, если человек быстро способен осознать, что с ним произошло, связать происшедшее с изменениями своего психического состояния, мобилизовать волевые и когнитивные процессы, целенаправленно действовать, пользоваться помощью и оказывать помощь другим пострадавшим, вести нормальную жизнь в экстремальных условиях.
Риск ОСР возрастает при высокой стресс-уязвимости, которая может быть повышена как исходно присущей уязвимостью (вследствие перинатальной патологии, дисфункционального типа воспитания), так и уязвимостью, приобретенной в течение жизни (физические и психические травмы, психические расстройства (напр. Специфические расстройства личности), физические заболевания, социальная дезадаптация).
Тяжелое ОСР представляет риск для развития диссоциативных расстройств, затяжное течение ОСР (обычно при продолжающейся экспозиции к травматическому стрессу) имеет склонность перехода в Посттравматическое стрессорное расстройство (ПТСР).
Хороший прогноз коррелирует с быстрым развертыванием симптоматики, хорошей социальной адаптацией в преморбиде, наличием социальной поддержки и отсутствием сопутствующих психических и иных заболеваний.
Дифференциальный диагноз
В целях соответствия критериям ОСР признаки и симптомы должны вызвать клинически значимый дистресс, отличающийся от нормальной печали или тревоги и существенно мешающий нормальному функционированию, или ухудшение способности человека выполнять нормальные задачи.
Разница между нормальным стрессом критического инцидента (СКИ) (Z-код) и острым стрессовым расстройством (ОСР) является важной. Критический инцидент может быть описан как любое внезапное неожиданное событие, которое оказывает эмоциональное воздействие, достаточное для того, чтобы подавить обычно эффективные копинг-навыки индивидуума или группы, и это вызывает значительный психологический дистресс у здоровых в целом людей. Факторы, которые могут повлиять на реакцию человека, включают историю психологических проблем, личностных ценностей, манеры, в которой воспринимается угроза, или личное значение этого события для участников, отношения, наличие предупреждения или отсутствие времени на подготовку, в также способность создавать некоторую личную дистанцию от события. СКИ включает широкий спектр ответов, которые происходят после стрессового переживания. Спектр состоит из 4 основных типов признаков и симптомов:
— когнитивных (замешательство, плохая концентрация и провалы в памяти, но также когнитивные эффекты вследствие защитного отрицания и обесценивания стрессогенной ситуации — бездумность, легкомысленность, непредусмотрительность),
— физических (усталость, бессонница, желудочно-кишечные проблемы, мышечное напряжение, повышенная вегетативная активность как проявления защитной соматизации тревоги),
— эмоциональных / аффективных (беспокойство, депрессия, чувство вины, гнева),
— поведенческих (социальная отстраненность, вялость, злоупотребление ПАВ, агрессивное поведение).
Несмотря на сходство проявлений СКИ с клиникой ОСР, для переживающих нормальный стресс характерна психологическая понятность реакций, их прямая зависимость от ситуаций и, как правило, небольшая продолжительность. При СКИ обычно сохраняются работоспособность (хотя и сниженная), возможности общения с окружающими и способность к критическому анализу своего поведения. Для оказавшегося в катастрофической ситуации человека типичны переживания страха, тревоги, подавленности, беспокойства за судьбу родных и стремление выяснить текущую ситуацию и положение дел (напр., размеры и последствия стихийного бедствия, актуальность дальнейших угроз).
Расстройства адаптации (F43.2) диагностируются при экспозиции человека идентифицированному психосоциальному стрессу, не достигающего чрезвычайного или катастрофического размаха (напр., такому, как потеря работы, разрыв взаимосвязи). Генез симптомов расстройства адаптации, несмотря на то, что это нарушение не развивается без экспозиции к стрессу, обусловлен иными психологическими механизмами, которые будут обсуждаться в лекции 4 «Расстройства адаптации». Симптомы расстройства адаптации появляются в течение месяца после начала стрессогенного события, варьируя по структуре и тяжести.
ОСР сходно с Посттравматическим стрессорным расстройством (ПТСР), включая практически все признаки и симптомы, описанные для ОСР. Если эти симптомы сохраняются в течение более 1 месяца, должен быть рассмотрен диагноз ПТСР (F43.1) (см. лекцию 3 «Посттравматическое стрессорное расстройство»). Несмотря на то, что основной этиологический фактор в том, и в другом случае — травматический стресс, нейрохимические и психогенетические механизмы ОСР и ПТСР, течение расстройств и их исходы существенно различаются.
ОСР не возникает вследствие прямых физиологических эффектов каких-либо веществ (напр., наркотиков, медикаментов) или общемедицинских состояний, не объясняется диагнозом краткого психотического расстройства и не является просто экзацербацией предсуществующего расстройства.
Отличить органические мозговые синдромы, сходные с ОСР, помогают наличие изменений личности по органическому типу, когнитивное снижение, более выраженные изменения сенсорики или уровня сознания, затяжная аффективная симптоматика, фокальные неврологические, делириозные и амнестические симптомы, органический галлюциноз, состояния интоксикации и отмены.
Диагноз ОСР не может быть использован для обозначения внезапных экзацербаций симптомов у лиц, уже имеющих симптомы, которые отвечают критериям любого психического расстройства, исключая таковые в F60. (специфические расстройства личности). Однако предшествующее психическое расстройство в анамнезе не исключает использование этого диагноза.
Эпидемиология
Распространенность ОСР естественно варьирует в зависимости от частоты катастроф и травматических ситуаций. ОСР развивается у 20–80% взрослых людей, перенесших тяжелый стресс. Морбидность находится в прямой зависимости от интенсивности и типа травматического стресса, что обусловливает большой разброс эпидемиологических данных. По некоторым данным частота ОСР у переживших ранение или у попавших в дорожный инцидент — от 12 до 16%, у военнослужащих в условиях ведения тяжелых интенсивных боев — 10—25%, у госпитализированных с ожоговыми травмами — 24%, у переживших катастрофическое землетрясение — до 40% у военнослужащих с боевыми ранениями — 54%. Наибольшая распространенность ОСР — у жертв пыток, похищения, заложников.
Лечение
При отсутствии лечения ОСР может привести к потере производительности вплоть до профессиональной несостоятельности, ухудшению семейного функционирования и физического здоровья, учащению несчастных случаев, риску развития ПТСР. Переживание травмы может изменить в дальнейшем стиль жизни человека и его социальное функционирование.
Несмотря на то, что ни один из симптомов дистресса не преобладает длительно и все они прекращаются быстро, наличие симптомов ОСР требует проведения неотложных лечебных мероприятий.
Лечение ОСР направлено на уменьшение симптомов и предотвращение их развития в ПТСР. Психосоциальные вмешательства, которые были протестированы для лечения симптомов ОСР и / или для предотвращения развития ПТСР включают травма-фокусированную когнитивно-поведенческую терапию (КПТ), экспозиционную терапию, когнитивную терапию, и психологический дебрифинг. В случае невозможности психотерапии проводится психофармакотерапия.
Психотерапия:
Травма-фокусированная КПТ предлагается в качестве лечения первой линии. Обычно она включает в себя обучение пациентов, когнитивную реструктуризацию и экспозицию (эти элементы могут использоваться и изолированно) и является наиболее изученным методом лечения ОСР с наиболее обширными доказательствами эффективности.
Обучение пациентов. Пациенты получают информацию о стрессовых реакциях на травму, связанных с травмами расстройствах и вариантах лечения. Информирование пациентов о стрессовых реакциях на травму должно быть направлено на то, чтобы нормализовать стрессовую реакцию, повысить ожидания выздоровления, объяснить реакции на стресс с точки зрения моделей образования условных рефлексов, которые требуют от пациента усвоения информации о том, что напоминания о травме больше не опасны.
Когнитивная реструктуризация используется для устранения неадекватных или нереалистичных оценок пациента, которые он может иметь в отношении травмы, его реакции на событие и опасений потенциального вреда в будущем.
Экспозиционная терапия помогает пациентам терапевтически противостоять своим пугающим воспоминаниям и ситуациям. Повторное переживание травмы через экспозицию позволяет эмоционально переработать ее, чтобы она стала менее болезненной. Постоянно конфронтируя с травматическими воспоминаниями или безопасными напоминаниями о травматическом опыте, человек может затем безопасно их переживать, пока они не перестанут вызывать такие сильные эмоции и человек не увидит, что они не опасны. Травма-фокусированная КПТ при ОСР оптимально включает как экспозицию в воображении, так и экспозицию in vivo. В воображаемой экспозиции пациент представляет подробное повествование о своем травматическом опыте, в котором пациент устно переживает травматический опыт с терапевтом (обычно в течение как минимум 30 минут) с намерением достичь научения угашению условного рефлекса. Повторно переживая воспоминание, пациент может узнать, что яркое напоминание о травме (например, воспоминание) больше не представляет угрозы и не приводит к негативным результатам. Основываясь на аналогичном механизме, воздействие in vivo проводится, чтобы гарантировать, что пациент не избегает опасных ситуаций в своей повседневной жизни, тем самым закрепляя знания о том, что напоминания больше не сигнализируют об угрозе.
Психологический дебрифинг. Вмешательство включает в себя вспоминание, артикуляцию и переработку травмирующего события, как правило, в групповом формате. Несмотря на широкое использование после стихийных бедствий и других травмирующих событий, психологический дебрифинг (также известный как «разбор полетов при критическом стрессе») оказался неэффективным для уменьшения симптомов ОСР среди людей, переживших травмирующее событие.
Травма-фокусированная КПТ обычно проводится как минимум через две недели после травмы. Это дает человеку дополнительное время для ослабления преходящих симптомов и ослабления посттравматических стрессоров. Начало терапии следует приурочить к другим стрессовым событиям, вызванным травмой. Пациенту может быть трудно сосредоточить внимание на терапии, если он отвлечен событиями или переживаниями, связанными с травмой, такими как боль, операция, судебные разбирательства, переезд или другие факторы стресса.
Для некоторых пациентов с ОСР необходимо отложить экспозиционную часть терапии на несколько месяцев до фазы посттравматического стресса, включая пациентов с:
● чрезвычайным избеганием или диссоциативными реакциями, потому что эти проявления могут указывать на экстремальные реакции на стресс, которые могут быть осложнены экспозицией;
● первичной реакцией гнева, потому что гнев часто не отвечает оптимальным образом на упражнения по экспозиции и может лучше реагировать на когнитивную терапию;
● острой реакцией горя, поскольку экспозиционная терапия может усложнить нормальное переживание горя.
● пограничными или психотическими чертами, потому что этим людям требует тактики сдерживания, а экспозиция может усложнить их проявления;
● значительным суицидальным риском, поскольку этим пациентам требуется кризисная терапия.
Психофармакотерапия:
Медикаменты, которые были протестированы для лечения симптомов ОСР и / или для предотвращения развития ПТСР, включают селективные ингибиторы обратного захвата серотонина (СИОЗС) и другие антидепрессанты, бензодиазепины, пропранолол, габапентин.
СИОЗС. Клинические испытания не выявили преимуществ лечения симптомов ОСР с помощью СИОЗС по сравнению с плацебо. Было обнаружено, что СИОЗС эффективны для уменьшения симптомов только у пациентов с ПТСР.
Другие антидепрессанты. Клинические испытания показали неоднозначные результаты применения имипрамина при лечении детей с ОСР после тяжелых ожогов. Лечение было на одну неделю короче, чем при обычном испытании антидепрессантов, но клинический ответ на эти препараты обычно требует от двух до восьми недель ежедневного лечения.
Бензодиазепины. Небольшие нерандомизированные испытания бензодиазепинов для лечения ОСР показывают, что бензодиазепины могут быть полезны при острой тревоге, возбуждении или нарушении сна в период непосредственно после травматического события. Пациентам с острой, интенсивной тревогой, ажитацией или нарушениями сна в период непосредственно после травматического события обычно предлагается дополнительное (к КПТ) лечение бензодиазепинами (напр., использовать клоназепам от 0,5 до 2 мг / сут. в разделенных дозах).
При этом клинические испытания не дали достаточных доказательств для определения эффективности бензодиазепинов по сравнению с плацебо или другими лекарствами у пациентов, перенесших острую травму или имевших диагноз ОСР, хотя бензодиазепины могут уменьшать симптомы тревоги, возбуждения и нарушения сна.
Продолжительность лечения бензодиазепинами должна ограничиваться 2-мя-4-мя неделями. Продолжительное лечение бензодиазепинами может быть контрпродуктивным, отрицательно сказываясь на адаптации.
Пропранолол был протестирован сразу после воздействия травмы, исходя из предположения, что снижение норадренергической активации приведет к снижению обусловливания воспоминаний о травмах и предотвращению развития ПТСР. Метаанализ пяти ретроспективных и рандомизированных исследований показал, что пропранолол не эффективен в предотвращении развития ПТСР.
Габапентин. Единственное рандомизированное исследование, изучающее развитие симптомов ПТСР, показало отрицательный результат для габапентина.
Лекция 3. ПОСТТРАВМАТИЧЕСКОЕ СТРЕССОРНОЕ РАССТРОЙСТВО
Историческая справка
Ежегодно в мире происходит более 40 катастроф, в каждой из которой гибнет более 100 человек. Вероятность перенесения психической травмы на протяжении жизни для любого человека — 39—90%.
Анализ накопленного в течение многих лет огромного клинического опыта по психическим расстройствам после выраженного стресса (боевые действия, природные и транспортные катастрофы, пытки, физическое и сексуальное насилие, присутствие при насильственной смерти других, разбойные нападения, пожар и др.) позволили установить, что у пострадавших отмечается ряд общих и повторяющихся симптомов психических расстройств с выраженной очерченностью и специфическими чертами.
Учитывая то, что ни одной из принятых нозологических форм эти расстройства не соответствовали, было предложено выделить их в качестве самостоятельного синдрома под названием «Посттравматическое стрессорное расстройство» (ПТСР) (хотя впервые ПТСР описан после пожара в Лондоне еще в 1666 г.). Впервые термин «посттравматический стрессовый синдром», которым обозначалась разновидность вызванного тяжелым стрессом психического расстройства, был введен в 1980 г. М. Horowiz и соавт. и включен в американскую диагностическую систематику DSМ. Ранее такого рода расстройства относились к кругу невротических или близких к ним расстройств (Травматический невроз). С 1994 г. понятие ПТСР было расширено: внесены в качестве патогенных угрожающие жизни заболевания и состояния, а также утрата любимого лица.
В МКБ-10 ПТСР помещено в рубрике F43 Реакция на тяжелый стресс и нарушения адаптации под кодом F43.1.
Дефиниции
ПТСР возникает как отставленная и/или затяжная реакция на стрессовое событие или ситуацию (кратковременную или продолжительную) исключительно угрожающего или катастрофического характера. События и ситуации, вызывающие ПТСР выходят за рамки нормального человеческого опыта и в принципе могут вызвать общий дистресс почти у любого человека (например, природные или искусственные катастрофы, сражения, серьезные несчастные случаи, нападения, изнасилования или другие преступления, роль жертвы пыток, терроризма, диагноз серьезного или угрожающего жизни заболевания у самого пациента или значимого лица).
Диагностические критерии
Диагностические критерии МКБ-10 для F43.1 Посттравматическое стрессорное расстройство приведены в Табл. 3.1.
Таблица 3.1. Диагностические критерии МКБ-10 для F43.1 Посттравматическое стрессорное расстройство.

Некоторые термины, приведенные в диагностических критериях, нуждаются в уточнении (в соответствии с Глоссарием МКБ-10):
Эпизоды повторного оживления психотравмы во вторгающихся воспоминаниях («обратный кадр» или флэшбек) или сны, возникающие у индивида, помещенного в исключительно стрессорные события или ситуацию. Эти эпизоды случаются вопреки устойчивому фону чувства оцепенения, эмоционального притупления, отчужденности от других людей и отсутствию реакции на окружающее.
Избегание обстоятельств, связанных со стрессом: тенденция избежать намеков, действий и ситуаций, напоминающих индивиду о пережитом стрессорном событии.
Диагностические критерии DSM-IV для ПТСР вносят важные коррективы и дополнения в дефиниции и списки симптомов:
— Травматический стрессор — это событие или события, в которых человек переживает, становится свидетелем или сталкивается с угрозой жизни, смертью, серьезными травмами или угрозой для себя или других; человек реагирует на переживание чувствами сильного страха, ужаса или беспомощности.
— Симптомы перепроживания (один или несколько): навязчивые воспоминания; дистрессирующие сны; флэшбеки; диссоциативные феномены; психологический и физический стресс при напоминаниях о событии.
— Симптомы избегания и оцепенения (намбинг) (три или более): избегание мыслей, чувств или разговоров, связанных с событием; избегание мест, ситуаций или людей, которые напоминают событие; невозможность вспомнить важные аспекты события; снижение интереса; отчужденность от других; ограниченный диапазон аффекта; ощущение урезанного будущего.
— Симптомы гипервозбуждения (два и более): нарушение сна; нарушение концентрации внимания; вспышки раздражительности или гнева; сверхбдительность; преувеличенная старт-реакция (реакция испуга).
— Минимальная продолжительность симптома — 1 месяц.
— Симптомы вызывают дистресс или ухудшение функционирования.
При этом DSM-IV предлагает выделять 3 типа ПТСР:
— Острое: Продолжительность симптома от 1 до 3 месяцев (то, что МКБ-10 рассматривает как ОСР).
— Хроническое: Продолжительность симптома более 3 месяцев.
— С отсроченным началом: Симптомы проявляются не менее чем через 6 месяцев после воздействия стрессора.
Диагностические указания
ПТСР не должно диагностироваться, если нет доказательств, что оно возникло в течение 6 месяцев от тяжелого травматического события. Для диагностики ПТСР требуется наличие существенного нарушения функционирования или страдания, ассоциированных с вновь переживаемой травмой; персистирующие симптомы возбуждения; и признаки потери чувствительности или избегание.
Предположительный диагноз ПТСР возможен, если промежуток между событием и началом более 6 месяцев, но клинические проявления типичны и нет никакой возможности альтернативной квалификации расстройства (напр., тревожное расстройство, обсессивно-компульсивное расстройство (ОКР) или депрессивный эпизод). Доказательства наличия травмы должны быть дополнены повторяющимися навязчивыми воспоминаниями о событии, фантазиями и представлениями в дневное время. Заметная эмоциональная отчужденность, оцепенение чувств и избегание стимулов, которые могли бы вызвать воспоминания о травме не являются необходимыми для диагностики, хотя встречаются часто. Вегетативные расстройства, расстройство настроения и нарушения поведения могут включаться в диагноз, но не являются первостепенно значимыми.
Диагноз ПТСР не может быть поставлен, если симптомы не персистируют в течение по меньшей мере 1 месяца; отставленное начало должно быть отмечено, если симптомы становятся очевидными спустя более, чем 6 месяцев после травмы.
Отдаленные хронические последствия опустошающего стресса, то есть те, которые манифестируют спустя десятилетия после стрессового воздействия, должны классифицироваться в F62.0. Хронические изменения личности после переживания катастрофы.
Клиническое описание
Типичные признаки ПТСР включают эпизоды перепроживания травматического события в виде реминисценций (навязчивых воспоминаний), кошмарных сновидений, которые возникают на фоне эмоциональной притупленности, отсутствия эмоциональной реакции на окружение, хронического чувства «оцепенелости» и отчуждения от других людей, ангедонии, а также поведением избегания активности и ситуаций, напоминающих о пережитой травме.
Пациент испытывает страх и уклоняется от всего, что напоминает ему о первоначальной травме. Иногда это страх проявляется остро, драматически, в виде эпизодов паники или агрессии, которые провоцируются «ключами», неожиданно напоминающими о травме или о реакции на нее.
Часто имеется состояние повышенной пугливости и повышенной вегетативной возбудимости, повышение уровня бодрствования и бессонница.
Обычное аффективное сопровождение этих симптомов — тревога и депрессия, нередко и суицидальные мысли. Хронически сниженное или тревожное настроение, напряженность побуждают пациентов к злоупотреблению алкоголем или употреблению наркотиков.
Многие из тех, кто подвергся действию травматических стрессов снова переживают их в памяти или в сновидениях с сопутствующими им неприятными чувствами. Изменения аффекта и перепроживание травмы обычно убывают по частоте и интенсивности (точно так же, как и воспоминания о приятных событиях).
Считают ассоциированными с ПТСР (но не включают в диагностические критерии) такие признаки, как нарушение межличностных отношений, социальная изоляция, «вина выжившего», не всегда обоснованный стыд, руминации («умственная жвачка»), нарушение способности к эмоциональной регуляции, импульсивное и самодеструктивное поведение, диссоциативные симптомы, изменение личностных характеристик и соматические жалобы,.
Описаны транзиторные психотические эпизоды (чаще параноидные), особенно при алкогольной и наркотической провокации.
Исследования показывают, что многие пациенты, обращающиеся за медицинской помощью, и даже пациенты, лечащиеся по поводу других психических расстройств, в прошлом перенесли ПТСР и демонстрируют посттравматические стрессовые симптомы, но до момента обращения не получили адекватной помощи. Возможной причиной такой гиподиагностики предполагают факт, что сами врачи зачастую избегают обсуждения с пациентами психотравмирующих ситуаций. Улучшает выявление ПТСР краткий скрининговый опросник (см. Табл. 3.2).
Результат скрининга положителен, если пациент ответил утвердительно более чем на три вопроса. Положительный результат скрининга не обязательно означает, что пациент страдает ПТСР, однако указывает на то, что у пациента может быть ПТСР или проблемы, связанные с травмой, и является основанием для дальнейшего уточнения симптомов.
Течение и прогноз
Начало ПТСР возникает вслед за травмой и латентным периодом, который может продолжаться нескольких недель / месяцев (но редко более 6 месяцев). Течение ундулирующее. В большинстве случаев пациенты выздоравливают, но в некоторых случаях состояние обнаруживает хроническое течение, продожаясь многие годы, труднее поддается лечению и может длиться десятилетиями, вызывая различные по степени недомогания (в последние годы такой тип ПТСР рассматривается как «сложное травматическое расстройство»), и переходит в стойкое изменение личности после переживания катастрофы (F62.0).
Таблица 3.2. Скрининг ПТСР: Вопросы для определения, испытывает ли индивидуум острый или посттравматический стресс.
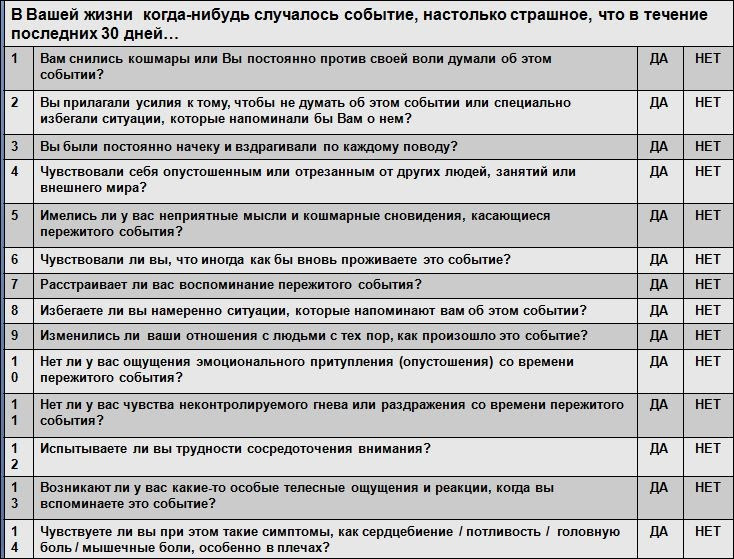
Дифференциальный диагноз
Поскольку такие симптомы, как чувство вины, руминации, снижение концентрации внимания, тревога и вспышки гнева, являются частями других, более известных расстройств, диагностика ПТСР сложна. Часто таким пациентам может быть поставлен неверный диагноз: депрессия, нарушение сна, расстройство личности, злоупотребление психоактивными веществами (ПАВ), симуляция или шизофрения. Исследования показывают, что пациенты с историей сексуального насилия в детстве с большей вероятностью имели обсессивные симптомы, намбинг и гиперактивное возбуждение; 66% этих женщин соответствовали диагнозу ПТСР, но им никогда не ставили этот диагноз.
Если в течение долгого времени способность человека с симптомами ПТСР к воспоминанию травмы и ассоциированному с ним аффекту не вызывает существенной дисфункции или страдания, тогда состояние не следует диагностировать как ПТСР и необходимо проведение дифференциальной диагностики. Симптомы, сходные с ПТСР, чаще наблюдаются при ОСР, расстройствах адаптации, ОКР, психотических расстройствах и расстройствах, связанные с употреблением ПАВ.
ОСР в отличие от ПТСР продолжается не более 4 недель.
Расстройства адаптации включают в себя патологическую реакцию адаптации на идентифицируемый психосоциальный стрессор, но охватывают более широкий круг менее экстремальных переживаний (таких, как ненасильственная смерть родственника) и могут повлечь за собой лишь некоторые из симптомов, фиксируемых при ПТСР (напр., симптомы возбуждения, потери чувствительности или избегания). При адаптационных расстройствах менее распространено интенсивное перепроживание стресс-фактора.
При ОКР повторяющиеся навязчивые мысли переживаются пациентами как неуместные и не связываются ими с какой-либо конкретной травмой.
Флэшбеки при ПТСР необходимо отличать от расстройств восприятия при психотических расстройствах (шизофрения, аффективные расстройства с психотическими чертами, бредовые расстройства, делирий, другие симптоматические психозы, расстройства, связанные с употреблением ПАВ), которым соответствуют специфические для этих расстройств диагностические критерии.
Коморбидность
Коморбидность ПТСР очень высока, и психиатры всегда должны проявлять бдительность в отношении наличия других психических расстройств.
Недавнее эпидемиологическое исследование показало, что примерно 80% пациентов с ПТСР соответствуют критериям, по меньшей мере, для одного другого психиатрического диагноза. Депрессия, по-видимому, является обычным коморбидным расстройством, обнаруживаемым при коморбидности с ПТСР (большая депрессия — у 48—49%). Другими наиболее частыми расстройствами, возникающими одновременно с ПТСР, являются тревожные расстройства (у более 1/3) и злоупотребления ПАВ (у 1/3 женщин и половины мужчин с ПТСР).
В последние годы публикуется все больше исследований, доказывающих связь генеза шизофрении с ПТСР через запускаемую стрессом эпигенетическую экспрессию генов шизофрении, имеются и экстремальные мнения о том, что шизофрения и есть ПТСР.
Эпидемиология
Обычно считается, что ПТСР связано с мегасобытиями, такими как 9/11, цунами, война и т. д. Однако основными причинами ПТСР являются повседневные гражданские события, такие как автомобильные аварии, несчастные случаи на производстве, насилие вооруженное ограбление, посттравматический стресс может возникнуть и после контакта с серьезным заболеванием (например, с инфарктом миокарда, раком, угрозой заражения COVID-19). Фактически, около половины населения в течение жизни могут подвергнуться травматическому событию, и от 10% до 20% лиц, подвергшихся тяжелой травме, разовьют ПТСР. Соответственно, распространенность ПТСР среди населения в целом будет колебаться от 3% до 6%, хотя эпидемиологические данные по ПТСР варьируют в зависимости от страны. На распространенность также влияет ряд факторов, таких как пол, профессия, социальная поддержка, тип травмы и тяжесть. Соотношение женщин и мужчин с ПТСР — 2:1. После попытки насилия вероятность ПТСР — у женщин — 36,6%, у мужчин — 6%. 32% полицейских, 36% пожарных перенесли острое ПТСР и 5—9% имели признаки хронического ПТСР.
Среди военнослужащих риск наиболее значителен и распространенность ПТСР среди ветеранов войн, по оценкам разных исследователей, составляет до 54%.
Распространенность ПТСР в связи с медицинским стрессом: ожоги — 35,3%, лимфомы — 32%, онкогематология — 17%, карцинома молочной железы — 14%, выкидыш — 7%.
Бесплатный фрагмент закончился.
Купите книгу, чтобы продолжить чтение.
