
Список сокращений
AAPB — Американская Ассоциация Прикладной Психофизиологии и Биологической Обратной Связи
АД — артериальное давление
АЗС — анодзамыкательное сокращение
АКШ — аорто-коронарное шунтирование
АМ — антропософская медицина
АМА — афферентная моторная афазия
АОТП — аутологичная обогащенная тромбоцитарная плазма
АПУ — амбулаторно-поликлиническое учреждение
АТ — аутогенная тренировка
БАГОТ — большая аутогемотерапия с озонокислородной смесью
БАТ — биологически активная точка
БАП — баллонная ангиопластика
БОС — биологическая обратная связь
БП — болезнь Паркинсона
БТА — ботулинический токсин тип А
ВЛОК — внутривенное лазерное освечивание крови
ВОЗ — Всемирная организация здравоохранения
ВП — вызванный потенциал
ВТМ — вариант тормозного метода
ВТМП — высокотехнологичная медицинская помощь
ГББ — глобальное бремя болезней
ГБУЗ — городское бюджетное учреждение здравоохранения
ГССМП — городская станция скорой медицинской помощи
ДА — динамическая афазия
ДАД — диастолическое артериальное давление
ДМВ — дециметровые волны
ДМТ –дефицит массы тела
ДРД — диафрагмально-релаксационное дыхание
ДРЕ — действительный расход энергии
ДЦП — детский церебральный паралич
ЖЕЛ — жизненная емкость легких
ИБС — ишемическая болезнь сердца
ИЛП — искусственное лечебное питание
ИП — исходное положение
КГР — кожно-гальванический рефлекс
КВЧ — крайне высокая частота
КЗ — комитет здравоохранения
КЗС — катодзамыкательное сокращение
КМТ — краниальная мануальная терапия
КТ — компьютерная томография
ЛПУ — лечебно-профилактическое учреждение
ЛФК — лечебная физкультура
МАГОТ — малая аутогемотерапия с озонокислородной смесью
МВЛ — максимальная вентиляция легких
МДБ — междисциплинарная бригада
МКБ — международная классификация болезней
МКФ — международная классификация функционирования
МН — макронутриенты
МОД — минутный объем дыхания
МР — медицинская реабилитация
МРТ — магнитно-резонансная томография
МФЛА — Международная федерация легкой атлетики
МЭС — медико-экономический стандарт
НЗГ — назогастральный зонд
НИЛИ — низкоинтенсивное лазерное излучение
НПВС — нестероидные противовоспалительные средства
ОАМ — общий анализ мочи
ОВЛ — отделение восстановительного лечения
ОВМ — отделение восстановительной медицины
ОИМ — острый инфаркт миокарда
ОМР — отделение медицинской реабилитации
ОМС — обязательное медицинское страхование
ОНМК — острое нарушение мозгового кровообращения
ОО — общий обмен
ООЛ — остаточный объем легких
ОС — обратная связь
ПБЧПП — порог болевой чувствительности при покалывании
ПВЧ — порог вибрационной чувствительности
ПМР — пассивная мышечная релаксация
ППР — пограничные психические расстройства
ПРП — полная реакция перерождения
ПСМТ — позвоночно-спинномозговая травма
ПУВ — полная утрата возбудимости
РС — рассеянный склероз
РЭГ — реоэнцефалография
СА — сенсорная афазия
САД — систолическое артериальное давление
СМТ — синусоидальные модулированные токи
СОП — стандартные операции и процедуры
СКУ — санаторно-курортные учреждения
СУД — система управления движением
ТДТ — танцевально-двигательная терапия
ТМС — транскраниальная магнитная стимуляция
ТСР — технические средства реабилитации
ТФ — терминальный фактор
УВ — ударная волна
УВТ — ударно-волновая терапия
УВЧ — ультравысокочастотная
УЗИ — ультразвуковое исследование
ФЖЕЛ — форсированная жизненная емкость легких
ФК — функциональный класс
ФОЕ — функциональная остаточная емкость
ФА — фактор активности
ФП — фактор повреждения
ХОБЛ — хроническая болезнь легких
ХПН — хроническое поражение почек
ЧД — частота дыхания
ЧМН — черепно-мозговые нервы
ЧМТ — черепно-мозговая травма
ЧРП — частичная реакция перерождения
ЧСС — частота сердечных сокращений
ШНСС — шкала нейропатического симптоматического счета
ЦНС — центральная нервная система
ЭКГ — электрокардиография
ЭМА — эфферентная моторная афазия
ЭНМГ — электронейромиография
ЭП — энтеральное питание
ЭЭГ — электроэнцефалография
Об авторе

Яковлев Алексей Александрович
Заведующий неврологическим отделением №2 клиники НИИ неврологии ФГБОУ ВО «ПСПбГМУ им. И. П. Павлова» МЗ РФ. Врач-невролог, врач-рефлексотерапевт, врач лечебной физкультуры и спортивной медицины, кандидат медицинских наук. Ассистент кафедры неврологии и мануальной медицины ФГБОУ ВО «ПСПбГМУ им. И. П. Павлова» МЗ РФ. Ассистент кафедры лечебной физкультуры и спортивной медицины ФГБОУ ВО «СЗГМУ им. И. И. Мечникова» МЗ РФ. Член Региональной общественной организации «Врачи Санкт-Петербурга», «Ассоциации неврологов Санкт-Петербурга», общероссийской общественной организации «Союз реабилитологов России». Автор более чем 75 научных публикаций по вопросам диагностики, лечения и реабилитации при различных неврологических заболеваниях. Высшее образование: ГБОУ ВПО «Санкт-Петербургская государственная медицинская академия им. И. И. Мечникова» МЗ РФ, врач, специальность «Лечебное дело» (2007), Санкт-Петербургский Инженерно-экономический университет, экономист-менеджер, специальность «Экономика и управление на предприятии здравоохранения», специализация — правовое регулирование хозяйственной деятельности (2011). В 2015 г. защитил кандидатскую диссертацию на тему: «Полинейропатия у пациентов с парапротеинемическими гемобластозами».
От автора
Методическое пособие посвящено вопросам, связанным с организационными особенностями нейрореабилитационной помощи на этапах оказания медицинской реабилитации и содержит изложение общих принципов оказания нейрореабилитационной помощи, показаний и противопоказаний к осуществлению нейрореабилитации при различных заболеваниях центральной и периферической нервной системы. Также в методическом пособии приведены организационные и структурные компоненты осуществления медицинской реабилитации на различных этапах, с позиций междисциплинарности освещены вопросы оценки реабилитационного потенциала, комплексного применения средств и методов немедикаментозного лечения, а также подробно изложены вопросы современного нормативно-правового регулирования в сфере оказания медицинской помощи по профилю «медицинская реабилитация» и в сфере стандартизации медицинских услуг. Отдельные главы посвящены вопросам организации комплексной нейрореабилитационной помощи при поражении центральной и периферической нервной системы, в том числе при острых нарушениях мозгового кровообращения, различных видах полинейропатий, невропатии лицевого нерва. Кроме того, в пособии содержатся материалы посвященные вопросам организации сестринского ухода в рамках осуществления реабилитационной помощи, подробно описаны алгоритмы и комплексы применения методов лечебной физкультуры, частных реабилитационных технологий. Представленные в издании данные опираются на позиции доказательной медицины, официально утвержденные, в том числе нормативно-правовыми документами протоколы, алгоритмы, стандарты ведения пациентов, а также собственные наблюдения и разработки.
Данное методическое пособие предназначено для широкого круга специалистов, участвующих в построении междисциплинарного взаимодействия при оказании помощи по медицинской реабилитации пациентам с неврологическими заболеваниями, в том числе организаторам здравоохранения, руководителям медицинских лечебно-профилактических учреждений, специалистам неврологам, реаниматологам, врачам лечебной физкультуры и спортивной медицины, врачам-физиотерапевтам, инструкторам-методистам лечебной физкультуры и инструкторам лечебной физкультуры со средним медицинским образованием, медицинским психологам, логопедам, среднему и младшему медицинскому персоналу, а также студентам клинических специальностей.
ВВЕДЕНИЕ В МЕДИЦИНСКУЮ РЕАБИЛИТАЦИЮ
Вопросы терминологии и общие принципы
Реабилитация (фр. rehabilitation от лат. re вновь + habilis удобный, приспособленный) в медицине трактуется как комплексное применение медицинских, психологических, педагогических, профессиональных и юридических мер с целью восстановления здоровья граждан с ограниченными физическими и психическими возможностями в результате перенесенных заболеваний и/или травм. Медицинская реабилитация — это прежде всего комплексный процесс, который использует комбинирование различных методов и технологий лечения, как медикаментозных, так и немедикаментозных. Однако для более целостного понимания медицинской реабилитации как лечебно-диагностического процесса важно иметь представление о принципах, на которых строится восстановительное лечение, — сроках его проведения, направленности, последовательности, преемственности.
Более полно понятие медицинской реабилитации раскрыто в статье 40 Федерального закона Российской Федерации от 21 ноября 2011 г. №323-ФЗ «Об основах охраны здоровья граждан в Российской Федерации»: «Медицинская реабилитация — это комплекс мероприятий медицинского и психологического характера, направленных на полное или частичное восстановление нарушенных и (или) компенсацию утраченных функций пораженного органа либо системы организма, поддержание функций организма в процессе завершения остро развившегося патологического процесса или обострения хронического патологического процесса в организме, а также на предупреждение, раннюю диагностику и коррекцию возможных нарушений функций поврежденных органов либо систем организма, предупреждение и снижение степени возможной инвалидности, улучшение качества жизни, сохранение работоспособности пациента и его социальную интеграцию в общество».
Актуальность развития направлений медицинской реабилитации обусловлена социально-экономическим и моральным ущербом, наносимым обществу за счет инвалидизации населения. Кроме того, в настоящее время общепризнанным и очевидным является преимущество применения немедикаментозных технологий, которые позволяют значительно сократить сроки выздоровления больных, предотвратить развитие осложнений, а следовательно, уменьшить инвалидизацию после заболеваний, травм и/или после применения высокотехнологичных методов помощи (ВТМП), продлить сроки ремиссии хронических заболеваний. В настоящее время экономическая эффективность применения средств медицинской реабилитации в отношении пациентов, перенесших остро развившееся состояние либо обострение хронического процесса и в связи с этим утративших трудоспособность, очевидна.
Коллегия Министерства здравоохранения Российской Федерации 28 сентября 2012 г. в представленной государственной программе «Развитие здравоохранения» признала медицинскую реабилитацию одним из приоритетных направлений в системе развития здравоохранения Российской Федерации в период до 2020 г. Вместе с тем в представленном отчете Коллегии Министерства здравоохранения содержатся данные об экономической эффективности и окупаемости реабилитационной и санаторно-курортной помощи, а именно:
— сокращение дней временной нетрудоспособности в 2,3—3 раза;
— уменьшение потребности в госпитализации в 2,4 раза;
— сокращение расходов на лечение больных в поликлиниках и стационарах в 2,6—3 раза;
— уменьшение выплаты пособий по временной нетрудоспособности в 1,8–2,6 раза;
— снижение ущерба производству в связи с заболеваемостью рабочих и служащих в 2—3 раза.
Актуальность развития системы медицинской реабилитации обусловлена очевидным преимуществом применения немедикаментозных технологий, что позволяет значительно сократить сроки выздоровления больных, предотвратить развитие осложнений и инвалидности, продлить сроки ремиссии хронических заболеваний. Все это в конечном итоге способствует профессиональному долголетию и имеет значительный социальный и экономический эффект.
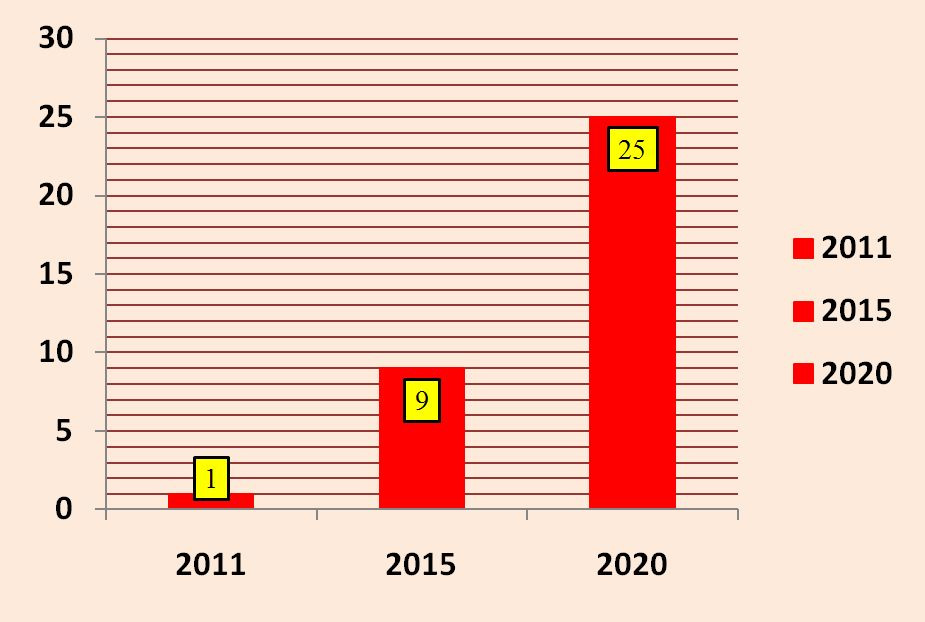
В рамках развития системы медицинской реабилитации в нашей стране в период до 2020 г. первоочередными станут следующие задачи: увеличение охвата пациентов реабилитационной помощью, увеличение охвата пациентов санаторно-курортным лечением, увеличение охвата реабилитационной помощью детей-инвалидов (рис. 1, 2, 3).
МР больных и инвалидов направлена, прежде всего, на увеличение функциональных резервов, коррекцию и компенсацию нарушенных функций, восстановление сниженных трудовых функций, а также вторичную профилактику заболеваний и их осложнений. Современная медицинская реабилитация является сложившейся системой научных знаний и методов, применение которых на практике осуществляется с соблюдением принципов междисциплинарного взаимодействия разных специалистов в учреждениях здравоохранения стационарного, поликлинического и санаторно-курортного типа.
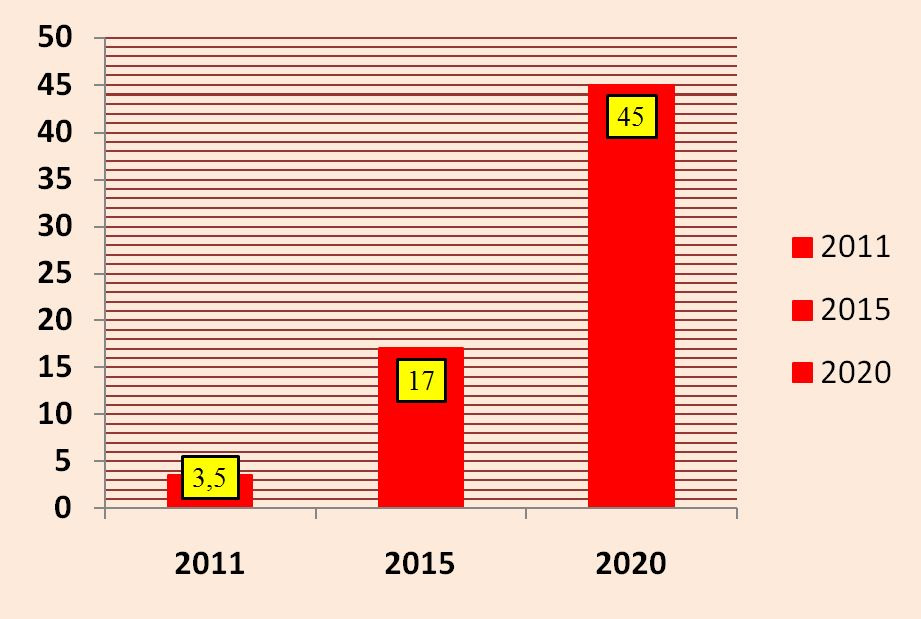
санаторно-курортной медицинской помощью населения РФ, %
Согласно докладам Комитета экспертов ВОЗ, к патологическим состояниям, требующим проведения мероприятий по МР, относятся: нарушения функции –любая потеря или патология психологической, физиологической или анатомической структуры или функции; инвалидность — ограничение или недостаток (вследствие нарушения функции) способности осуществлять деятельность в той форме и объеме, которые принято считать нормальными для человека; физические и другие дефекты — недостаток или дефект данного индивида, возникающий вследствие нарушения функции или инвалидности, которые ограничивают или препятствуют выполнению роли, являющейся нормальной (с учетом возраста, пола и социальных и культурных факторов) для данного индивида.
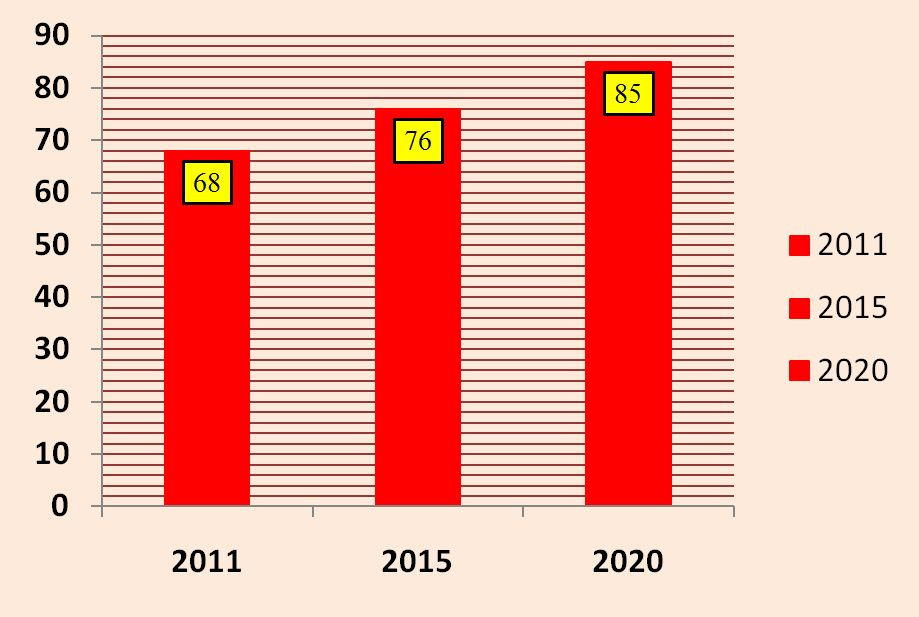
В связи с этим МР включает в себя все меры, направленные на уменьшение воздействия инвалидизирующих факторов и условий, приводящих к физическим и другим дефектам, а также на обеспечение возможности для инвалидов достичь социальной интеграции. Конечной целью мероприятий по МР является возвращение пациента к общественно полезной, активной трудовой деятельности в соответствии с его функциональными возможностями. Оптимальным решением этой проблемы является возвращение к прежней трудовой деятельности в полном ее объеме лицам, прошедшим курс медицинской реабилитации. При невозможности выполнения такой задачи мероприятия по МР должны быть направлены на максимально достижимый при данном заболевании возврат к физической, психической, профессиональной, социальной и экономической полноценности, то есть восстановление у пациента способности к самообслуживанию.
Основополагающими принципами медицинской реабилитации являются:
— этапность в осуществлении мероприятий по медицинской реабилитации;
— раннее начало проведения мероприятий по медицинской реабилитации;
— комплексность использования всех доступных и необходимых реабилитационных методик;
— индивидуальный подход к каждому пациенту с соблюдением принципов персонификации программы реабилитации;
— междисциплинарное взаимодействие на всех этапах медицинской реабилитации;
— непрерывность процесса и соблюдение преемственности на протяжении всех этапов медицинской реабилитации;
— использование методов объективизации, контроля безопасности и адекватности нагрузок и эффективности медицинской реабилитации.
Возможности медицинской реабилитации в отношении повышения качества и продолжительности жизни человека весьма обширны, а ее социально-экономическое значение с каждым годом становиться все более и более очевидным. Одним из показателей, весьма наглядно и объективно отражающим значение медицинской реабилитации в системе современного здравоохранения, является глобальное бремя болезней (ГББ). ВОЗ измеряет ГББ в количестве лет жизни, утраченных в результате инвалидности (психическое и/или физическое страдание, обусловленные болезнью) — Disability Adjusted Life Year (DALY). Этот временной показатель сочетает годы жизни, утраченные из-за преждевременной смертности, и годы жизни, утраченные в связи с состоянием здоровья, не отвечающие критериям полного здоровья. В России по индексу DALY смерть от ИБС забирает 38 лет жизни на 1 тыс. человек, инсульт –27 лет на 1 тыс. человек, депрессивные расстройства –11 лет на 1 тыс. человек. Показатель общего бремени болезней в России составляет около 210 лет на 1 тыс. человек. В странах с развитой системой медицинской реабилитации, где возможности реабилитационных технологий широко используются в клинической практике совершенно, иная статистика. В Германии по индексу DALY смерть от ИБС забирает 4 года жизни на 1 тыс. человек, инсульт — 4 года жизни на 1 тыс. человек, депрессивные расстройства — 7 лет на 1 тыс. человек. Показатель общего бремени болезней в Германии и Франции варьирует от 100 до 137 лет.
В настоящее время в Санкт-Петербурге сохраняется очень высокая потребность в МР пациентов, пролеченных по поводу острого состояния, травмы или получивших ВМП. В среднем потребность в МР составляет 42% от числа всех пролеченных (по отдельным нозологиям этот показатель может достигать 90%). Своевременное применение немедикаментозных технологий медицинской реабилитации значительно сокращает сроки выздоровления больных, предотвращает развитие осложнений и инвалидности, увеличивает сроки ремиссии хронических заболеваний. Все это в конечном итоге способствует профессиональному долголетию и имеет значительный социальный и экономический эффект, позволяя увеличить доступность и качество медицинской помощи, повысить качество жизни пациентов, имеющих заболевания с высокой степенью инвалидизации, а также сократить убытки от заболеваемости за счет:
— уменьшения общего числа обострений заболевания у лиц, получивших полноценный курс медицинской реабилитации;
— сокращения числа дней временной нетрудоспособности в течение года и после реабилитации;
— уменьшения количества инвалидизированных пациентов, а следовательно, и уменьшения затрат на лечение;
— уменьшения экономических потерь от недопроизводства национального дохода.
Медицинская реабилитация, как уже отмечалось, является одним из приоритетных направлений программы развития здравоохранения в РФ. Федеральные программы развития здравоохранения, как и программы в регионах, содержат серьезные планы мероприятий по развитию системы медицинской реабилитации в нашей стране. Социально-экономический эффект этих мероприятий очевиден, однако достичь планируемых целевых значений программы возможно только при условии грамотной реализации заявленных мероприятий, четкого понимания проблемы, логичной и рациональной организации медицинской реабилитации, как целой системы взаимозависимых и взаимодополняемых лечебно-диагностических и реабилитационных процессов, будь то система медицинской реабилитации в масштабах страны или отдельного мегаполиса.
История развития классической гимнастики и нейрореабилитации
Реабилитационные технологии — это совокупность высокотехнологичных, научно-прикладных, лечебно-диагностических, адаптивных, педагогических методов, процессов и материалов, используемых в медицинской реабилитации, их научное описание, способы технического производства, проектирования, моделирования, а также комплекс организационных мер, операций и приемов, направленных на изготовление, разработку, внедрение в практическую деятельность, эксплуатацию уникальных инновационных реабилитационных программ, предполагающие оптимальные затраты, соответствующие уровню развития науки, техники и общества в целом, используемые для сохранения и расширения сферы жизнедеятельности людей, повышения эффективности и персонификации лечебно-восстановительных и репаративных процессов, коррекцию функционального дефицита людей с ограниченными возможностями, максимально возможное повышение качества жизни и сохранение полноценного уровня повседневной активности индивидуума.
История развития нейрореабилитации, как самостоятельного направления в структуре медицинской реабилитации и системе восстановительной медицины насчитывает не одно столетие. В последние годы в Российской Федерации, как и во всем мире к медицинской реабилитации приковано особое внимание. На сегодняшний день медицинская реабилитация является не только одним из приоритетных направлений развития системы здравоохранения в нашей стране, но и дисциплиной развитие которой происходит стремительно с привлечением новых инновационных технологий и достижений научно-технического прогресса. Многие технологии и методики нейрореабилитации разработанные еще столетия назад и в настоящее время применяются в клинической практике в виде модернизированных реабилитационных программ, усовершенствование которых произошло с учетом появления новых средств и возможностей реабилитационной медицины, таких как компьютерные технологии, роботизированные аппараты, технологии виртуальной реальности, биологическая обратная связь, мозг-машинные интерфейсы и многие другие.
Возвращаясь к вопросу об истории развития реабилитационных технологий следует упомянуть, что основателем научного подхода к тренировке считается атлет и философ Иккос из Тарента. Ему приписывается введение строгого режима питания для атлетов и подробно разработанного четырехдневного цикла тренировок. А знаменитый римский врач Клавдий Гален сформулировал три основных принципа тренировки: постоянность, посильность и постепенное увеличение нагрузки. Античная история содержит мало сведений о том, как именно тренировались спортсмены в древности. Известно, что было много упражнений на выносливость и тренировок с тяжестями. Афиняне имели возможность в любое время продемонстрировать свою силу — на площади древних Афин для этой цели постоянно находилось железное ядро. Изобретение «протоштанги» и гантелей также принадлежит грекам — они ввели в употребление каменные и металлические ядра, соединенные ручками, такие снаряды назывались гальтересами.
После превращения христианства в государственную религию Римской империи античная физическая культура пришла в упадок и уже в 394 году, при императоре Феодосии, последовал отказ от Олимпийских игр и олимпийского летосчисления. Только с Ренессансом стал возрождаться культ здорового тела.
Развитие технологий реабилитации напрямую связано с развитием аппаратных методик лечения. Одним из первых реабилитационных тренажеров разработанных человеком был аппарат, который назвали «Gymnasticon». Разработка данного аппарата во многом связана с развитием научного направления ортопедии. Термин «Ортопедия» впервые ввел профессор Парижского университета французский физиолог Николя Андри (1658—1742) в 1741 году. Свои наблюдения за детьми с различными деформациями тела он изложил в двухтомном руководстве «Ортопедия или искусство предупреждать и исправлять деформации тела у детей средствами, доступными отцам, матерям и всем тем лицам, которым приходится воспитывать детей».
Используя труды Николя Андри в Френсис Лаундс (Francis Lowndes) изобрел первый спортивный тренажер — «гимнастикон» (рис. 4). Прототип современного велотренажера позволял приводить маховики в движение при помощи рук. Его рекомендовали для лечения подагры, частичного паралича, ревматизма и слабости. После изобретения «Gymnasticon» специалистами была разработана целая система физических тренировок при помощи силовой техники. А еще через пару лет тренажеры можно было приобрести более чем в 140 странах, однако они достаточно дорого стоили.

Одним из первых в деле внедрения тренажеров в массы был немецкий «отец гимнастики» Фридрих Людвиг Ян. В середине XIX века он открыл множество гимнастических залов по всей Германии. В них были установлены и простейшие снаряды для тренировок — кони из дерева, балансиры и брусья. Уже позже, в XIX веке, Ханрих Клингерт снова «изобрел велосипед» уже другой конструкции. Он был похож на стул, к которому прикреплялась доска с рукояткой-перекладиной сверху и педали — снизу.
Пассажиры первого класса «Титаника», который отбыл в первое и последнее плавание в апреле 1912 года, имели доступ в тренажерный зал. «Gymnasium» на корабле был оснащен гребными тренажерами, стационарными велосипедами, а так же аппаратами для имитирования езды на лошади и даже верблюде (рис. 5). Доступ в спортивный зал для женщин и мужчин был раздельным — с 9:00 до полудня и с 14:00 до 18:00 соответственно.

Одним из основоположников нейрореабилитации является выпускник Уппсальского университета Густав Цандер (рис. 6). Йонас Густав Вильгельм Цандер родился 29 марта 1835 года в Стокгольме. С 1855 по 1860 год он обучался в Уппсальском университете, и процесс получения медицинского образования начинал применять на практике медико-механическую гимнастику. По окончании обучения в университете Густав Цандер открыл в 1865 году в Стокгольме первый институт врачебной гимнастики.
В лечебной практике Густав Цандер применял разработанный им метод основанный на применении механических аппаратов спроектированных специально для тренировки мускулатуры различных частей тела. Во многом аппараты Густава Цандера являются прототипом современных силовых тренажеров.

При создании механотерапевтических систем Цандер полагался на основы учения П. Х. Линга, утверждавшего, что систематическая тренировка мышечного аппарата способна устранять многие явления заболеваний в человеческом теле. Метод Густава Цандера и его механотерапевтические аппараты были во многом революционны для того времени, они сочетали в себе не только возможность активно-пассивной гимнастики, но и возможности диагностической оценки (рис. 12). К примеру, сила сопротивления, преодолеваемого при упражнении, определялась при помощи специального счетчика, таким образом, производилась динамометрия различных групп мышц, что создавало возможность оценки мышечной силы в динамике, для контроля эффективности занятий на протяжении всего курса лечения.
Особого внимания заслуживают аппараты Густава Цандера для пассивной механотерапии. Они позволяли давать механическую нагрузку на различные группы мышц путем трясения, валяния, толчков, «проглаживания» и вибрационного движения особых приборов. Густав Цандер первым начал применять аппараты для вытяжения позвоночника, и коррекции позвоночника. Разработанные им системы позволяли не только проводить лечебно-модулирующие процедуры, но и математически точно изображать графически искривление позвоночника. Особое внимание Густав Цандер уделял значению кинезиотерапии в отношении детей и пожилых пациентов. В первом случае гимнастика имела ключевое значение в процессе формирования опорно-двигательного аппарата по мере роста организма и изменения антропометрических параметров тела, во втором случае позволяла укреплять и поддерживать организм, который в силу каких-либо хронических заболеваний или физических недостатков не был готов к обыкновенной гимнастике.
В Швеции физическая гимнастика по методу Цандера применялась не только в отношении пациентов с неврологической патологией, но и пациентов с заболеваниями опорно-двигательного аппарата и сердечно-сосудистой системы. В период работы с 1865 по 1898 год первый институт врачебной гимнастики в Стокгольме обслужил более двадцати тысяч пациентов (14332 мужчин и 5938 женщин), что в среднем составляет около 596 пациентов в год.
Со времени своего изобретения аппараты Густава Цандера активно применялись по всему миру. Механические аппараты Цандера быстро получили широкое распространение на курортах Европы и Америки. Цандеровская механотерапия была основным методом реабилитации в ортопедическом центре немецкого курорта Аахен, «Инвалидном доме им. Александра II» в Санкт-Петербурге, в Московском механо-гимнастическом институте на Петровке. «Считая полезным похудеть», гимнастикой на цандеровских машинах по рекомендации курортного врача занимался военный министр, профессор Николаевской академии Генерального штаба А. Ф. Редигер. «Была ли от нее какая-либо польза, я сказать не берусь — писал А. Ф. Редигер в своих мемуарах об отдыхе во Франценсбаде, — похудел я в это лето несколько более, чем обыкновенно в течение лета и бытность на водах».
В России в начале XX века были открыты Цандеровские институты в Петербурге, Москве, Киеве, Одессе, Евпатории, Харькове, Риге. В России первая лечебница, работавшая по методу Цандера и на его аппаратах, была устроена в Петербурге врачом С. Я. Эйнгорном в 1889 году. Затем они были открыты в Москве, Киеве, Одессе, Евпатории, Харькове, Ессентуках, Риге.

В 1902 году Цандеровском институте механотерапии в Ессентуках был установлен комплекс из 64 аппаратов (рис. 7, 8). В начале XX века Ессентукский курорт работал как сезонный — с мая по сентябрь. По окончании сезона работников Цандеровского института увозили в Петербург, где у владельца, С. Я. Эйнгорна, был такой же институт.
С первого дня открытия института в качестве мальчика при аппаратах работал Евдоким Моисеевич Жерноклеев. В гражданскую войну аппараты были вывезены в Пятигорск. Возвращать их послали Жерноклеева, к тому моменту уже именовавшегося механиком-инструктором при институте. Как он деликатно сформулировал в воспоминаниях, «чтобы забрать аппараты, пришлось применить силу». Однако все кончилось благополучно: аппараты были установлены на свои привычные места, отрегулированы и в 1920 г. пациенты вновь заполнили аппаратный зал в Ессентуках.

Во время Второй мировой войны у группы немецкой армии на Северном Кавказе был приказ вывезти уникальные аппараты в Германию. Когда немецкие войска вошли в Ессентуки, Жерноклеев разобрал аппараты и побросал все детали в кучу, щедро присыпав ее мусором. Если бы он погиб, то аппараты сгинули бы все и полностью: механик был единственным, кто мог собрать их обратно. Ненужная груда металлолома осталась лежать на месте, а после освобождения Ессентуков Жерноклеев привел все машины в образцовый порядок. Всего Густав Цандер создал около 70 различных тренажеров. Некоторые из них сохранены в музее курорта Хот-Спрингс, Арканзас; 36 выставлены в музее техники в Стокгольме.
Многие Институты механотерапии в Америке и Европе после первой мировой войны и после смерти их создателя (в 1920) были закрыты. В настоящее время единственными лечебными учреждениями, где применяются аппараты Цандера являются отделение Механотерапии в г. Ессентуки и кабинет «Механотерапии» одесского клинического санатория «Лермонтовский».
В лечебном учреждении в г. Ессентуки продолжает использоваться более 50 аппаратов, в Одессе — 20 различных аппаратов. Кроме того, в первой половине XX века инженером-техником Е. М. Жерноклеевым по аналогии с аппаратами Цандера были разработаны тренажёры собственной конструкции, которые также используются в Ессентуках.
Многие идеи предложенные Густавом Цандером при разработке и конструировании своих механотерапевтических аппаратов находят свое продолжение в современных высокотехнологичных образцах реабилитационного оборудования. Например, принесший в свое время широкую известность Густаву Цандеру аппарат «Лошадка» (рис. 10), воспроизводивший паттерны движений седока находящегося в седле лошади и по сути представляющий собой аппарат для иппотерапии в настоящее время стал неким прототипом для современного оборудования, в том числе роботизированного. К примеру, современный роботизированный комплекс «Hirob» представляет собой не имеющий аналогов реабилитационный робот, созданный на основе трехмерного анализа движений лошади (рис. 9). «Hirob» обладает встроенными паттернами движений наездника, в точности повторяет движения лошади и позволяет проводить автоматизированную нейрореабилитацию на основе иппотерапии.
Еще одним аппаратом сконструированным Густавом Цандером является аппарат с нестабильной опорой для работы с пациентами с патологией пояснично-крестцового отдела позвоночника. Современные реабилитационные аппараты с успехом воплощают идею, предложенную в свое время Цандером (рис. 11).
Активное внедрение в клиническую практику оздоровительных технологий, гимнастики и реабилитации, послужило определенным толчком к разработке все новых и новых идей по всему миру, которые со временем стали классикой реабилитологии. Так, например, шведская стенка появилась ближе к середине XIX века благодаря исследованиям шведского терапевта Пера Хенрика Линга в Центральном гимнастическом институте Стокгольма.

В 1792 году Пер Хенрик закончил гимназию в Векшё. С 1793 года изучал богословие в университете Лунда. Получил учёную степень в 1797 году в университете в Уппсале. Затем уехал за границу на несколько лет, сначала в Копенгаген, где он преподавал современные языки, а затем в Германию, Францию и Англию. Материальные трудности во время путешествия подорвали его здоровье, он страдал от ревматизма, но приобрёл значительное знание гимнастики и фехтования. В 1804 году он вернулся в Швецию и зарекомендовал себя как преподаватель данных дисциплин в Лунде, был назначен в 1805 году преподавателем фехтования в университете. Он обнаружил, что его ежедневные упражнения полностью восстановили его телесное здоровье, поэтому он стал думать над тем, как применить данный опыт на благо других. Он присутствовал на занятиях по анатомии и физиологии и прошёл всю учебную программу для подготовки врача, затем разработал собственную систему гимнастики, разделённую на четыре ветви: педагогическую, медицинскую, военную и эстетическую.

После нескольких попыток заинтересовать правительство Швеции Линг, наконец, в 1813 году вступил с ним в сотрудничество, и Королевский Центральный институт гимнастики, предназначенный для подготовки преподавателей по данной дисциплине, был открыт в Стокгольме; его принципалом стал сам Линг.
Многие врачи относились к деятельности Линга его учеников с большим скепсисом, однако тот факт, что в 1831 году Линг был избран членом Шведского медицинского общества, показывает, что, по крайней мере, в его родной стране его методы были признаны профессиональными. Последователями его учения стали Ларс Габриэл Брантинг (1799—1881), сменивший Линга на посту директора института, Карл Август Георгий, который стал субдиректором института, его сын, Яльмар Линг (1820—1886). Вместе с майором Туре Брандтом, который с 1861 года специализировался на лечении женщин (гинекологическая гимнастика), они считаются пионерами шведской лечебной гимнастики.
Еще один классический атрибут современных залов лечебной физкультуры и фитнесс-клубов — беговая дорожка, родилась в 1952 году в Вашингтонском университете. Доктора Роберт Брюс и Уэйн Квинтон поначалу использовали этот аппарат для диагностики сердечных заболеваний. Но очень скоро выяснилось, что он еще и прекрасно тренирует сердечно-сосудистую систему.
Степпер, впервые появился на выставке Национальной Ассоциации спортивных товаров в Оклахоме в 1983 году — его представили Лэнни Поттс и ее партнер Джим Уокер. Тренажер представлял собой лестницу, вращающуюся с заданной скоростью. Эллиптический тренажер в 1995 году изобрел американский инженер Дэрил Прекор. Дочь Дэрила Прекора получила травму пятки, и ей была необходима особая реабилитация, предполагавшая имитацию нормального движения стопы, но без нагрузки на суставы, идеальную траекторию движения создавал именно эллиптический тренажер.
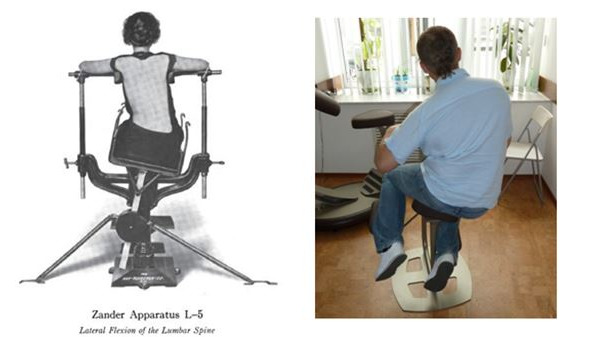
реабилитационный тренажер «Mobidos»
Виброплатформы, как реабилитационный тренажер пришел в спортивно-оздоровительную индустрию из космонавтики — в 70-х годах вибротренинг стал активно использоваться для восстановления и реабилитации космонавтов после полетов. Тренажер способен единовременно активизировать все 100% мышечной массы организма. Вертикальные звуковые вибрации заставляют мышцы рефлекторно очень быстро сокращаться и расслабляться. Всего 10 минут занятия на виброплатформе способны заменить полноценную тренировку.
Первым производителем современных силовых тренажеров считается американец Артур Джонс (Arthur Jones), основатель компании «Nautilus». В начале 1970-х годов он представил машину «Blue Monster», позволявшую выполнять на ней базовые упражнения бодибилдинга. Именно тренажеры компании «Nautilus» (рис. 13) помогли силовым упражнениям стать частью популярной культуры. В своих интервью Артур Джонс упоминает, что узнал о машинах Густава Цандера лишь спустя много лет после того, как придумал свои тренажеры. По словам Джонса, при проектировании тренажеров он ставил главной задачей упрощение и оптимизацию силовых тренировок.
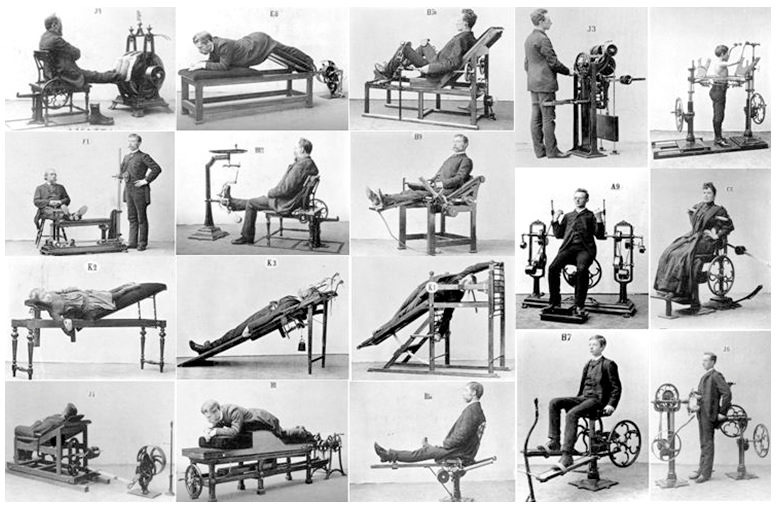
Представленная компанией «Nautilus» система блоков действительно позволяла держать мышцу в напряжении на протяжении всей амплитуды движения, что было революционным. Кроме этого, компания изобрела тренажер для упражнения «пуловер», расширяющий грудную клетку.
Джозеф Эдвин Уайдер является человеком, адаптировавшим тренажеры для домашнего использования. Основанная им компания «Weider» широко рекламировала подобные машины через собственные журналы о фитнесе и бодибилдинге.
Возвращаясь к вопросу о терминологии следует пояснить, что официально понятие «реабилитация» было впервые введено в 1903 г. Францем Иозефом Раттер фон Бусом в книге «Система общего попечительства над бедными», подразумевая при этом исключительно благотворительную деятельность. В отношении лиц с физическим и функциональным дефектом термин «реабилитация» начал активно употребляться с 1918 г., в свете открытия в Нью-Йорке Института Красного Креста для инвалидов. Дальнейшее развитие медицинской реабилитации и ее становление, как самостоятельной науки происходило после Второй мировой войны в связи с появлением большого числа инвалидов среди лиц, пострадавших в военных действиях. Всемирная организация здравоохранения (ВОЗ) дает следующее определение понятию медицинской реабилитации (МР): это комбинированное и координированное применение социальных, медицинских, педагогических и профессиональных мероприятий с целью подготовки и переподготовки индивидуума для достижения оптимальной его трудоспособности.

На сегодняшний день история развития физической культуры, восстановительной медицины, реабилитационных технологий, велнес-концепции — это, прежде всего целый пласт знаний, широкий арсенал методов и учений, который актуален, применим в практической клинической деятельности и высокоэффективен при работе с пациентами практически любой нозологической группы. Выбор программы реабилитационных или профилактических оздоровительных технологий вопрос персонифицированного и междисциплинарного подхода, используемых на практике в настоящее время.
Новейшая история нейрореабилитологии, как самостоятельной дисциплины построена на внедрении в клиническую деятельность инновационных высокотехнологичных реабилитационных технологий, таких как:
1.Компьютерные технологии с реализацией принципов биологической обратной связи (БОС) и виртуальной реальности;
2. Роботизированные технологии;
3. Мозг-машинные интерфейсы;
4. Технологии бионического протезирования;
5. Технологии 3D печати;
В 1996 г. в г. Ньюкасле (Великобритания) состоялся первый Всемирный конгресс по неврологической реабилитации. В настоящее время эти конгрессы проводятся регулярно каждые три года и позволяют осветить основные вопросы дальнейшего развития системы нейрореабилитации. Одной из важных вех в развитии нейрореабилитационных технологий стало изобретение роботизированных аппаратов. Развитие данного направления связано с именем швейцарского инженера-электронщика и кинезиолога Джери Коломбо (Gery Colombo).
Идея роботизированного комплекса, позволяющего восстанавливать функцию движения у пациентов с повреждениями центральной нервной системы и, как следствие, глубоким неврологическим дефицитом, была реализована Джери Коломбо в роботизированном аппарате «Lokomat» (рис. 14). В настоящее время такие роботизированные системы используют для детей с детским церебральным параличем (ДЦП), пациентов с последствиями острого нарушения мозгового кровообращения (ОНМК), спинального инсульта и иными неврологическими патологиями, при которых присутствует паралич нижних конечностей. Джери Коломбо решил оптимизировать и ускорить восстановительный процесс больных с параличом при помощи специализированного манипулятора, подстраиваемого персонально под больного, управляемого компьютером. Такая идея никому не понравилась. Инженеру с трудом удалось найти денежные средства на исследования. Однако в 1996 г. была основана компания «Hocoma». А в 2001 г. был выпущен первый «Lokomat». В 2005 г. — первый робот для осуществления детской реабилитации. Робот состоит из беговой дорожки, системы роботизированных ортезов, подвесного механизма, предназначенного для снижения массы больного до требуемых значений. При весе в сто килограммов, больной может передвигаться, как будто он весит, к примеру, двадцать килограммов. Благодаря этому можно существенным образом снизить утомляемость и формировать правильный двигательный стереотип. Ортезы, на которых присутствуют двигатели, надевают на нижние конечности, при этом тазобедренные, коленные суставы сохраняют возможность производить движения в пределах физиологических двигательных актов. Углы сгибания-разгибания, скорость передвижения, мощность функционирования поддаются регулировке. В системе присутствуют четыре двигателя. Их возможно независимо друг от друга настраивать (углы сгибания, мощность). Из-за возможности регулировать сгибание-разгибание систему могут использовать больные, имеющие мышечные либо ортопедические контрактуры. Благодаря снижению мощности двигателя увеличивается двигательная нагрузка. Датчики считывают расположение конечностей. Данные поступают к центральному процессору, который управляет ходьбой, анализирует поступающую информацию. После обработки информация выводится на экран монитора (представляются специализированные индикаторы либо графики ходьбы). Занимающийся может сам произвести оценку своей активности, выполнить корректировку, если требуется — на этом построен принцип БОС.
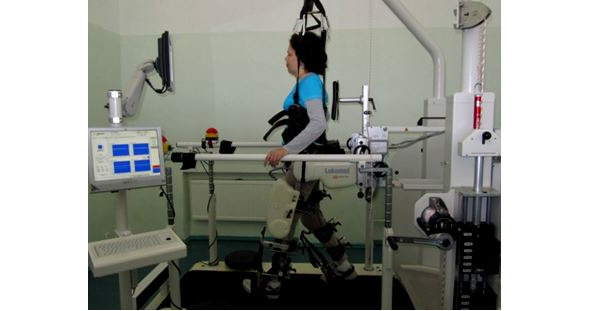
Благодаря занятиям на роботизированной системе увеличивается сила, мышечная выносливость на нижних конечностях, тренируется кардио-респираторная система, разрабатывается контрактура, восстанавливается чувствительность на ногах, улучшается кровообращение и лимфообращение. Целью задействования системы является улучшение двигательной способности больных, имеющих неврологические патологии, нарушения движений, с использованием концепции нейропластичности. В занятиях на «Lokomat» скомбинированы функциональное локомоторное лечение и мотивация, выполнение оценки состояния больного, для чего используются обратная связь, виртуальная реальность. В экспериментальных работах Remple M.S. с соавтр. (2001), Luke L.M., Allred R.P., Jones T.A. (2004) выявлено, что после 400 повторений движений, отмечаются изменения в synapse density в первичной двигательной коре. В тоже время в исследованиях C.E. Lang et al. (2007), показано, что в течение 35-минутного традиционного занятия ЛФК больной в среднем совершает 39 активных, 34 пассивных и 12 целенаправленных движений конечности, которые, однако, не будут абсолютно одинаковы, одноамплитудны, симметричны и в своем функциональном плане максимально приближены к физиологическим. Это создает сложности в эффективности реабилитации пациентов с тяжелым и грубым неврологическим дефицитом, так как такая тренировка оказывается недостаточным стимулом для активизации процессов нейропластичности. Нейропластичность — это совокупность различных процессов ремоделирования синаптических связей, направленных на оптимизацию функционирования нейрональных сетей, и играющая решающую роль в процессах филогенеза и онтогенеза (при установлении новых синаптических связей, возникающих при обучении, а также при поддержании функционирования уже сформированных нейрональных сетей — первичная (естественная) нейропластичность, а также после повреждения структур нервной системы, в ходе восстановления утраченных функций — посттравматическая нейропластичность. В многочисленных экспериментальных и клинических исследованиях показано, что в активизации механизмов нейропластичности ЦНС важную роль играют различные методы медицинской реабилитации. Как видно из данных исследований роботизированная техника создает возможность выполнения гораздо большего количества физиологических эргономичных движений нежили классическая активно-пассивная гимнастика. Более массивное активизирующее воздействие на процессы нейропластичности, в том числе осуществляемое через механизм БОС и стимуляцию сенсорных систем, главный тезис патогенетического обоснования эффективности роботизированных реабилитационных комплексов.
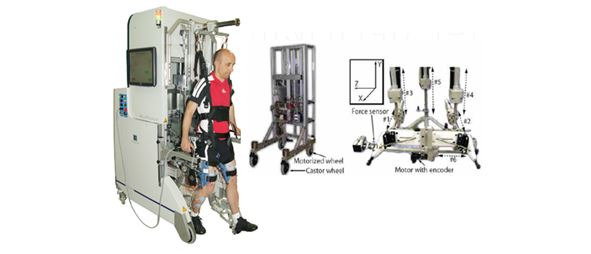
Сегодня направление роботизированных технологий в реабилитации и хирургии превратилось в интенсивно развивающуюся отрасль. Новое поколение роботизированных систем представляет собой уже не только статичные стационарные комплексы, но и динамические мобильные аппараты с возможностью максимально динамичной тренировки в сочетании с электронейромиографической-стимуляцией. Такой системой является к примеру аппарат «Walk trainer» (рис.15).
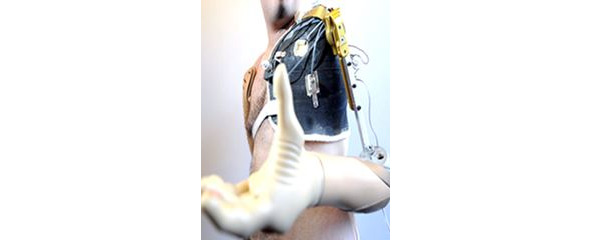
Еще одним инновационным направлением современной нейрореабилитологии является бионическое протезирование. Бионическое протезирование становится процветающей областью науки, являясь примером современнейших высокотехнологичных реабилитационных технологий, связанных с разработкой устройств имитирующих работу «живых органов» — конечностей, слухового, зрительного и иных анализаторов. Проблема протезирования стала особенно острой после драматических событий Первой и Второй Мировой войн, когда большое количество ампутантов, пострадавших в боевых действиях нуждалось в помощи специалистов по протезированию и реабилитации. В наше время данная проблема не теряет своей актуальности. Одним из достижений последних лет в области бионического протезирования можно считать разработку протеза для верхней конечности — кисть «Michelangelo» (рис.16). Искусственная конечность состоит из твердых и мягких элементов, которые играют роль костей, суставов, соединительной ткани и сухожилий. Возможности данного протеза позволяют научиться регулировать скорость движения пальцев и силу сжатия. «Michelangelo» — это миоэлектрический протез, так как управление происходит с помощью импульсов, которые генерируют мышцы пользователя и передаются двумя подкожными электродами. Каждый палец оборудован собственными двигательными осями. Рука имеет 3 автоматических режима и 7 функций, рассчитанных на различные действия. Запястье протеза — это уникальная разработка, которая называется «Axonwrist» и является очень гибким и многофункциональным. В частности, можно согнуть руку, повернуть ее вверх или вниз. В начале запястье имеет овальный элемент, похожий на настоящий человеческий сустав. В него встроили блок управления с емкой батареей, которой хватает на целый день работы. Размеры руки позволяют ее подбирать индивидуального для каждого пациента.
Современные реабилитационные технологии в настоящее время активно внедряются, как в клиническую практику, так и в спортивную деятельность, что особенно востребовано в паралимпийском движении. Активное внедрение в спорте высших достижений современных и инновационных реабилитационных технологий способствует скорейшему восстановлению после травм, использованию на практике уникальных возможностей и скрытых резервов нашего организма. Спорт превращается в соревнование реабилитационных технологий.
Одним из примеров того как реабилитационные технологии позволяют реализовать спортсмену данный ему от природы потенциал может служить спортивная карьера южноафриканского бегуна Оскара Писториуса. Оскар лишился ног в 11 месяцев, однако это не смогло сломить его, он учился в самой обычной школе, затем поступил в университет Претории. Оскар Писториус занимался многими видами спорта: регби, большим теннисом, водным поло и борьбой, но его истинная страсть — бег.
Карбоновые протезы Оскара стали причиной скандала, так как Международная федерация легкой атлетики (МФЛА), ссылаясь на мнение профессора Герт-Петера Брюггемана, заключила, что карбоновые протезы, в силу своих особенностей, дают спортсмену ряд преимуществ. Из-за данного конфликта Оскара долгое время не допускали к соревнованиям, боясь создать опасный прецедент в спортивной индустрии. Оскар Писториус оспорил решение МФЛА в суде, в результате чего суд разрешил ему участвовать на олимпиаде в Пекине. Однако Писториус не смог пройти на них отбор. На Паралимпийских играх в Афинах в 2004 году Писториус получил бронзовую медаль на дистанции в 100 метров и золотую на дистанции в 200 м. На чемпионате мира 2006 года среди лиц с ограниченными возможностями он победил сразу на трёх дистанциях — 100, 200 и 400 м. Но по-настоящему известен Писториус стал, когда начал соревноваться с обычными бегунами.
Оскар Писториус использует для бега углепластиковые протезы, разработанные по специальному заказу исландской фирмой «Össur», названной именем изобретателя протезов Эссюра Кристинссона (исл. Össur Kristinsson), являющегося также ампутантом.
На современном этапе развития реабилитационных технологий медицинская реабилитация, как самостоятельная дисциплина приобретает все более четкие формулировки, патогенетические механизмы обоснования в том числе с позиций доказательной медицины. Так например, в Европе в 2007 г. по поручению Международного общества реабилитационной и физической медицины (ISPRM) ведущими европейскими специалистами в данной области К. Гуттенбрунером, А. Вардом и А. Чемберлен была сформулирована стратегия развития реабилитационной и физической медицины, которая получила название «Белая книга физической и реабилитационной медицины». Она была представлена на конгрессе ISPRM и опубликована в официальном издании ISPRM — Journal of Rehabilitation Medicine.
Сегодня многие положения Европейской хартии и ICF представляют интерес для отечественных врачей лечебной физкультуры и спортивной медицины, физиотерапевтов, рефлексотерапевтов, мануальных терапевтов, психологов и специалистов по профильным патологиям.
Среди разделов «Физической и реабилитационной медицины» (PRM), согласно версии 2008 г.:
1. Основные принципы PRM.
2. Физиология и патофизиология.
3. Клиническая и функциональная оценка в PRM.
4. Лечебные методы в PRM:
— физиотерапия — использование физических факторов и двигательного режима (электролечение, механическая вибрация, БОС, термо- и бальнеотерапия);
— профессиональная терапия, эрготерапия;
— оборудование и технические средства реабилитации (протезирование);
— мануальная (ручная) терапия;
— перевоспитание речи, принципы, оборудование и технология терапии нарушений речи;
— реинтеграция людей с физическими недостатками в общество.
5. Неподвижный пациент (предотвращение и лечение расстройств сердечно-сосудистой, дыхательной, пищеварительной, эндокринной, мочевыделительной, скелетно-мышечной, нейропсихологической систем и кожи).
6. Заболевания опорно-двигательной системы у взрослых в PRM.
7. PRM и спорт.
8. PRM и патология нервной системы.
9. PRM и дыхательная патология.
10. PRM и сердечно-сосудистая патология.
11. PRM в педиатрии.
12. PRM при урологических и сексуальных проблемах.
13. PRM у пожилых лиц.
14. Онкологическая реабилитация.
15. Реинтеграция и обслуживание обездвиженных и пожилых лиц на дому.
Несомненно новой вехой в развитии реабилитационных технологий станет разработка и дальнейшее развитие мозг-машинных интерфейсов. Уже сейчас концепция мозг-машинных интерфейсов реализована на практике. С помощью мозг-машинных интерфейсов пациенты с грубыми двигательными нарушениями могут управлять роботизированными протезами, инвалидной коляской и прочими внешними техническими устройствами, что соответственно способствует эффективности реабилитационного процесса, а также, как бытовой так и профессиональной адаптации.
Кроме того, использование интерфейсов с биологической обратной связью может способствовать правильной реорганизации коры головного мозга при различных вариантах ее повреждения. Согласно данным проведенных исследований, пациенты с неврологическими нарушениями способны овладевать технологией интерфейс мозг-компьютер.
В числе таких практических исследований можно выделить несколько наблюдений получивших широкую известность. В частности в 2012 году парализованная Jan Scheuermann с помощью реализации системы мозг-компьютерного интерфейса смогла с помощью собственного волевого (или мысленного) усилия контролировать роботизированную руку, которой покормила себя шоколадкой. Удалось это благодаря разработанной учеными из University of Pittsburgh School of Medicine (UPSOM) системе.
Также команде исследователей из Университета Питтсбурга удалось передать через роботизированную руку тактильные ощущения от прикосновений пальцами парализованному более 10 лет Натану Коупленду. Как и в случае с парализованной Scheuermann, 28-летнему испытуемому было имплантировано четыре электрода нейрокомпьютерного интерфейса в проекцию двигательной и чувствительной зон коры головного мозга в области функционально отвечающие за осязание пальцев кисти. При каждом прикосновении тактильные датчики, встроенные в соединённую с нейрокомпьютерным интерфейсом роботизированную руку, передавали свои измерения и благодаря имплантам мужчина ощущал прикосновения так, словно он касается предметов собственной рукой. Таким образом, пациент получил возможность чувствовать силу давления, которая возникает при контакте с вещами, однако передача других ощущений, например, температуры, ему не доступна.
В 2017 году были опубликованы данные о наблюдении за пациентом из Огайо Билли Кокеваром, 56-ти лет. Билли Кокевар в возрасте 48 лет, управляя велосипедом получил тяжелую позвоночно-спинномозговую травму в дорожно-транспортном происшествии. Последствия полученной травмы привели к глубокой инвалидизации пациента в связи с развитием тетраплегии. В 2017 году в Кливленде специалистами инженерами-технологами и медицинскими специалистами нейрореабилитологами Case Western Reserve University была реализована система нейрокомпьютерного интерфейса благодаря которой Билли Кокевар смог использовать парализованную руку при приеме пищи. С помощью устройства, обеспечивающего анализ и восприятие биопотенциалов головного мозга и посылающего сигналы в мышцы верхней конечности Кокевар смог осуществлять простые движения рукой практически в полном объеме. Все это время после перенесенной травмы пациент никогда сам не держал ложку и не мог дотронуться до лица. Болу Аджибоай являющийся автором разработки нейрокомпьютерного интерфейса, использованного в данном случае, надеется, что в дальнейшем технология будет усовершенствована и найдёт более широкое применение. Разумеется успех мозг-машинного интерфейса во многом зависит от длительности реабилитационного процесса индивидуальных занятий с пациентом. В случае Билли Кокевара начальный этап реабилитации с процедурами занятий, использующих нейрокомпьютерный интерфейс занял четыре месяца.
Таким образом, на сегодняшний день медицинская реабилитация является одним из наиболее наукоемких и интенсивно развивающихся разделов клинической медицины, в том числе в отношении привлечения инновационных технологий многие из которых приходят в практическую деятельность реабилитолога из сферы спортивной и космической медицины. Немаловажным является тот факт, что арсенал средств, методов и технологий медицинской реабилитации особенно актуален и эффективен на стадии профилактики различных заболеваний и их рецидивов, что говорит об актуальности дальнейшего развития оздоровительных направлений, велнес-технологий с позиций доказательной медицины.
Развитие этапной системы медицинской реабилитации с Санкт-Петербурге с 2004 года
К 2004 г. в Санкт-Петербурге отмечались тенденция роста общей и первичной заболеваемости, а также увеличение количества лиц, поступавших в лечебно-профилактические учреждения (ЛПУ) здравоохранения не только с заболеванием или травмой, но и для получения высокотехнологичной медицинской помощи (рис. 17, 18).
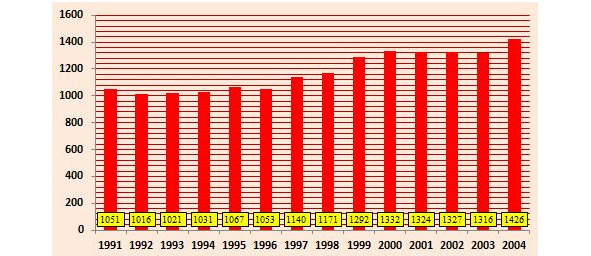
В структуре общей заболеваемости в 2004 г. на первом месте находились болезни системы кровообращения (23%), на втором — болезни органов дыхания (16%), на третьем месте — болезни костно-мышечной системы (9%). На 4,6 млн населения Санкт-Петербурга приходилось 660 тыс. инвалидов. В сложившейся ситуации вопрос целесообразности проведения государственных мер для совершенствования и развития системы медицинской реабилитации был чрезвычайно актуален.
С целью модернизации системы медицинской реабилитации Санкт-Петербурга требовалось выполнение текущего и капитального ремонта кабинетов и помещений реабилитационных служб городских стационаров и амбулаторно-поликлинических учреждений, а также полное переоснащение их оборудованием. Кроме того, отсутствовали:
1) порядки отбора и перевода пациентов на этапы медицинской реабилитации;
2) регламентирующие нормативные документы федерального уровня;
3) стандарты оказания медицинской помощи по восстановительному лечению;
4) методические руководства по оказанию медицинской помощи на этапах МР по основным профилям патологии.
Поэтому в период с 2004 по 2012 г. в Санкт-Петербурге создавалась система этапной медицинской реабилитации, основанной на принципах междисциплинарного взаимодействия и обеспечивающей последовательность и преемственность медицинской реабилитации на каждом этапе оказания медицинской помощи.
С целью решения вышеперечисленных задач Комитетом по здравоохранению было разработано и принято Постановление Правительства Санкт-Петербурга от 22.12.2004 г. №1917 «О концепции модернизации здравоохранения в Санкт-Петербурге на период 2004–2010 г.», в котором акцентировано внимание на развитие медицинской реабилитации. 7 мая 2005 г. была проведена Коллегия Комитета по здравоохранению, посвященная развитию и совершенствованию системы медицинской реабилитации в Санкт-Петербурге.
Одним из ключевых моментов реализации «Программы модернизации здравоохранения РФ на 2011–2012 г.» в Санкт-Петербурге стало создание сети отделений восстановительной медицины амбулаторно-поликлинического звена, позволяющих внедрить условия для осуществления медицинской реабилитации нуждающимся в пределах «шаговой доступности». Так, в 2005 г. отделения восстановительной медицины существовали в 4 межрайонных амбулаторно-поликлинических центрах, к 2011 г. отделения восстановительной медицины открыты и функционируют в 30 поликлиниках Санкт-Петербурга. На основании «Программы модернизации здравоохранения РФ на 2011–2012 г.» отремонтированы и приведены в строгое соответствие с действующими санитарными правилами и нормами все отделения восстановительной медицины в 30 амбулаторно-поликлинических учреждениях. Проведено оснащение данных учреждений стандартизированными комплектами высокотехнологичного медицинского оборудования (в том числе роботизированным медицинским оборудованием, современными линейками оборудования для кардиореабилитации, неврологической, ортопедо-травматологической реабилитации, для проведения медицинской реабилитации больных с заболеваниями органов дыхания) на сумму около 10 млн. рублей для районных поликлинических учреждений и на сумму около 40 млн. рублей для межрайонных центров. Другим приоритетным направлением в организации этапной системы комплексной медицинской реабилитации в Санкт-Петербурге стало последовательное развитие стационарного звена медицинской реабилитации. По ситуации на 2004 г. для взрослого населения Санкт-Петербурга общий коечный фонд отделений медицинской реабилитации был представлен 745 койками в следующих учреждениях:
— СПб ГБУЗ «Городская Николаевская больница» –30 коек;
— СПб ГБУЗ «Городская больница №40» –525 коек;
— СПб ГБУЗ «Городская клиническая больница Святителя Луки» — 55 коек;
— СПб ГБУЗ «Городская больница №38 им. Н. А. Семашко» –135 коек.
К 2011 г. было развернуто 1719 коек медицинской реабилитации (из них подведомственных Комитету по здравоохранению Санкт-Петербурга — 1437, в стационарах федеральных учреждений –222, в стационарах негосударственных и ведомственных учреждений — 60). Все отделения медицинской реабилитации в составе стационаров отремонтированы, приведены в полное соответствие с санитарно-эпидемическими нормами. Проведено их полное переоснащение или дооснащение современным, высокотехнологичным медицинским оборудованием («Armeo», «Lokomat», «Erigo», «Artromot», «Physiomed», «BTL» и др.).
С целью упорядочения поступления больных на этапы медицинской реабилитации в 2010 г. издано распоряжение Комитета по здравоохранению №197-р «Об организации направления и перевода пациентов в отделения восстановительного лечения стационарных, амбулаторно-поликлинических и санаторно-курортных учреждений непосредственно после стационарного лечения острого периода заболевания (операции, травмы)». Распоряжением Комитета по здравоохранению Санкт-Петербурга от 28.08.2011 г. №457 «О внесении дополнения в распоряжение Комитета по здравоохранению от 19 апреля 2010 г. №197-р» добавлен профиль медицинской реабилитации — онконейрореабилитация, четко определены показания и противопоказания, а также рекомендуемые сроки направления на медицинскую реабилитацию.
Так, если по ситуации на 2004 г. продолжительность восстановительного лечения в условиях специализированного реабилитационного стационара составляла 45 дней вне зависимости от профиля патологии, а госпитализация в реабилитационные учреждения осуществлялась только по направлению из амбулаторно-поликлинических учреждений, то в период с 2004 по 2012 г. благодаря утверждению распоряжений Комитета №197-р от 19.04.2010 г. и №457 от 28.08.2011 г., а также разработанным медико-экономическим стандартам отбор пациентов на медицинскую реабилитацию стал проводиться в соответствии с трехэтапной реабилитационной системой, а продолжительность реабилитационного лечения на том или ином этапе стала зависеть от нозологической формы заболевания. В области стандартизации и тарификации медицинской реабилитации в Санкт-Петербурге впервые в Российской Федерации были разработаны, тарифицированы и 1 ноября 2007 г. внедрены 28 стандартов оказания медицинской помощи по 5 профилям патологий в разделе «восстановительное лечение». К настоящему времени разработаны и внедрены медико-экономические стандарты: для амбулаторно-поликлинических учреждений — 34 (временные), для стационарных учреждений — 42 (28 постоянных и 14 временных), для санаторных учреждений — 6, для детской травматологии — 3. Стандартизация медицинской реабилитации позволяет поднять качество оказываемой медицинской помощи на более высокий уровень, соответствующий международным требованиям. Финансовое наполнение тарифов стало напрямую зависеть от эффективности и объема оказания помощи.
Итогом проведенных в Санкт-Петербурге мероприятий по развитию медицинской реабилитации в период с 2004 по 2012 г. стало создание системы трехэтапной медицинской реабилитации с соблюдением принципов междисциплинарного взаимодействия, обеспечением последовательности и преемственности. На первом этапе медицинской реабилитации пациенту, госпитализированному в многопрофильный стационар с заболеванием, травмой или для оказания высокотехнологичной медицинской помощи с первых суток пребывания в условиях стационара при наличии подтверждаемой результатами обследования перспективы восстановления функций (реабилитационного потенциала) и отсутствии противопоказаний к методам медицинской реабилитации проводятся мероприятия согласно программам ранней медицинской реабилитации. На первом этапе медицинской реабилитации важная роль отводится мультидисциплинарной бригаде, ее основными задачами являются: нормализация функции жизненно важных систем (сердечно-сосудистой и дыхательной), профилактика осложнений гиподинамии, лечение положением, упражнения для мелких и средних мышечных групп, профилактика контрактур, подготовка к вертикализации, обучение ходьбе и навыкам самообслуживания, восстановление функций глотания и речи.
Пациенты, нуждающиеся в дальнейшей медицинской реабилитации в условиях стационара, после окончания лечения на профильном специализированном отделении при наличии соответствующих показаний, реабилитационного потенциала, отсутствии противопоказаний к медицинской реабилитации по решению врачебной комиссии (в соответствии с приказом Министерства здравоохранения и социального развития Российской Федерации от 5 мая 2012 г. №502н «Об утверждении порядка создания и деятельности врачебной комиссии медицинской организации») переводятся на второй этап медицинской реабилитации в стационарные реабилитационные отделения.
На третий этап медицинской реабилитации в отделения восстановительной медицины амбулаторно-поликлинических учреждений либо санаторно-курортные учреждения могут быть направлены пациенты, имеющие реабилитационный потенциал, независимые в обслуживании, и при самостоятельном перемещении (в том числе с индексом мобильности по шкале Ривермид более 8 баллов). Пациенты без реабилитационного потенциала направляются в учреждения по уходу либо получают социальный уход на дому. На любом из этапов пациенту может быть проведена медико-социальная экспертиза. Решение о направлении пациента на этап медицинской реабилитации принимает врачебная комиссия направляющего учреждения. Соблюдение принципов определения реабилитационного маршрута, а также приверженность четким критериям отбора и направления пациентов на этапы медицинской реабилитации посредством оценки реабилитационного потенциала, определения показаний и возможных противопоказаний к применению немедикаментозных технологий позволяет повысить доступность и эффективность медицинской реабилитации за счет рационального управления потоком пациентов, сокращения сроков пребывания в условиях специализированных отделений многопрофильных стационаров (после получения неотложной либо высокотехнологичной медицинской помощи) и устранения очереди ожидания направления на второй этап медицинской реабилитации.
Согласно статистике в 2004 г. медицинскую реабилитацию в условиях специализированных стационарных отделений в течение года получили чуть более 12 тыс. пациентов (при общегородской потребности в прохождении медицинской реабилитации на II этапе около 50 тыс. пациентов в год). В 2010 г. медицинскую реабилитацию в условиях специализированных стационарных реабилитационных учреждений прошли 19 816 пациентов, в 2011 г. — 19 864 пациента, в 2012 г. — 20986 пациентов. При этом к 2012 г. количество прямых переводов на II этап медицинской реабилитации из лечебно-профилактических учреждений I этапа достигло 35,2%. У пациентов, способных к самообслуживанию и не нуждающихся в круглосуточном наблюдении медицинским персоналом, появилась возможность получить медицинскую реабилитацию в ближайшем отделении восстановительной медицины амбулаторно-поликлинического учреждения своего района, то есть в пределах «шаговой доступности». В случае, если пациент нуждается в проведении интенсивной высокотехнологичной медицинской реабилитации с применением роботизированной техники, он направляется в один из четырех межрайонных амбулаторно-поликлинических центров, которые оснащены роботизированным оборудованием для восстановления функций верхних и нижних конечностей. Для обеспечения доступности медицинской помощи по восстановительному лечению, в зависимости от ее потребности, требуется решить ряд задач, которые и определяют основные направления деятельности по развитию медицинской реабилитации в Санкт-Петербурге. Необходимо продолжить дальнейшую работу по разработке программ ранней медицинской реабилитации (не позднее первых суток с момента госпитализации). Планируется ввести раннюю медицинскую реабилитацию непосредственно после оказания неотложной помощи и/или после оказания высокотехнологичной медицинской помощи, на этапе нахождения пациентов в отделениях реанимации и интенсивной терапии или специализированных стационарных отделениях во всех многопрофильных стационарах города. С целью оптимизации работы службы медицинской реабилитации необходимо произвести структурные изменения в амбулаторно-поликлинических учреждениях путем объединения отделений физиотерапии, ЛФК, традиционных методов лечения и дневного стационара в единое «отделение медицинской реабилитации», предусмотреть открытие в их составе «отделений психотерапии и патологии речи», а также продолжить развитие сети дневных стационаров и широко внедрять стационарзамещающие технологии с применением в их повседневной работе междисциплинарного подхода. Кроме того, требуется продолжить разработку типовых положений, организационно-штатной структуры и стандартов оснащения всех подразделений и лечебно-профилактических учреждений, функционирующих в сфере медицинской реабилитации в амбулаторно-поликлинических учреждениях для обеспечения выполнения принятых медико-экономических стандартов.
В свою очередь, это позволит повысить эффективность и качество медицинской помощи, а в социально-экономическом аспекте сократить число дней временной нетрудоспособности, снизить инвалидизацию населения и тем самым уменьшить потери от недопроизводства национального дохода.
В результате проводимых организационных мероприятий количество коек восстановительного лечения в Санкт-Петербурге увеличилось в 2,5 раза с 745 в 2004 г. до 1839 в 2012 г., количество пациентов, получивших комплексную медицинскую реабилитацию в условиях специализированного стационара, возросло с 12 000 до 20 986 человек. В Санкт-Петербурге открыто 30 специализированных отделений восстановительной медицины в условиях амбулаторно-поликлинических учреждений. Благодаря разработанным медико-экономическим стандартам каждому пациенту, проходящему курс медицинской реабилитации, гарантирован стандартизированный комплекс услуг, составляющий обязательный объем оказания медицинской помощи по медицинской реабилитации.
Совершенствование системы МР является одним из важнейших, приоритетных и социально-значимых направлений практического здравоохранения в Санкт-Петербурге. В настоящее время в Санкт-Петербурге сохраняется высокая потребность в МР пациентов, пролеченных по поводу острого состояния, травмы или получивших ВТМП. В среднем потребность в МР составляет 42% от числа всех пролеченных (по отдельным нозологиям этот показатель может достигать 90%). В соответствии с отчетами Всемирной организации здравоохранения (ВОЗ) 2009–2010 г., около 25% пациентов от общего количества прошедших стационарное лечение нуждаются в продолжении восстановительного лечения и медицинской реабилитации в условиях стационаров. Данный показатель может существенно меняться в зависимости от конкретной нозологической формы. В структуре общей заболеваемости взрослого населения Санкт-Петербурга в 2010–2011 г. по-прежнему на первом месте находятся болезни системы кровообращения (21%), на втором — болезни органов дыхания (16%), на третьем месте — болезни костно-мышечной системы (13%) (рис. 19).
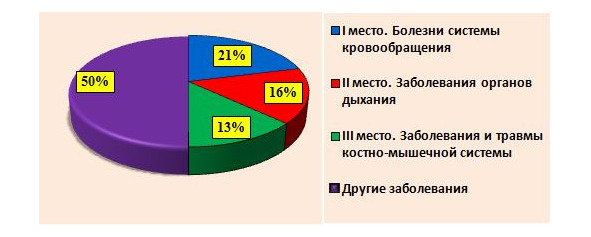
На сегодняшний день в Санкт-Петербурге при численности населения 4,9 млн человек зарегистрировано около 770 тыс. инвалидов, из них трудоспособного возраста –около 113 тыс. Стабильно высоким остается показатель первичной инвалидности среди лиц трудоспособного возраста, составляющий не менее 40% от общего числа лиц, впервые признанных инвалидами. Интенсивные показатели первичной инвалидности –127,5 на 10 тыс. взрослого населения в Санкт-Петербурге превышают российские показатели (по России — 83,6, по городу Москва — 83,7). Несмотря на достигнутые результаты, на сегодняшний день в Санкт-Петербурге система медицинской реабилитации недостаточно эффективна, что приводит к значительным экономическим потерям в связи с несвоевременным оказанием медицинской помощи по восстановительному лечению, недостаточной ее преемственностью на различных этапах, дублированием многих исследований и лечебных мероприятий на различных этапах.
Нормативно-правовое регулирование медицинской реабилитации
Впервые узаконенное официальным нормативным документом понятие «медицинская реабилитация» встречается в статье №40 Федерального закона №323-ФЗ от 21 ноября 2011 г. «Об основах охраны здоровья граждан в Российской Федерации». Само определение «медицинская реабилитация» содержит несколько ключевых фраз — постулатов, объясняющих принцип построения любого реабилитационного процесса. Во-первых, медицинская реабилитация — это процесс комплексный, требующий непременного соблюдения условий комбинированного применения целого ряда реабилитационных технологий (как медикаментозного, так и немедикаментозного характера); во-вторых, мероприятия медицинской реабилитации осуществляются «в процессе завершения остро развившегося патологического процесса или обострения хронического патологического процесса в организме», то есть непосредственно в момент развития функционального дефекта либо в ранние сроки после этого. Согласно этому определению неправильно считать медицинской реабилитацией осуществление реабилитационных мероприятий пациенту с хронической патологией, вне ее обострения. В пункте 2 статьи 40 Федерального закона №323-ФЗ от 21 ноября 2011 г. «Об основах охраны здоровья граждан в Российской Федерации» сказано: «Медицинская реабилитация осуществляется в медицинских организациях и включает в себя комплексное применение природных лечебных факторов, лекарственной, немедикаментозной терапии и других методов, направленных на решение задач медицинской реабилитации».
Таким образом, недостаточно применения в отношении пациента только лишь лечебной физкультуры или физиотерапии или медикаментозной (лекарственной) терапии, то есть отдельных элементов восстановительного лечения для того, чтобы этот процесс являлся медицинской реабилитацией. Ряд иных статей вышеуказанного закона также тесно взаимосвязан с понятием медицинской реабилитации. В статье 33 Федерального закона №323-ФЗ от 21 ноября 2011 г. «Об основах охраны здоровья граждан в Российской Федерации» определены условия оказания медицинской реабилитации в рамках оказания первичной медико-санитарной помощи: «1. Первичная медико-санитарная помощь является основой системы оказания медицинской помощи и включает в себя мероприятия по профилактике, диагностике, лечению заболеваний и состояний, медицинской реабилитации, наблюдению за течением беременности, формированию здорового образа жизни и санитарно-гигиеническому просвещению населения. 2. Организация оказания первичной медико-санитарной помощи гражданам в целях приближения к их месту жительства, месту работы или обучения осуществляется по территориально-участковому принципу, предусматривающему формирование групп обслуживаемого населения по месту жительства, месту работы или учебы в определенных организациях, с учетом положений статьи 21 настоящего Федерального закона». Следуя содержанию статьи 33, одним из важнейших условий оказания медицинской помощи по медицинской реабилитации в условиях амбулаторно-поликлинических учреждений является принцип «шаговой доступности».
В Информационном письме министра здравоохранения РФ В. И. Скворцовой от 03.07.2012 г. сказано, что концепция развития здравоохранения в РФ в период до 2020 г. предусматривает максимальное развитие амбулаторно-поликлинического звена, как выполняющего не менее 60% объема оказания медицинской помощи, развитие стационар-замещающих технологий (дневные стационары, стационары одного дня, стационары на дому) — как не требующих круглосуточного пребывания пациента. Таким образом, развитие медицинской реабилитации в условиях оказания первичной медико-санитарной помощи в пределах «шаговой доступности» является одной из приоритетных задач развития системы медицинской реабилитации в РФ.
В статье 34 Федерального закона №323-ФЗ от 21 ноября 2011 г. «Об основах охраны здоровья граждан в Российской Федерации» медицинская реабилитация определена как высокотехнологичный вид медицинской помощи: «Специализированная, в том числе высокотехнологичная, медицинская помощь:
1. Специализированная медицинская помощь оказывается врачами-специалистами и включает в себя профилактику, диагностику и лечение заболеваний и состояний (в том числе в период беременности, родов и послеродовой период), требующих использования специальных методов и сложных медицинских технологий, а также медицинскую реабилитацию.
2. Специализированная медицинская помощь оказывается в стационарных условиях и в условиях дневного стационара.
3. Высокотехнологичная медицинская помощь является частью специализированной медицинской помощи и включает в себя применение новых сложных и (или) уникальных методов лечения, а также ресурсоемких методов лечения с научно доказанной эффективностью, в том числе клеточных технологий, роботизированной техники, информационных технологий и методов генной инженерии, разработанных на основе достижений медицинской науки и смежных отраслей науки и техники».
В статье 60 Федерального закона №323-ФЗ от 21 ноября 2011 г. «Об основах охраны здоровья граждан в Российской Федерации» понятие медицинской реабилитации раскрывается с позиции взаимодействия с органами медико-социальной экспертизы: «1. Медико-социальная экспертиза проводится в целях определения потребностей освидетельствуемого лица в мерах социальной защиты, включая реабилитацию, федеральными учреждениями медико-социальной экспертизы на основе оценки ограничений жизнедеятельности, вызванных стойким расстройством функций организма. 2. Медико-социальная экспертиза проводится в соответствии с законодательством Российской Федерации о социальной защите инвалидов».
В статье 48 Федерального закона №323-ФЗ от 21 ноября 2011 г. «Об основах охраны здоровья граждан в Российской Федерации» важнейшее значение придается врачебной комиссии в процессе решения вопросов касаемо определения реабилитационного прогноза и реабилитационного маршрута пациента: «1. Врачебная комиссия состоит из врачей и возглавляется руководителем медицинской организации или одним из его заместителей. 2. Врачебная комиссия создается в медицинской организации в целях совершенствования организации оказания медицинской помощи, принятия решений в наиболее сложных и конфликтных случаях по вопросам профилактики, диагностики, лечения и медицинской реабилитации, определения трудоспособности граждан, профессиональной пригодности некоторых категорий работников, осуществления оценки качества, обоснованности и эффективности лечебно-диагностических мероприятий, в том числе назначения лекарственных препаратов, обеспечения назначения и коррекции лечения в целях учета данных пациентов при обеспечении лекарственными препаратами, трансплантации (пересадки) органов и тканей человека, медицинской реабилитации, а также принятия решения по иным медицинским вопросам. Решение врачебной комиссии оформляется протоколом и вносится в медицинскую документацию пациента». Более подробно о деятельности и роли врачебной комиссии в определении реабилитационного маршрута пациента сказано в приказе Министерства здравоохранения и социального развития РФ 5 мая 2012 г. №502н «Об утверждении порядка создания и деятельности врачебной комиссии медицинской организации». Приказ Министерства здравоохранения РФ от 01.07.2003 г. №296 «О совершенствовании организации восстановительного лечения в Российской Федерации» определяет основные принципы отбора пациентов на стационарную медицинскую реабилитацию, рекомендуемые сроки, показания и возможные противопоказания к проведению медицинской реабилитации.
Во многом вышеуказанный приказ был взят за основу при подготовке региональных для Санкт-Петербурга нормативно-правовых документов — распоряжений Комитета по здравоохранению №197-р от 19.04.2010 г. «Об организации направления и перевода пациентов в ОВЛ стационарных, амбулаторно-поликлинических и санаторно-курортных учреждений непосредственно после стационарного лечения острого периода заболевания (операции, травмы)» и №457-р от 26.08.2011 г. «О внесении изменений в распоряжение Комитета по здравоохранению от 19.04.2010 г. №197-р». Настоящие распоряжения, действующие на сегодняшний день в Санкт-Петербурге, определяют реализацию основных условий эффективного восстановительного лечения больных: раннее начало и комплексность мероприятий по восстановительному лечению, этапность, а также преемственность между стационарами скорой помощи и отделениями восстановительного лечения стационарных, амбулаторно-поликлинических и санаторно-курортных учреждений в условиях обязательного медицинского страхования (ОМС).
Отбор и направление пациентов для восстановительного лечения осуществляет врачебная комиссия, возглавляемая заместителем главного врача стационара, с учетом возможности существующей коечной мощности отделений восстановительного лечения, нуждаемости пациента в круглосуточном врачебном контроле, необходимости и возможности применения специальных приборов и аппаратов.
Врачебная комиссия стационара по завершении лечения острого периода заболевания (операции, травмы) определяет показания к восстановительному лечению и переводу в ОВЛ или ОВМ; сроки перевода и профиль ОВЛ или ОВМ; способ транспортировки пациента в ОВЛ стационара, санатория: а) доставляется санитарным транспортом; б) следует к месту лечения самостоятельно; нуждаемость в сопровождении медицинским работником; этап последующего восстановительного лечения: а) стационарное учреждение (включая койки дневного пребывания); б) амбулаторно-поликлиническое учреждение; в) санаторно-курортное учреждение.
Решение о направлении больного на восстановительное лечение оформляется заключением в медицинской карте стационарного больного и переводном (выписном) эпикризе, где также указываются результаты проведенного обследования и лечения, соматический статус на момент перевода, результаты инструментальных и лабораторных исследований, необходимые рекомендации. Вся сопроводительная документация направляется вместе с больным при переводе.
Стационары, планирующие перевод пациентов на восстановительное лечение, ежедневно предоставляют информацию в отдел госпитализации СПб ГУЗ «ГССМП» о необходимости и сроках перевода. Стационары, осуществляющие прием пациентов, ежедневно предоставляют информацию в отдел госпитализации СПб ГУЗ «ГССМП» о наличии свободных мест в отделениях восстановительного лечения по профилям заболеваний. Отдел госпитализации СПб ГБУЗ «ГССМП» планирует переводы пациентов в соответствии с потребностью направляющих стационаров и наличием свободных мест в ОВЛ принимающих стационаров с учетом оптимальных маршрутов транспортировки. После согласования сроков и места восстановительного лечения отдел госпитализации направляет необходимую информацию в направляющий и принимающий стационары.
В сложных для экспертного решения случаях, при индивидуальных особенностях течения патологического процесса допускается согласование возможности и сроков перевода между направляющим и конкретным принимающим стационарами. Информация о пациенте направляется в принимающий стационар любыми доступными средствами связи (электронная почта, факс и др.).
В отдел госпитализации СПб ГБУЗ «ГССМП» предоставляется информация о согласованных сроках перевода и месте дальнейшего восстановительного лечения данного пациента.
Переводы в ОВЛ являются плановыми и осуществляются до 16 ч. в течение всей недели (по мере освобождения коек в ОВЛ). Больные непосредственно после амбулаторного лечения острого периода заболевания (операции, травмы) при наличии соответствующих медицинских показаний и отсутствии противопоказаний должны быть направлены на восстановительное лечение в отделение (центр) восстановительной медицины амбулаторно-поликлинического учреждения.
Больные, тяжесть состояния которых ограничивает их возможность ежедневного посещения амбулаторно-поликлинического учреждения для восстановительного лечения, и нуждающиеся в сложных восстановительных технологиях, требующих постоянного контроля в стационаре, могут быть направлены в стационарные (круглосуточного пребывания) отделения восстановительного лечения.
Решение о направлении амбулаторного больного на стационарное и амбулаторное восстановительное лечение принимается врачебной комиссией данного учреждения и представляет информацию в отдел госпитализации.
Не допускается перевод в ОВЛ по социальным показаниям. Отдел госпитализации СПб ГБУЗ «ГССМП» в порядке очередности поступления заявки на стационарное восстановительное лечение определяет примерную дату и стационар последующей госпитализации пациента и извещает амбулаторно-поликлиническое учреждение. Конкретную дату госпитализации определяет ОВЛ принимающего стационара и извещает пациента о сроке и порядке госпитализации.
При формировании листа ожидания приоритет отдается пациентам, лечение острого периода заболевания которых проводится в стационарном учреждении здравоохранения.
При выявлении противопоказаний к восстановительному лечению врачебная комиссия принимающего стационара в течение 3 ч. принимает решение о необходимости реэвакуации больного. Реэвакуация больного осуществляется через отдел госпитализации СПб ГУЗ «ГССМП» в течение текущих суток в направивший стационар, который обязан предоставить место для продолжения лечения.
В отделения восстановительного лечения санаторно-курортных учреждений региона подлежат переводу (направляются) пациенты из числа работающих граждан. Порядок санаторного долечивания определяется Комитетом по здравоохранению. Жители Санкт-Петербурга, имеющие право на получение социальных льгот, обеспечиваются санаторно-курортным лечением через региональное отделение Фонда социального страхования Российской Федерации существующим порядком.
Таким образом, система взаимодействия учреждений, направляющих на стационарную медицинскую реабилитацию и стационаров принимающих, находится в прямой зависимости от отдела госпитализации СПб ГБУЗ «ГССМП», что говорит о недопустимости любых иных вариантов госпитализации, кроме как через отдел госпитализации СПб ГБУЗ «ГССМП».
В процессе отбора пациента на стационарную медицинскую реабилитацию врачебной комиссии направляющего стационара важно определить все возможные противопоказания к осуществлению медицинской реабилитации, которые могут иметься у пациента. В данной ситуации следует руководствоваться списком абсолютных противопоказаний к медицинской реабилитации, представленным в приказе Министерства здравоохранения Российской Федерации от 01.07.2003 г. №296 «О совершенствовании организации восстановительного лечения в Российской Федерации» и списком противопоказаний к стационарной медицинской реабилитации, представленным в распоряжении Комитета по здравоохранению Санкт-Петербурга №457-р от 26.08.2011 г. «О внесении изменений в распоряжение Комитета по здравоохранению от 19.04.2010 г. №197-р».
Противопоказаниями для направления больных на долечивание являются:
1. активный воспалительный процесс, осложнивший течение основного заболевания (системная воспалительная реакция, сепсис, пневмония, мочевая инфекция, глубокие пролежни (II степень и более));
2. осложнения со стороны сердечной, легочной, пищеварительной систем, развившиеся в раннем послеоперационном периоде и имеющиеся в наличии к моменту выписки из хирургического стационара;
3. состояние после удаления опухолей с выраженными психическими расстройствами, трофическими нарушениями;
4. ликворея и кровотечение из послеоперационной раны;
5. осложненный послеоперационный период (нагноение, вторичная инфекция);
6. болезни нервной системы любой этиологии в остром периоде заболевания;
7. эпилепсия с частыми припадками;
8. хроническая ишемия мозга (дисциркуляторная энцефалопатия) с выраженным психоорганическим синдромом или деменцией;
9. злокачественные новообразования, доброкачественные новообразования, состояния после радикального или паллиативного лечения злокачественных новообразований при отсутствии заключения онколога лечебного учреждения о возможности проведения физиотерапевтического и других видов восстановительного лечения (при необходимости онколог указывает, какие конкретные виды процедур могут выполняться);
10. выраженные ипохондрические, депрессивные или обсессивно-компульсивные нарушения;
11. артериальная гипертензия с кризовым течением, выраженными колебаниями артериального давления, недостаточно корригируемыми медикаментозной терапией, или со стабильным течением с показателями на фоне гипотензивной терапии систолического давления выше 180 мм рт. ст.;
12. недостаточность кровообращения выше IIА стадии;
13. хроническая коронарная недостаточность выше II степени с трансмуральным инфарктом или повторными инфарктами миокарда в анамнезе;
14. нарушения сердечного ритма и проводимости (пароксизмы мерцания и трепетания предсердий, пароксизмальная тахикардия, политопная и групповая экстрасистолия, атриовентрикулярная блокада II и III степени, полная блокада сердца);
15. тромбоэмболия ветвей легочной артерии и тромбоэмболические нарушения других внутренних органов в анамнезе давностью менее 3 лет;
16. сахарный диабет тяжелого течения или в стадии декомпенсации;
17. общие противопоказания.
В приказе Министерства здравоохранения Российской Федерации от 9 марта 2007 г. №156 «О порядке организации медицинской помощи по восстановительной медицине» и приказе Министерства здравоохранения Российской Федерации от 25 июля 2011 г. №801 (в редакции приказа №302 от 30.03.2012 г.) «Об утверждении Номенклатуры должностей медицинского и фармацевтического персонала и специалистов с высшим и средним профессиональным образованием учреждений здравоохранения» в номенклатуру должностей впервые введена должность врача по медицинской реабилитации и врача по курортному делу.
6 апреля 2012 г. был обнародован проект приказа Министерства здравоохранения Российской Федерации «О порядке организации медицинской помощи по медицинской реабилитации». В конце декабря 2012 г. проект приказа, претерпев ряд изменений, был подписан министром здравоохранения РФ В. И. Скворцовой и 22.02.2013 г. зарегистрирован в Министерстве юстиции России как приказ Министерства здравоохранения Российской Федерации от 29.12.2012 г. №1705н «О порядке организации медицинской реабилитации». Настоящий порядок регулирует вопросы организации медицинской помощи по медицинской реабилитации взрослому и детскому населению медицинскими организациями на основе комплексного применения природных лечебных факторов, лекарственной, немедикаментозной терапии и других методов, направленных на решение задач медицинской реабилитации. Согласно внесенным изменениям медицинская помощь по медицинской реабилитации в РФ будет оказываться по трем основным профилям: для пациентов с нарушением функции периферической нервной системы и опорно-двигательного аппарата; для пациентов с нарушением функции центральной нервной системы; для пациентов с соматическими заболеваниями. Также в приказе сказано, что: «Помощь по медицинской реабилитации оказывается взрослому и детскому населению в соответствии с уровнем заболеваемости и инвалидизации по основным классам заболеваний и отдельных нозологических форм, в соответствии с основными принципами, приоритетами и полномочиями оказания медицинской помощи на территории Российской Федерации, в соответствии с особенностями организации реабилитационного процесса, в связи с плотностью населения и основными условиями и этапами организации реабилитационной помощи». Всего выделяются три этапа медицинской реабилитации. Пациенты, нуждающиеся в медицинской реабилитации, распределяются по этапам в зависимости от тяжести своего состояния, о чем также говорится в приказе: «Помощь по медицинской реабилитации оказывается в зависимости от тяжести состояния пациента в три этапа». Далее в приказе раскрываются принципы и условия оказания помощи по медицинской реабилитации: «Помощь по медицинской реабилитации оказывается в плановом порядке в рамках первичной медико-санитарной и специализированной, в том числе высокотехнологичной, медицинской помощи в следующих условиях:
— стационарно (в условиях, обеспечивающих круглосуточное медицинское наблюдение и лечение);
— амбулаторно (в условиях, не предусматривающих круглосуточного медицинского наблюдения и лечения);
— в дневном стационаре (в условиях, предусматривающих медицинское наблюдение и лечение в дневное время, но не требующих круглосуточного медицинского наблюдения и лечения);
— вне медицинской организации (на дому) путем вызова специалиста (мультидисциплинарной бригады) реабилитационного отделения медицинской организации, оказывающей помощь по медицинской реабилитации».
Приказ также содержит подробную информацию по штатному нормативу отделений медицинской реабилитации разного уровня, порядку оказания медицинской помощи по медицинской реабилитации, задачам службы медицинской реабилитации, основным принципам и понятиям в системе реабилитационной помощи.
В 2016 году Министерством Здравоохранения Российской Федерации был издан приказ от 15 июля 2016 г. N 520н «Об утверждении критериев оценки качества медицинской помощи». В данном нормативно-правовом документе в соответствии с частью 2 статьи 64 Федерального закона от 21 ноября 2011 г. N 323-ФЗ «Об основах охраны здоровья граждан в Российской Федерации» утверждены критерии оценки качества медицинской помощи согласно при различных нозологических формах заболеваний. В том числе приказ №520н раскрывает положения по критериям качества специализированной медицинской помощи взрослым при остром нарушении мозгового кровообращения (коды по МБК-10: I60 — I63; G45; G46), в том числе касаемо осуществления мероприятий по медицинской реабилитации. Одним из критериев оценки качества специализированной медицинской помощи взрослым при остром нарушении мозгового кровообращения является позиция по осуществлению мероприятий по медицинской реабилитации — не позднее 48 часов от момента поступления в стационар. Кроме того, особо выделена значимость профилактики осложнений гиподинамии у пациентов с ОНМК, в частности таких осложнений, как пролежни и тромбоэмболия. Следует отметить, что профилактика данных осложнений гиподинамии одна из ключевых реабилитационных задач междисциплинарной бригады на всех этапах медицинской реабилитации пациентов с ОНМК.
В настоящее время наряду с новыми нормативно-правовыми документами касаемо порядка оказания медицинской реабилитации продолжает действовать Приказ от 1 июля 2003 г. N 296 «О совершенствовании организации восстановительного лечения в Российской Федерации». Важным компонентом данного нормативно-правового документа является содержание перечня основных показаний при отборе пациентов на II этап медицинской реабилитации (т. е. в специализированный стационарный центр реабилитации или восстановительного лечения), в том числе с указанием ориентировочных сроков направления на реабилитацию от начала заболевания или после оперативного вмешательства.
С 1 октября 2018 года вступил в силу приказ Министерства труда и социальной защиты Российской Федерации от 03.09.2018 №572н «Об утверждении профессионального стандарта «Специалист по медицинской реабилитации». Профессиональный стандарт специалиста по медицинской реабилитации определяет его трудовые функции, а также цели, задачи и трудовые характеристики.
Трудовая функция врача физической и реабилитационной медицины, врача по медицинской реабилитации
(в соответствии с приказом Министерства труда и социальной защиты Российской Федерации от 03.09.2018 №572н «Об утверждении профессионального стандарта «Специалист по медицинской реабилитации»)
Трудовые действия
Сбор жалоб, анамнеза жизни и заболевания, социального и профессионального анамнеза у пациентов (их законных представителей), имеющих нарушения функций и структур организма человека и последовавшие за ними ограничения жизнедеятельности. Осмотр пациентов, имеющих нарушения функций и структур организма человека и последовавшие за ними ограничения жизнедеятельности. Проведение физикального обследования пациентов, имеющих нарушения функций и структур организма человека и последовавшие за ними ограничения жизнедеятельности, определение степени выраженности ограничений жизнедеятельности, нарушений функций и структур организма человека в соответствии с Международной классификацией функционирования, ограничений жизнедеятельности и здоровья (далее — МКФ). Выявление отклонений в физическом и психомоторном развитии и (или) состоянии пациентов, имеющих нарушения функций и структур организма человека и последовавшие за ними ограничения жизнедеятельности. Установка предварительного реабилитационного диагноза и составление плана лабораторных обследований и инструментальных исследований пациентов, имеющих нарушения функций и структур организма человека и последовавшие за ними ограничения жизнедеятельности. Направление пациентов, имеющих нарушения функций и структур организма человека и последовавшие за ними ограничения жизнедеятельности, на инструментальное исследование для определения степени выраженности ограничений жизнедеятельности, нарушений функций и структур организма человека. Направление пациентов, имеющих нарушения функций и структур организма человека и последовавшие за ними ограничения жизнедеятельности, на лабораторное обследование для определения степени выраженности ограничений жизнедеятельности, нарушений функций и структур организма человека. Направление пациентов, имеющих нарушения функций и структур организма человека и последовавшие за ними ограничения жизнедеятельности, на консультацию к врачам-специалистам. Направление пациентов, имеющих нарушения функций и структур организма человека и последовавшие за ними ограничения жизнедеятельности, на консультацию к специалистам с высшим профессиональным (немедицинским) образованием, в том числе к логопедам, медицинским психологам, специалистам по физической и бытовой реабилитации, специалистам по социальной работе мультидисциплинарной реабилитационной бригады. Обоснование и постановка реабилитационного диагноза с учетом МКФ с установлением ограничения жизнедеятельности, степени нарушения функций и структур организма человека в соответствии с принятыми критериями и классификациями. Формулирование и обоснование реабилитационного потенциала с учетом МКФ и его корректировка по результатам медицинской реабилитации на различных этапах оказания помощи по медицинской реабилитации. Медицинские показания и противопоказания к назначению технических средств реабилитации и ассистивных технологий пациентам, имеющим нарушения функций и структур организма человека и последовавшие за ними ограничения жизнедеятельности.
Необходимые умения
Осуществлять сбор жалоб, анамнеза жизни и заболевания, социального и профессионального анамнеза у пациентов (их законных представителей), имеющих нарушения функций и структур организма человека и последовавшие за ними ограничения жизнедеятельности. Проводить осмотры и обследования пациентов, имеющих нарушения функций и структур организма человека и последовавшие за ними ограничения жизнедеятельностиИнтерпретировать и анализировать информацию, полученную от пациентов (их законных представителей), имеющих нарушения функций и структур организма человека и последовавшие за ними ограничения жизнедеятельности, на основании категорий МКФ. Оценивать анатомо-функциональное состояние органов и систем организма человека пациентов в норме и при развитии заболеваний или патологических состояний. Использовать методы осмотра и обследования пациентов, имеющих нарушения функций и структур организма человека и последовавшие за ними ограничения жизнедеятельности, в числе которых:
— исследование постуральных функций;
— исследование опорных структур и функций;
— исследование возможности изменять положение тела (позы);
— исследование функции перемещения тела с регистрацией кинематических параметров в трех плоскостях;
— исследование функции ходьбы;
— исследование функции и структуры верхней конечности;
— исследование функции и структуры нижней конечности;
— исследование координаторной функции;
— исследование функции восприятия;
— исследование функции выносливости;
— исследование функций глотания;
— исследование функций метаболизма (метаболометрия, метаболография);
— исследование функции выделения (дневник мочеиспускания и дефекации);
— скрининговое исследование высших психических функций (памяти, внимания, мышления, речи, управляющих функций);
— скрининговое исследование тревоги и депрессии;
— исследование нейрофизиологических параметров в режиме реального времени.
Использовать методы исследования жизнедеятельности пациентов, имеющих нарушения функций и структур организма человека, в числе которых:
— исследование способности к обучению и применению знаний;
— исследование способности к выполнению общих задач и требований;
— исследование способности к коммуникации;
— исследование мобильности в обычных условиях;
— исследование способности к самообслуживанию;
— исследование способности к активности в бытовой жизни;
— исследование возможности выделения главных сфер в жизни;
— исследование способности к самостоятельности в сообществах. Выявлять отклонения в физическом и психомоторном развитии пациентов в различных возрастных группах. Интерпретировать и анализировать результаты осмотра и обследования пациентов, имеющих нарушения функций и структур организма человека и последовавшие за ними ограничения жизнедеятельности. Обосновывать и планировать объем лабораторного обследования пациентов, имеющих нарушения функций и структур организма человека и последовавшие за ними ограничения жизнедеятельности. Интерпретировать и анализировать результаты лабораторного обследования пациентов, имеющих нарушения функций и структур организма человека и последовавшие за ними ограничения жизнедеятельности. Обосновывать необходимость и объем инструментального исследования пациентов, имеющих нарушения функций и структур организма человека и последовавшие за ними ограничения жизнедеятельностиИнтерпретировать и анализировать результаты инструментального обследования пациентов, имеющих нарушения функций и структур организма человека и последовавшие за ними ограничения жизнедеятельности. Обосновывать необходимость направления на консультации к врачам-специалистам пациентов, имеющих нарушения функций и структур организма человека и последовавшие за ними ограничения жизнедеятельности. Обосновывать необходимость направления на консультацию к специалистам с высшим профессиональным (немедицинским) образованием мультидисциплинарной реабилитационной бригады пациентов, имеющих нарушения функций и структур организма человека и последовавшие за ними ограничения жизнедеятельностиИнтерпретировать и анализировать данные, полученные при консультировании пациентов, имеющих нарушения функций и структур организма человека и последовавшие за ними ограничения жизнедеятельности, врачами-специалистами. Интерпретировать данные, полученные при консультировании пациентов, имеющих нарушения функций и структур организма человека и последовавшие за ними ограничения жизнедеятельности, специалистами с высшим профессиональным (немедицинским) образованием (логопеды, медицинские психологи, специалисты по физической и бытовой реабилитации, специалисты по социальной работе) мультидисциплинарной реабилитационной бригады. Выявлять клинические симптомы и синдромы у пациентов, имеющих ограничения жизнедеятельности, нарушения функций и структур организма человека. Использовать алгоритм постановки реабилитационного диагноза с учетом МКФ, применять методы дифференциальной диагностики пациентов, имеющих ограничения жизнедеятельности, нарушения функций и структур организма человека. Интерпретировать и анализировать результаты осмотра пациентов, имеющих ограничения жизнедеятельности, нарушения функций и структур организма человека. Обосновывать и планировать объем дополнительных инструментальных исследований пациентов, имеющих ограничения жизнедеятельности, нарушения функций и структур организма человека. Интерпретировать и анализировать результаты дополнительного инструментального исследования пациентов, имеющих ограничения жизнедеятельности, нарушения функций и структур организма человека. Обосновывать и планировать объем дополнительного лабораторного обследования пациентов, имеющих ограничения жизнедеятельности, нарушения функций и структур организма человека. Интерпретировать и анализировать результаты дополнительного лабораторного обследования пациентов, имеющих ограничения жизнедеятельности, нарушения функций и структур организма человека, Обосновывать и планировать объем консультирования врачами-специалистами пациентов, имеющих ограничения жизнедеятельности, нарушения функций и структур организма человека. Интерпретировать и анализировать результаты консультаций врачей-специалистов пациентов, имеющих ограничения жизнедеятельности, нарушения функций и структур организма человека, Интерпретировать и анализировать полученные результаты обследования пациента, имеющего ограничения жизнедеятельности, нарушения функций и структур организма человека, при необходимости обосновывать и планировать объем дополнительных исследований. Интерпретировать результаты сбора информации о заболевании, образе жизни, характере и степени нарушения функций и жизнедеятельности пациентов, имеющих ограничения жизнедеятельности, нарушения функций и структур организма человека. Обобщать данные, полученные при обследовании, формулировать и обосновывать реабилитационный диагноз с учетом МКФ и составлять план лабораторных, инструментальных и клинических обследований пациентов, имеющих ограничения жизнедеятельности, нарушения функций и структур организма человека. Обобщать данные, полученные при обследовании, формулировать и обосновывать реабилитационный потенциал с учетом МКФ и корректировать его в зависимости от результата медицинской реабилитации на различных этапах оказания реабилитационной помощи. Обобщать данные, полученные при обследовании, формулировать и обосновывать реабилитационные цели и задачи с учетом МКФ и корректировать их в зависимости от результата медицинской реабилитации на различных этапах оказания реабилитационной помощи. Определять медицинские показания для назначения технических средств реабилитации и ассистивных технологий пациентам, имеющим ограничения жизнедеятельности, нарушения функций и структур организма человека. Использовать информационно-компьютерные технологии.
Необходимые знания
Основные клинические проявления заболеваний и (или) состояний нервной, иммунной, сердечно-сосудистой, дыхательной, пищеварительной, мочеполовой систем и системы крови, приводящие к тяжелым осложнениям и (или) угрожающим жизни, определение тактики ведения пациента с целью их предотвращения. Порядок организации медицинской реабилитации. Клинические рекомендации (протоколы лечения) по вопросам оказания медицинской помощи, стандарты первичной специализированной медико-санитарной помощи, специализированной, в том числе высокотехнологичной, медицинской помощи при заболеваниях и (или) состояниях по вопросам проведения медицинской реабилитации. Общие вопросы организации оказания медицинской помощи населению. Порядки оказания медицинской помощи, клинические рекомендации (протоколы лечения) по вопросам оказания медицинской помощи по медицинской реабилитации. Стандарты первичной специализированной медико-санитарной помощи, специализированной, в том числе высокотехнологичной, медицинской помощи при заболеваниях и (или) состояниях, в связи с развитием которых проводятся мероприятия по медицинской реабилитации. Методика сбора анамнеза жизни и жалоб у пациентов (их законных представителей), имеющих ограничения жизнедеятельности, нарушения функций и структур организма человека. Методика осмотра и обследования пациентов, имеющих ограничения жизнедеятельности, нарушения функций и структур организма человека. Закономерности развития и функционирования здорового организма человека в различные возрастные периоды и механизмы обеспечения здоровья с позиции теории функциональных систем; особенности регуляции функциональных систем организма человека в норме и при развитии патологических процессов. Особенности взаимодействия пациента, имеющего ограничения жизнедеятельности, нарушения функций и структур организма человека, с субъектами и объектами окружающей среды в норме и при развитии различных заболеваний или состояний. Этиология, патогенез, клиническая картина нарушений функции, структур организма человека, жизнедеятельности, дифференциальная диагностика, особенности течения восстановительного периода, осложнения и возможные исходы реабилитационного процесса при заболеваниях и (или) состояниях. Клиническая картина, особенности течения осложнений основного и сопутствующих заболеваний у пациентов с основными заболеваниями, являющимися причиной развития инвалидности. Симптомы и синдромы осложнений, побочных действий, нежелательных реакций, в том числе серьезных и непредвиденных, возникших в результате диагностических и реабилитационных процедур у пациентов, имеющих ограничения жизнедеятельности, нарушения функций и структур организма человека, при различных заболеваниях и (или) состояниях. Современные методы клинической и параклинической диагностики нарушений функций, структур организма человека и жизнедеятельности. Медицинские показания и медицинские противопоказания к использованию методов инструментальной диагностики пациентов, имеющих ограничения жизнедеятельности, нарушения функций и структур организма человека. Медицинские показания к использованию методов лабораторной диагностики пациентов, имеющих ограничения жизнедеятельности, нарушения функций и структур организма человека. Классы и категории нарушений функций, структур организма человека нарушения функций и структур организма человека. Классы и категории нарушений функций, структур организма человека и ограничения жизнедеятельности. Методики проведения и алгоритм выбора специальных функциональных проб, тестов и шкал для пациентов, имеющих ограничения жизнедеятельности, нарушения функций и структур организма человека. Методика формулирования реабилитационного диагноза и реабилитационного потенциала. Методики анализа потребности в назначении технических средств реабилитации и ассистивных технологий для пациентов, имеющих ограничения жизнедеятельности, нарушения функций и структур организма человека. Методики анализа окружающей среды (дома, в квартире, на рабочем месте, в медицинской организации) пациентов, имеющих ограничения жизнедеятельности, нарушения функций и структур организма человека. Международная классификация болезней. Медицинские показания к направлению пациента, имеющего ограничения жизнедеятельности, нарушения функций и структур организма человека, к врачам-специалистам. Медицинские показания для оказания пациентам, имеющим ограничения жизнедеятельности, нарушения функций и структур организма человека, медицинской помощи в неотложной форме.
Трудовые действия
Разработка плана медицинской реабилитации пациентов, имеющих нарушения функций и структур организма человека и последовавшие за ними ограничения жизнедеятельности вне зависимости от возраста, при заболеваниях и (или) состояниях в соответствии с порядком организации медицинской реабилитации, действующими порядками оказания медицинской помощи, клиническими рекомендациями (протоколами лечения) по вопросам оказания медицинской помощи, с учетом стандартов медицинской помощи. Интерпретация данных, полученных при консультировании пациента, имеющего нарушения функций и структур организма человека и последовавшие за ними ограничения жизнедеятельности, врачами-специалистами, специалистами с высшим профессиональным (немедицинским) образованием мультидисциплинарной реабилитационной бригады, данных лабораторных, инструментальных и клинических исследований с целью получения представления о степени нарушения различных функций, структур, жизнедеятельности пациента (активности, участия, влияния факторов окружающей среды) Формулирование целей проведения реабилитационных мероприятий на основе реабилитационного диагноза и реабилитационного потенциала на день, на неделю, на весь период пребывания пациента, имеющего нарушения функций и структур организма человека и последовавшие за ними ограничения жизнедеятельности, в медицинской организации. Формулирование задач медицинской реабилитации, направленных на достижение целей медицинской реабилитации. Формирование индивидуальной программы медицинской реабилитации, направленной на решение задач и достижение целей медицинской реабилитации с учетом показаний и противопоказаний к использованию отдельных форм и методов медицинской реабилитации. Определение двигательного режима, индивидуальных границ интенсивности применяемых воздействий на пациента, имеющего нарушения функций и структур организма человека и последовавшие за ними ограничения жизнедеятельности. Определение факторов риска и факторов, ограничивающих проведение мероприятий по реализации индивидуальной программы медицинской реабилитации. Назначение лекарственных препаратов, медицинских изделий и лечебного питания в целях коррекции нарушенных функций и структур организма человека, ограничений жизнедеятельности пациента с различными заболеваниями и (или) состояниями. Оценка эффективности и безопасности применения лекарственных препаратов, медицинских изделий и лечебного питания для пациентов, имеющих нарушения функций и структур организма человека и последовавшие за ними ограничения жизнедеятельности человека вследствие различных заболеваний и (или) состояний. Назначение физиотерапии в процессе медицинской реабилитации в соответствии с действующими порядками оказания медицинской помощи, клиническими рекомендациями (протоколами лечения) по вопросам оказания медицинской помощи по медицинской реабилитации, с учетом стандартов медицинской помощи. Оценка эффективности и безопасности применения физиотерапии для пациентов, имеющих нарушения функций и структур организма человека и последовавшие за ними ограничения жизнедеятельности. Назначение лечебной физкультуры в соответствии с действующими порядками оказания медицинской помощи, клиническими рекомендациями (протоколами лечения) по вопросам оказания медицинской помощи по медицинской реабилитации, с учетом стандартов медицинской помощи. Оценка эффективности и безопасности применения лечебной физкультуры у пациентов, имеющих нарушения функций и структур организма человека и последовавшие за ними ограничения жизнедеятельности. Назначение рефлексотерапии в соответствии с действующими порядками оказания медицинской помощи, клиническими рекомендациями (протоколами лечения) по вопросам оказания медицинской помощи по медицинской реабилитации, с учетом стандартов медицинской помощи. Оценка эффективности и безопасности применения рефлексотерапии для пациентов, имеющих нарушения функций и структур организма человека и последовавшие за ними ограничения жизнедеятельности. Определение и подбор технических средств реабилитации (далее — TCP) и ассистивных технологий пациентам с значительными временными (стойкими) нарушениями функций и структур, ограничением жизнедеятельности. Оценка эффективности и безопасности применения TCP и ассистивных технологий для пациентов, имеющих нарушения функций и структур организма человека и последовавшие за ними ограничения жизнедеятельности. Определение исполнителей мероприятий по медицинской реабилитации, направленных на решение задач и достижение целей медицинской реабилитации в течение дня, недели, всего периода проведения мероприятий по медицинской реабилитации. Определение двигательного режима, последовательности, интенсивности и длительности выполнения каждого из мероприятий индивидуальной программы медицинской реабилитации. Определение места и формы проведения мероприятий по медицинской реабилитации. Оценка эффективности и безопасности мероприятий индивидуальной программы медицинской реабилитации. Определение критериев достижения целей и решения задач медицинской реабилитации. Организация и проведение мониторинга и мультидисциплинарного обсуждения результатов реализации индивидуальной программы медицинской реабилитации в режиме реального времени в зависимости от тяжести клинического состояния пациента, имеющего нарушения функций и структур организма человека и последовавшие за ними ограничения жизнедеятельности. Оценка результатов реализации индивидуальной программы медицинской реабилитации. Формулирование рекомендаций по продолжению мероприятий медицинской реабилитации. Профилактика или лечение осложнений, побочных действий, нежелательных реакций, в том числе серьезных и непредвиденных, возникших в результате проведения медицинской реабилитации. Направление пациентов, имеющих стойкое нарушение функции организма человека, на медико-социальную экспертизу; оформление необходимой медицинской документации. Оказание медицинской помощи в неотложной форме пациентам, имеющим нарушения функций и структур организма человека и последовавшие за ними ограничения жизнедеятельности.
Необходимые умения
Составлять заключение о состоянии нарушенных и сохранных функций и структур пациента, состоянии его жизнедеятельности по данным всестороннего обследования с учетом МКФ. Интерпретировать данные, полученные при консультировании пациента, имеющего нарушения функций и структур организма человека и последовавшие за ними ограничения жизнедеятельности, врачами-специалистами, специалистами с высшим профессиональным (немедицинским) образованием (логопедам, медицинским психологам, специалистами по физической и бытовой реабилитации, специалистами по социальной работе) мультидисциплинарной реабилитационной бригады; данные лабораторных, инструментальных и клинических исследований с целью получения представления о степени нарушения различных функций, структур, жизнедеятельности пациента (активности, участия, влияния факторов окружающей среды) вследствие заболевания и (или) состояния. Определять реабилитационный потенциал, формулировать реабилитационный диагноз с учетом МКФ и реабилитационный план. Разрабатывать индивидуальную программу медицинской реабилитации. Формулировать цель проведения реабилитационных мероприятий. Формулировать задачи медицинской реабилитации для каждого специалиста мультидисциплинарной реабилитационной бригады. Обосновывать применение лекарственных препаратов, медицинских изделий, диетического питания, немедикаментозного лечения для пациентов, имеющих нарушения функций и структур организма человека и последовавшие за ними ограничения жизнедеятельности, в соответствии с действующими порядками оказания медицинской помощи, клиническими рекомендациями (протоколами лечения) по вопросам оказания медицинской помощи, с учетом стандартов медицинской помощи. Определять последовательность применения лекарственных препаратов, немедикаментозной терапии для пациентов, имеющих нарушения функций и структур организма человека и последовавшие за ними ограничения жизнедеятельности, в соответствии с действующими порядками оказания медицинской помощи, клиническими рекомендациями (протоколами лечения) по вопросам оказания медицинской помощи, с учетом стандартов медицинской помощи. Назначать лекарственные препараты, медицинские изделия и лечебное питание в целях коррекции нарушенных функций и структур организма человека, ограниченной жизнедеятельности пациента при заболеваниях и (или) состояниях; проводить мероприятия по вторичной профилактике в соответствии с действующими порядками оказания медицинской помощи, клиническими рекомендациями (протоколами лечения) по вопросам оказания медицинской помощи по медицинской реабилитации, с учетом стандартов медицинской помощи. Проводить мониторинг эффективности и безопасности применения лекарственных препаратов, медицинских изделий и лечебного питания в целях коррекции нарушенных функций и структур организма человека, ограниченной жизнедеятельности пациента при заболеваниях и (или) состояниях. Назначать физиотерапию в целях коррекции нарушенных функций и структур организма, ограниченной жизнедеятельности пациента при заболеваниях и (или) состояниях. Оценивать эффективность и безопасность применения физиотерапии в целях коррекции нарушенных функций и структур организма, ограниченной жизнедеятельности пациента при заболеваниях и (или) состояниях. Определять двигательный режим, индивидуальные границы интенсивности применяемых воздействий в процессе медицинской реабилитации. Назначать средства лечебной физкультуры, роботизированную терапию, экзоскелеты, оборудование с биологической обратной связью и интерфейсами «мозг — компьютер» в соответствии с действующими порядками оказания медицинской помощи, клиническими рекомендациями (протоколами лечения) по вопросам оказания медицинской помощи по медицинской реабилитации, с учетом стандартов медицинской помощи"Оценивать эффективность и безопасность применения средств лечебной физкультуры, роботизированной терапии, экзоскелетов, оборудования с биологической обратной связью и интерфейсами «мозг — компьютер» в целях коррекции нарушенных функций и структур, ограниченной жизнедеятельности пациента. Выбирать ведущих специалистов — исполнителей реабилитационных мероприятий на конкретный период для последовательного решения поставленных задач. Выбирать критерии эффективности и безопасности мероприятий по медицинской реабилитации. Определять факторы риска и ограничивающие факторы проведения мероприятий по реализации индивидуальной программы медицинской реабилитации. Назначать TCP пациентам со значительными временными или стойкими нарушениями функций и структур организма человека, ограничением жизнедеятельности. Направлять для продолжения мероприятий по медицинской реабилитации пациентов в соответствии с реабилитационным потенциалом и реабилитационными целями в медицинские организации соответствующих этапов оказания помощи по медицинской реабилитации (реанимационное отделение, специализированное отделение по профилю оказываемой помощи, специализированное отделение медицинской реабилитации, дневной стационар, отделение медицинской реабилитации поликлиники, санаторно-курортной организации, телемедицинский центр) Определять последовательность, интенсивность и длительность выполнения каждого из мероприятий индивидуальной программы медицинской реабилитации. Определять критерии достижения целей и решения задач медицинской реабилитации. Организовывать и проводить мониторинг и мультидисциплинарное обсуждение результатов реализации индивидуальной программы медицинской реабилитации в режиме реального времени в зависимости от тяжести клинического состояния пациента, имеющего нарушения функций и структур организма человека и последовавшие за ними ограничения жизнедеятельности. Определять показания и формулировать рекомендации по продолжению мероприятий медицинской реабилитации. Проводить профилактику или лечение осложнений, побочных действий, нежелательных реакций, в том числе серьезных и непредвиденных, возникших в результате реабилитационных мероприятий или манипуляций, применения лекарственных препаратов или медицинских изделий, лечебного питания. Направлять пациентов, имеющих нарушения функций и структур организма человека и последовавшие за ними ограничения жизнедеятельности, на медико-социальную экспертизу. Консультировать родственников, (законных представителей) по вопросам проведения реабилитационных мероприятий, выполнения индивидуальной программы медицинской реабилитации, вторичной и третичной профилактики, ухода. Необходимые знания. Порядок организации медицинской реабилитации. Порядки оказания медицинской помощи пациентам по профилям заболеваний и (или) состояний, в связи с развитием которых проводятся мероприятия по медицинской реабилитации. Стандарты первичной специализированной медико-санитарной помощи, специализированной, в том числе высокотехнологичной, медицинской помощи при заболеваниях и (или) состояниях, в связи с развитием которых проводятся мероприятия по медицинской реабилитации. Клинические рекомендации (протоколы лечения) по вопросам оказания медицинской помощи пациентам с заболеваниями или состояниями, в связи с развитием которых проводятся мероприятия по медицинской реабилитации. Методы медицинской реабилитации пациентов с различными заболеваниями или состояниями. Механизм действия лекарственных препаратов, медицинских изделий и лечебного питания, применяемых при медицинской реабилитации; медицинские показания и медицинские противопоказания к назначению; возможные осложнения, побочные действия, нежелательные реакции, в том числе серьезные и непредвиденные. Методы немедикаментозного лечения, применяемые в медицинской реабилитации; медицинские показания и медицинские противопоказания; возможные осложнения, побочные действия, нежелательные реакции, в том числе серьезные и непредвиденные. Особенности нарушения функций, активности и участия при основных заболеваниях, являющихся причиной инвалидности, неинфекционных заболеваниях, проблемах перинатального периода. Патогенез и саногенез основных заболеваний, являющихся причиной инвалидности, неинфекционных заболеваний, патологических состояний перинатального периода. Физическое развитие ребенка первых трех лет жизни. Онтогенез функциональной системы движения первых трех лет жизни. Развитие когнитивных функций у ребенка первых трех лет жизни. Развитие речевых функций у ребенка первых трех лет жизни. Методы оценки, классификация вариантов нарушений двигательных функций, высших психических функций, психоэмоционального состояния, речи, письма, гигиенических навыков, бытовых навыков и других аспектов функционирования организма человека. Функциональные классы в оценке степени нарушения функций по рекомендации Всемирной организации здравоохранения, градации функциональных классов. Общие основы медицинской реабилитации, цели и задачи проведения реабилитационных мероприятий на различных этапах медицинской реабилитации. Теория адаптации, дезадаптации и стресса. Механизм воздействия реабилитационных мероприятий на организм пациентов, имеющих нарушения функций и структур организма человека и последовавшие за ними ограничения жизнедеятельностиРеабилитационный потенциал, методы определения реабилитационного потенциала, факторы реабилитационного потенциала, использование реабилитационного потенциала. Основы паллиативной помощи. Двигательные режимы, индивидуальные границы интенсивности применяемых воздействий в процессе медицинской реабилитации. Методика разработки индивидуальных программ медицинской реабилитации в целях профилактики отклонений в физическом развитии с учетом возраста, влияние заболевания на физическое и психомоторное развитие и функциональный статус человека. Методика разработки комплекса методов медицинской реабилитации для самостоятельного применения с учетом возраста, заболевания и функционального статуса. Индивидуальная программа медицинской реабилитации в процессе медицинской реабилитации, индивидуальная программа реабилитации пациента со стойкими нарушениями функций и структур организма человека, ограничения жизнедеятельности при заболеваниях и (или) состояниях; принципы назначения, преемственность мероприятий по медицинской реабилитации. Принципы определения преимуществ применения того или иного средства, метода (в том числе медикаментозных средств, кинезотерапии, механотерапии, физиотерапии, робототехники, экзоскелетов, информационных технологий, логотерапии, психологической коррекции, эрготерапии, TCP) или формы (индивидуальное, групповое занятие, занятие с применением телемедицинских технологий) медицинской реабилитации на различных этапах ее проведения, в различные периоды течения заболеваний и (или) состояний, при устойчивых нарушениях функций и структур организма человека, ограничении жизнедеятельности. Критерии завершения реабилитационных мероприятий и принципы маршрутизации пациентов, имеющих нарушения функций и структур организма человека и последовавшие за ними ограничения жизнедеятельности, для оказания помощи по медицинской реабилитации на последующих этапах или ее завершения. Принципы мультидисциплинарной работы в медицинской реабилитации, управление процессом медицинской реабилитации. Система медицинской и социальной реабилитации в Российской Федерации. Медико-социальная экспертиза нетрудоспособности в Российской ФедерацииTCP: классификация, правила назначения. Основы применения логопедической коррекции. Основы применения социально-бытовой адаптации. Основы применения TCPМедицинские показания и противопоказания сочетания различных средств, форм и методов медицинской реабилитации пациентов различного профиля, при различном клиническом состоянии пациента. Факторы риска при проведении реабилитационных мероприятий; факторы, задерживающие восстановление; факторы, препятствующие восстановлению нарушенных функций и структур, ограничивающих жизнедеятельность пациента. Принципы медицинской реабилитации в различные периоды течения заболеваний и (или) состояний: предоперационный, послеоперационный, острейший, острый, подострый, ранний восстановительный, поздний восстановительный. Этапы и принципы восстановления нарушенных функций и структур, ограниченных активности и участия; влияние на пациентов факторов окружающей среды при основных заболеваниях, являющихся причиной инвалидности, неинфекционных заболеваниях и (или) состояниях, проблемах перинатального периода. Принципы потенцирования, кумуляции и угасания эффекта от используемых вмешательств, принципы безопасности проведения различных вмешательств или стимуляций в процессе медицинской реабилитации. Теория адаптации, теория функциональных систем, теория о типовых патологических процессах, утомление, переутомление, перенапряжение. Универсальные и специальные критерии качества оказания помощи по медицинской реабилитации. Способы предотвращения или устранения осложнений, побочных действий, нежелательных реакций, в том числе серьезных и непредвиденных, возникших при обследовании или лечении пациентов, имеющих нарушения функций и структур организма человека и последовавшие за ними ограничения жизнедеятельности. Принципы и методы оказания неотложной медицинской помощи пациентам, имеющим нарушения функций и структур организма человека и последовавшие за ними ограничения жизнедеятельности, в том числе в соответствии с действующими порядками оказания медицинской помощи, клиническими рекомендациями (протоколами лечения) по вопросам оказания медицинской помощи, с учетом стандартов медицинской помощи
Этапная система медицинской реабилитации в Санкт-Петербурге
В соответствии с приказом Министерства здравоохранения Российской Федерации от 29.12.2012 г. №1705н «О порядке организации медицинской помощи по медицинской реабилитации» медицинская помощь по медицинской реабилитации на территории Российской Федерации оказывается в три этапа.
Первый (I) этап медицинской реабилитационной помощи осуществляется в острый период течения заболевания и/или травмы в отделениях реанимации и интенсивной терапии либо в профильных специализированных отделениях медицинских организаций в соответствии с профилем основного заболевания при наличии подтвержденной результатами обследования перспективы восстановления функций (реабилитационного потенциала) и отсутствии противопоказаний к методам медицинской реабилитации.
Второй (II) этап медицинской реабилитационной помощи проходит в стационарных условиях медицинских организаций (реабилитационных центров, отделений реабилитации), в ранний восстановительный период течения заболевания и/или травмы, поздний реабилитационный период, период остаточных явлений течения заболевания, при хроническом течении заболевания вне обострения пациентам, инвалидам, нуждающимся в наблюдении специалистов по профилю оказываемой помощи, в проведении высокоинтенсивной реабилитации, а также нуждающимся в посторонней помощи для осуществления самообслуживания, перемещения и общения при наличии подтвержденной результатами обследования перспективы восстановления функций (реабилитационного потенциала).
Таким образом, на второй этап медицинской реабилитации направляются только нуждающиеся в круглосуточном наблюдении и самостоятельно не обслуживающие себя пациенты при условии наличия реабилитационного потенциала. Все иные пациенты, нуждающиеся в медицинской реабилитации после выписки из скоропомощного, многопрофильного стационара с I этапа медицинской реабилитации направляются непосредственно на III этап медицинской реабилитации, минуя II этап.
Если следовать общепринятым рекомендациям по потребностям населения в койках медицинской реабилитации (Щербаков М. В., 2000 г.): «Целесообразно разворачивать 3–4 койки восстановительного лечения на 10 000 взрослого населения для больных с последствиями нарушения мозгового кровообращения, травм головы и после хирургических вмешательств на головном мозге, последствиями заболеваний и травм спинного мозга, опорно-двигательного аппарата, с заболеваниями позвоночника, с заболеваниями дыхания и кровообращения» (рис. 20).
Зарубежный опыт демонстрирует следующие показатели — число реабилитационных коек на 1000 населения составляет:
· в Испании — 0,05 реабилитационных коек;
· в США — 0,14 реабилитационных коек;
· в Нидерландах — 0,2 реабилитационных коек;
· во Франции — 1,6 реабилитационных коек;
· в Германии — 2,3 реабилитационных коек;
· в Австрии — 2,6 реабилитационных коек.
Третий (III) этап медицинской реабилитационной помощи оказывается в ранний, поздний реабилитационный периоды, период остаточных явлений течения заболевания, при хроническом течении заболевания вне обострения независимым в повседневной жизни при осуществлении самообслуживания, общения и самостоятельного перемещения (или с дополнительными средствами опоры) пациентам, при наличии подтвержденной результатами обследования перспективы восстановления функций (реабилитационного потенциала), в отделениях (кабинетах) реабилитации, физиотерапии, лечебной физкультуры, рефлексотерапии, мануальной терапии медицинских организаций, оказывающих амбулаторно-поликлиническую помощь, санаторно-курортное лечение, а также выездными бригадами на дому.
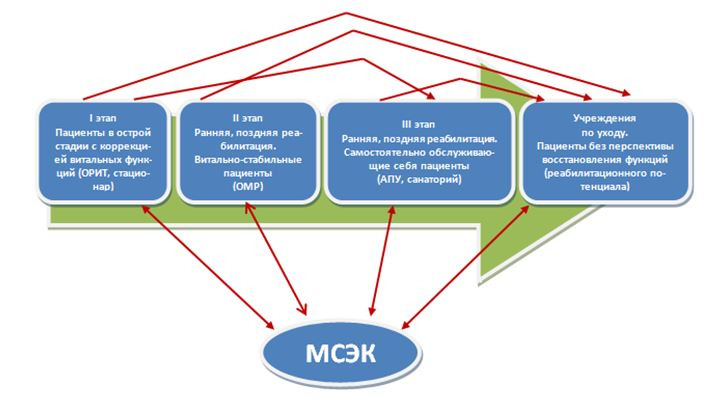
Пациентам, имеющим выраженное нарушение функции, полностью зависимым от посторонней помощи в осуществлении самообслуживания, перемещения и общения и не имеющим перспективы восстановления функций, подтвержденной результатами обследования (реабилитационного потенциала), медицинская помощь оказывается в учреждениях по уходу либо службами социального ухода на дому и заключается в поддержании достигнутого или имеющегося уровня функций и приспособления окружающей среды под уровень возможного функционирования пациента (рис. 21).
Общие принципы медицинской реабилитации на каждом этапе существенного отличия иметь не будут.
К основным принципам оказания медицинской помощи по медицинской реабилитации относятся:
— раннее начало мероприятий медицинской реабилитации (с первых суток заболевания);
— междисциплинарное взаимодействие на каждом этапе медицинской реабилитации;
— комплексность программ медицинской реабилитации;
— индивидуальный подход;
— последовательность;
— преемственность;
— непрерывность медицинской реабилитации;
— безопасность мероприятий по медицинской реабилитации.
Комплексный процесс МР может включать в себя комбинацию из различных реабилитационных методов и технологий, к которым относятся:
1. Медикаментозная терапия; коррекция водно-электролитных нарушений; нутриционная поддержка; оценка белково-энергетической недостаточности; энтеральное, парентеральное питание.
2. Кинезиотерапия, лечение положением, вертикализация, механотерапия, терренттерапия, БОС, массаж и др.
3. Методы физиотерапии. Электролечение, водолечение, магнитотерапия, светолечение и др.
4. Методы рефлексотерапии.
5. Методы ортезирования и корсетирования.
6. Методы тренировки мелкой моторики.
7. ADL-training (обучение навыкам повседневной жизненной активности).
8. Методы логопедии и психотерапии. Нейропсихологическое тестирование, релаксация, восстановление речи, глотания, БОС-технологии.
9. Методы инструментальной диагностики. МРТ, КТ, УЗИ, ЭЭГ, вызванные потенциалы и др.
10. Гипербарическая оксигенация.
11. Водолечение. Подводный душ-массаж. Вихревые ванны для рук и ног. Душ Шарко, Виши, восходящий и циркулярный, лекарственные ванны.
12. Разработка, создание и использование доступной среды.
13. Методы оценки биомеханики движений.
14. Методы гирудотерапии.
15. Методы мануальной терапии. Артикуляционные техники, мышечно-энергетические техники, миофасциальный рилиз, краниосакральные техники, висцеральные техники, психосоматические техники.
16. Методы подбора индивидуальных средств помощи при передвижении, ортопедической обуви, ортопедических стелек.
17. Методы медицинского массажа.
18. Галотерапия.
19. Мониторная очистка кишечника.
20. Грязелечение, парафинотерапия, озокеритотерапия и многие другие методы медицинской реабилитации.
Все перечисленные реабилитационные технологии являются лишь малой долей того арсенала возможностей, который имеют специалисты-реабилитологи на каждом этапе оказания медицинской помощи по медицинской реабилитации. Различия будут иметь лишь сами реабилитационные программы, в основу которых закладывается персонифицированный подход к каждому пациенту с учетом особенностей заболевания, функциональных нарушений и дефектов, компенсаторных возможностей организма, показаний и противопоказаний к тому или иному виду лечения и многих других параметров.
Основные понятия в медицинской реабилитации
Для правильного построения процесса медицинской реабилитации и соблюдения основных ее принципов важно четкое и однозначное понимание основных терминов, применяемых в отношении медицинской реабилитации.
Термин «междисциплинарное взаимодействие» уже давно используется в клинической медицине на разных уровнях оказания медицинской помощи и, как правило, применяется в отношении инсультной категории пациентов в процессе проведения лечебно-диагностических и реабилитационных мероприятий. Однако полноценного понимания, что же под собой подразумевает меж- или мультидисциплинарное взаимодействие, в чем его особенности, принципы и преимущества, как определенной реабилитационной технологии, пока нет у большинства клиницистов-реабилитологов.
В приказе Министерства здравоохранения Российской Федерации «О порядке организации медицинской помощи по медицинской реабилитации» от 29 декабря 2012 г. дается следующее определение: «Мультидисциплинарный подход к осуществлению реабилитационных мероприятий — применение комплекса мер медицинского, педагогического, профессионального и социального характера при взаимодействии специалистов различного профиля, включая различные виды помощи по преодолению последствий заболевания, изменению образа жизни, снижению воздействия факторов риска с целью определения цели реабилитации, необходимости и достаточности, продолжительности, последовательности и эффективности участия каждого специалиста в каждый конкретный момент времени течения реабилитационного процесса». Мультидисциплинарный подход осуществляется членами мультидисциплинарной бригады, включающей:
— врачей-специалистов по профилю оказываемой медицинской помощи; врача-терапевта участкового, врача-педиатра участкового;
— врача по медицинской реабилитации;
— врача по лечебной физкультуре и спортивной медицине, врача-физиотерапевта, медицинского психолога;
— по показаниям — врача-рефлексотерапевта, врача мануальной терапии, отделений (кабинетов) реабилитации медицинской организации, отделения (кабинета) физиотерапии, отделения (кабинета) лечебной физкультуры, кабинетов рефлексотерапии, мануальной терапии медицинской организации по заявке врача реаниматолога, врача отделения интенсивной терапии, лечащего врача, врача-специалиста;
— медицинских палатных сестер отделения реанимации и интенсивной терапии, медицинских сестер палатных профильных отделений;
— по показаниям — специалистов, имеющих высшее немедицинское образование в соответствии с требованиями организации деятельности по специальности: по коррекционной педагогике (логопедии), нейропсихологов, инструкторов-методистов по лечебной физкультуре; специалистов по социальной работе;
— по показаниям — врачей функциональной, ультразвуковой, лучевой диагностики, специалистов клинической лабораторной диагностики и др. специалистов, осуществляющих контроль безопасности и эффективности проведения реабилитационных мероприятий в соответствии с порядками оказания специализированной медицинской помощи, настоящим порядком, а также порядками оказания медицинской помощи по лечебной физкультуре, физиотерапии, мануальной терапии, клинической психологии и рефлексотерапии.
Реабилитационная мультидисциплинарная бригада определяет индивидуальную программу реабилитации пациента, осуществляет текущее медицинское наблюдение и проведение комплекса реабилитационных мероприятий. Важным аспектом формирования междисциплинарного взаимодействия при решении лечебно-диагностических и реабилитационных задач является не только привлечение к работе ряда специалистов разного профиля, но и построение их работы в соответствии с принципами конструктивизма и рационализации. Для этого необходимо соблюдение нескольких аспектов работы в междисциплинарной бригаде:
— совместный осмотр и обсуждение пациента;
— четкое распределение ролей;
— интерес к смежным дисциплинам;
— единая цель и идеология;
— интерес каждого специалиста к смежным дисциплинам и представление о методах, используемых другими специалистами;
— равноправие и общая ответственность;
— соблюдение профессиональной этики;
— максимально возможное привлечение к работе междисциплинарной бригады родственников и близких пациента в качестве важного мотивационного фактора.
Как правило, на практике при организации междисциплинарного взаимодействия во время осуществлении мероприятий по медицинской реабилитации приходится сталкиваться с целым рядом организационных проблем, таких как:
1. Отсутствие понимания принципов и методов медицинской реабилитации среди врачей клиницистов, представляющих позицию лечащего врача;
2. Отсутствие должной клинической подготовки у специалистов службы медицинской реабилитации (врачей лечебной физкультуры и спортивной медицины, врачей-физиотерапевтов, врачей рефлексотерапевтов, мануальных терапевтов, инструкторов лечебной физкультуры, психологов, а также сестринского персонала);
3. Отсутствие четкого распределения ролей среди специалистов различного профиля при проведение медицинской реабилитации;
4. Отсутствие преемственности в лечебно-диагностическом процессе и реабилитационном процессе между представителями междисциплинарной бригады;
5. Отсутствие равноправия и общей ответственности при лечении пациента;
6. Недостаток в подготовленных квалифицированных специалистах со знаниями особенностей организации и оказания медицинской помощи по медицинской реабилитации на этапах.
Важно отметить, что именно лечащий врач — специалист по профилю патологии несет юридическую ответственность, как за здоровье пациента и качество оказанной медицинской помощи, так и за своевременную и грамотную организацию работы междисциплинарной бригады. На это указывает статья 1 Федерального Закона Российской Федерации от 21 ноября 2011 г. N 323-ФЗ «Об основах охраны здоровья граждан в Российской Федерации»: «Лечащий врач — врач, на которого возложены функции по организации и непосредственному оказанию пациенту медицинской помощи в период наблюдения за ним и его лечения». В приказе Министерства Здравоохранения Российской Федерации от 29 декабря 2012 г. №1705 «О порядке организации медицинской помощи по медицинской реабилитации» сказано: «Лечащий врач специализированного отделения медицинской организации в рамках проведения реабилитационных мероприятий осуществляет следующие функции: диагностику степени повреждения организма вследствие заболевания или травмы (в пределах своей компетенции) и организовывает проведение необходимого обследования и лечения; постоянное наблюдение за изменением состояния пациента и эффективностью проводимых лечебных и реабилитационных мероприятий с соответствующей записью в истории болезни».
Междисциплинарное взаимодействие уже давно доказало на практике свою высокую эффективность в достижении целей медицинской реабилитации в наиболее короткие сроки за счет снижения количества осложнений, связанных с основным заболеванием, четкого контроля специалистами разного профиля безопасности и эффективности мероприятий по медицинской реабилитации и возможности построения процесса медицинской реабилитации пошагово и комплексно. Особенно важное значение имеет организация работы междисциплинарной бригады на I этапе медицинской реабилитации, когда четкое взаимодействие специалистов разного профиля обеспечивает наиболее быстрые темпы адаптации пациента к физическим нагрузкам, способствует расширению его двигательного режима и снижает до минимума риск развития осложнений, связанных с гиподинамией и клиническими особенностями течения основного заболевания.
Реабилитационный диагноз — диагноз, отражающий критерии оценки функциональных последствий заболевания (травмы), включающий в себя описание возникшего повреждения и последовавших за этим нарушений бытовых и профессиональных навыков; ограничения активности и участия в значимых для индивида событиях частной и общественной жизни; влияния факторов окружающей среды, облегчающих или осложняющих выполнение основных функций. Реабилитационный диагноз должен включать как клинико-функциональный диагноз, отражающий характер и выраженность анатомо-физиологических и функциональных нарушений, так и характеристику нарушений привычной жизнедеятельности. Реабилитационный диагноз устанавливается на основании глубинного реабилитационного обследования пациента, выявления функционального дефицита, оценки компенсаторных возможностей организма, степени приспособленности к социально-бытовой среде, владения трудовыми и бытовыми навыками. Постановка реабилитационного диагноза — одна из важнейших задач, которая ставится перед междисциплинарной бригадой. В процессе формулировки реабилитационного диагноза рекомендовано использовать Международную классификацию функционирования (МКФ). Как классификация, МКФ системно группирует различные домены индивида с определенным изменением здоровья (например, указывает, что индивид с заболеванием или расстройством делает или способен делать). Функционирование является общим термином для констатации положительного или нейтрального аспектов функций организма, активности и участия, точно так же термин ограничения жизнедеятельности относится ко всем нарушениям, ограничениям активности и ограничениям возможности участия. Кроме того, МКФ содержит перечень факторов окружающей среды, которые взаимодействуют со всеми этими категориями. Таким образом, она позволяет пользователю практически отразить профиль функционирования и ограничений жизнедеятельности индивида, отраженный в рамках различных доменов. МКФ принадлежит к «семье» международных классификаций, разработанных Всемирной Организацией Здравоохранения (ВОЗ), которые применимы к различным аспектам здоровья. «Семья» международных классификаций ВОЗ обеспечивает общие правила кодирования широкого круга информации, связанной со здоровьем (например, диагноз, функционирование и ограничение жизнедеятельности, основание для обращения за медицинской помощью), и использует стандартизованный общий язык, позволяющий общаться по проблемам, связанным со здоровьем и здравоохранением, во всем мире в различных дисциплинах и отраслях науки. МКФ — это многоцелевая классификация, разработанная для использования в различных дисциплинах и областях. Ее специфические цели могут быть определены как следующие: обеспечить научную основу для понимания и изучения показателей здоровья и показателей, связанных со здоровьем, результатов вмешательств и определяющих их факторов; сформировать общий язык для описания показателей здоровья и показателей, связанных со здоровьем, с целью улучшения взаимопонимания между различными пользователями: работниками здравоохранения, исследователями, администраторами и обществом, включая людей с ограничениями жизнедеятельности; сделать сравнимой информацию в разных странах, сферах здравоохранения, службах и во времени; обеспечить систематизированную схему кодирования для информационных систем здоровья. МКФ в руках специалистов-реабилитологов — это, прежде всего унифицированный всеобъемлющий инструмент для постановки реабилитационного диагноза. Четко определенный и грамотно сформулированный (на основе принципов и позиций-доменов МКФ) реабилитационный диагноз — залог правильно построенной реабилитационной программы. Использование МКФ в большой мере зависит от ее практической выгоды, широты охвата, с которой она может служить как измеритель состояния служб здравоохранения посредством показателей, основанных на потребительской оценке эффективности; степени, с которой она применима для проведения международных сравнений между культурами, для уточнения потребностей, источников планирования и исследований. МКФ напрямую не является средством политики. Однако ее использование вносит положительный вклад для определения политики, снабжая информацией, которая помогает определять курс здравоохранения, обеспечивать равные возможности для всех людей и поддерживать борьбу против дискриминации из-за ограничений жизнедеятельности.
Для МКФ возможна дальнейшая разработка множества вариантов использования и удовлетворения потребностей. Необходимо заметить, что ВОЗ и его центры сотрудничества проводят дополнительную работу, чтобы удовлетворить эти потребности.
МКФ принадлежит всем, кто ее использует. Это единый документ, принятый на международной основе. Она служит для того, чтобы получить больше информации, касающейся таких явлений как ограничения жизнедеятельности и функционирование, и достичь широкого международного консенсуса. Для достижения признания многочисленными национальными и интернациональными сообществами ВОЗ будет принимать все усилия, чтобы сделать ее удобной для пользователей и сопоставимой с процессами стандартизации, которые положены в основу Международной Организации Стандартов.
Возможные будущие направления развития и применения МКФ можно суммировать следующим образом.
— продвижение использования МКФ на уровне стран для развития национальных баз данных;
— создание международного банка данных как основы для выполнения международных сравнений;
— определение алгоритмов, которые могут быть использованы для социальных выплат и пособий;
— изучение ограничений жизнедеятельности и функционирования членов семей (например, изучение ограничения жизнедеятельности третьего лица вследствие изменения здоровья других лиц);
— разработка составляющей личностные факторы;
— разработка точных действующих определений категорий для исследовательских целей;
— разработка оценочных методов для идентификации и измерений; 29
— обеспечение практического применения компьютерными средствами и формами регистрации;
— установление связей с концепциями качества жизни и измерения субъективного благополучия;
— исследования по сравнению лечебных или других вмешательств;
— внедрение в научные исследования для сравнения различных изменений здоровья;
— разработка учебных материалов по использованию МКФ; создание по всему миру учебных и справочных центров МКФ;
— дальнейшее изучение факторов окружающей среды для достижения необходимой детализации при описании стандартизованного и реального окружения.
Реабилитационная цель — планируемый, специфичный, измеримый, реально достижимый, определенный по времени результат проведения реабилитационных мероприятий. Определяется при мультидисциплинарном обсуждении состояния пациента при участии самого пациента.
При составлении реабилитационной программы важно задать на каждом этапе реализации мероприятий по медицинской реабилитации четко сформулированные, максимально конкретизированные и определенные по времени реабилитационные цели, которые в свою очередь будут служить определенными индикаторами эффективности проводимых лечебных мероприятий. Реабилитационная цель — сугубо индивидуальный аспект мероприятий по медицинской реабилитации, и выбор цели должен во многом зависеть как от возможностей и желания самого пациента, так и от социально-бытовой среды, в которой находится пациент, его трудовой принадлежности и перспектив не только к общему восстановлению, но и возвращению к труду. Формулировка реабилитационной цели в первую очередь соотносится с реабилитационным потенциалом пациента.
Реабилитационный потенциал
Реабилитационный потенциал, или реабилитационный прогноз (перспектива восстановления функций), — медицински обоснованная вероятность достижения намеченных целей медицинской реабилитации в намеченный отрезок времени с учетом характера заболевания, его течения, индивидуальных ресурсов и компенсаторных возможностей при сохранении стабильного соматического и психического состояния пациента, его высокой мотивированности по отношению к предстоящему реабилитационному лечению.
Таким образом, реабилитационный потенциал является комплексом биологических и психологических характеристик человека, а также социально-средовых факторов, позволяющих в той или иной степени реализовать его потенциальные способности.
1. Высокий реабилитационный потенциал предусматривает полное восстановление или высокую степень восстановления нарушенных функций организма в процессе проведения реабилитационных мероприятий в намеченный отрезок времени.
2. Умеренно выраженный реабилитационный потенциал предусматривает частичное восстановление нарушенных функций организма в процессе проведения реабилитационных мероприятий в намеченный отрезок времени.
3. Низкий реабилитационный потенциал свидетельствует об отсутствии или незначительной степени восстановления нарушенных функций организма в процессе проведения реабилитационных мероприятий в намеченный отрезок времени.
Уровень реабилитационного потенциала при патологии нервной системы базируется на оценке нарушений различных функций организма, характеризующих тяжесть поражения.
Определение реабилитационного потенциала является важнейшей составляющей проведения мероприятий по медицинской реабилитации не только в рамках установления прогноза и правильного построения реабилитационной программы, но и для адекватной организации реабилитационного процесса. Оценка реабилитационного потенциала предусматривает определение, помимо клинико-функциональных особенностей индивидуума, его соматоличностных способностей, сохранившихся вопреки заболеванию или дефекту и служащих предпосылкой для коррекции и восстановления нарушенных функций, а также прогнозирования уровня возможности восстановления или компенсации имеющихся ограничений. Она включает определение уровня физического развития и физической выносливости, уровня психоэмоционального развития и устойчивости, определение социально-психологического состояния с учетом общего развития и запаса знаний, особенностей личности, состояния и устойчивости психических процессов, уровня микросоциальной адаптации, определение социально-трудового статуса, определение социально-средовой ситуации, уровня сохранности социально-бытовых навыков, социальной и трудовой активности.
Заключение о наличии или отсутствии реабилитационного потенциала — сложная трудоемкая задача. Определение реабилитационного потенциала должно проводиться на основании объективных диагностических данных, с учетом мнения специалистов различного профиля и сопоставления целой группы параметров.
К показателям, которые увеличивают перспективу восстановления утраченных функций, относятся:
1) молодой возраст;
2) отсутствие данных, указывающих на прогредиентное течение заболевания;
3) легкое или умеренное нарушение функций;
4) сохранность когнитивных функций;
5) отсутствие эмоциональных нарушений;
6) отсутствие сопутствующей патологии;
7) данные, указывающие на эффективность мероприятий на предыдущем этапе МР;
8) отсутствие вредных привычек;
9) нормальный росто-весовой показатель;
10) высокая мотивация пациента;
11) высокая приверженность терапии;
12) хорошая толерантность к нагрузкам.
К показателям, которые снижают возможности пациента к восстановлению утраченных функций, относятся:
1) прогредиентное течение заболевания,
2) интеллектуально-мнестические нарушения,
3) нарушения в эмоциональной сфере,
4) наличие выраженного нарушения функций,
5) сопутствующая патология,
6) отсутствие данных об эффективности мероприятий по МР на предыдущем этапе.
7) отклонения росто-весового показателя,
8) наличие вредных привычек,
9) низкая мотивация пациента,
10) низкая приверженность терапии,
11) низкая толерантность к нагрузкам.
Особенности реабилитации на этапах оказания медицинской помощи
Первый этап медицинской реабилитации осуществляется:
— в условиях отделения реанимации и интенсивной терапии или специализированного профильного отделения;
— всем пациентам, находящимся в остром периоде заболевания с первых суток пребывания в стационаре;
— при наличии подтвержденной результатами обследования перспективы восстановления функций (реабилитационного потенциала) и отсутствии противопоказаний к методам реабилитации.
Общими принципами и задачами медицинской реабилитации на первом этапе будут:
1. применение при отсутствии противопоказаний программ ранней реабилитации (с первых суток заболевания) с соблюдением принципа междисциплинарного взаимодействия;
2. нормализация функций жизненно важных систем (сердечно-сосудистой и дыхательной);
3. профилактика осложнений гиподинамии;
4. лечение положением;
5. упражнения для мелких и средних мышечных групп, профилактика контрактур;
6. подготовка к вертикализации;
7. обучение ходьбе и навыкам самообслуживания;
8. восстановление функций глотания и речи.
Одним из основных компонентов медицинской реабилитации является лечебная физкультура. Лечебная физкультура — область медицинской науки, использующая физические упражнения и массаж как средства сохранения больного в деятельном состоянии, стимуляции его внутренних резервов, в предупреждении и лечении болезней, вызванных вынужденной гиподинамией, решения частных задач медицинской реабилитации. Принципы лечебной физкультуры при проведении медицинской реабилитации:
— индивидуальная программа;
— междисциплинарный подход в решении вопроса для каждого больного;
— раннее начало мероприятий;
— комплексность построения программы;
— этапность;
— непрерывность и преемственность между этапами;
— использование методов контроля адекватности нагрузок и эффективности;
— социальная направленность;
— доступность для всех нуждающихся лиц.
На первом этапе (интенсивная терапия) лечебная физкультура направлена на нормализацию функций жизненно важных систем (сердечно-сосудистой и дыхательной), профилактику осложнений гиподинамии. Методы ЛФК: лечение положением, дыхательные упражнения, упражнения для мелких и средних мышечных групп, медицинский массаж, подготовка к вертикализации, обучение ходьбе и навыкам самообслуживания.
Лечебная физкультура показана при всех заболеваниях. Противопоказания крайне ограничены и носят в большинстве случаев временный характер. Это позволяет использовать средства лечебной физкультуры на всех этапах медицинской помощи, включая отделения реанимации, интенсивной терапии. Особое значение в повышении качества оказываемой медицинской помощи занимает предоперационная подготовка пациентов средствами лечебной физкультуры. Методы, применяемые в лечебной физкультуре:
— метод естественного биологического содержания, в основе которого движение;
— метод неспецифической терапии;
— метод патогенетической терапии;
— метод функциональной терапии;
— метод поддерживающей терапии;
— метод восстановительной терапии.
Двигательный режим является составным элементом лечебного режима, а лечебная физкультура — частью двигательного режима. Выделяют несколько видов двигательного режима:
— строгий постельный режим,
— постельный режим,
— палатный (полупостельный) режим,
— свободный (общий) режим.
Важнейшее значение на первом этапе будет иметь физиотерапия. Физиотерапия — область медицинской науки, изучающая действие на организм природных и искусственно создаваемых физических факторов, применяемых для лечения, профилактики заболеваний и медицинской реабилитации.
К основным лечебным эффектам физиотерапии относятся:
— аналгезирующий;
— седативный;
— электротранквилизирующий;
— вегетостабилизирующий;
— сосудорасширяющий;
— противовоспалительный;
— нейромиостимулирующий;
— трофикостимулирующий;
— противоотечный;
— венотонизирующий;
— гипотензивный;
— усиливающий процессы резорбции (рассасывание гематом);
— ускоряющий процессы консолидации костной ткани;
В зависимости от целей лечения, показаний и противопоказаний применяют общее, местное и/или сегментарно-рефлекторное воздействие физических факторов. Перспективным в современной физиотерапии признано использование сочетанных и комбинированных методик. Потенцирование, взаимодополнение клинических эффектов каждого из физических факторов повышают эффективность лечения, сокращают сроки восстановления, предупреждают осложнения и рецидивы заболевания. Большое значение придают последовательности выполняемых процедур и соблюдению временных интервалов между ними.
Второй этап медицинской реабилитации проводится в условиях отделения медицинской реабилитации стационаров пациентам с функционально значимым нарушением, нуждающимся в посторонней помощи для осуществления самообслуживания, перемещения и общения, требующим круглосуточного медицинского наблюдения, применения интенсивных методов лечения и реабилитации при условии наличия подтвержденной результатами обследования перспективы восстановления функций (реабилитационного потенциала). Общие принципы медицинской реабилитации на данном этапе и применяемые технологии принципиально не будут отличаться от тех, что использовались на предыдущем этапе. Отличие состоит лишь в постепенном расширении двигательного режима, постепенном повышении интенсивности и продолжительности тренировок с постепенным переходом от общих методик кинезиотерапии к частным, основанным на конкретизации реабилитационной цели и большей персонификации реабилитационного процесса.
Показания к медицинской реабилитации (II этап) после острого инфаркта миокарда:
1. Долечиванию подлежат больные после острого инфаркта миокарда, не имеющие медицинских противопоказаний, способные к самообслуживанию, достигшие уровня физической активности, позволяющего совершать дозированную ходьбу до 1500 м. в 2–3 приема, подниматься по лестнице на 1–2 марша без существенных неприятных ощущений.
2. Направление больных на долечивание допустимо при неосложненном мелкоочаговом инфаркте миокарда, протекающем без выраженной коронарной недостаточности, и неосложненном нижнем инфаркте миокарда не ранее 15 суток от начала заболевания; при неосложненном переднем инфаркте миокарда — не ранее 18–21 суток с момента развития инфаркта.
3. Показаниями для направления больных на долечивание является первичный или повторный крупноочаговый (в т. ч. трансмуральный) и мелкоочаговый инфаркт миокарда в стадии выздоровления, при любых осложнениях в остром периоде, но при удовлетворительном состоянии больного к моменту направления в санаторий, со стабилизировавшимися изменениями ЭКГ или при наличии динамики, отражающей формирование постинфарктного рубца.
4. Допускается наличие следующих осложнений и сопутствующих заболеваний к моменту направления больного в ОМР:
— недостаточность кровообращения не выше II А стадии;
— нормо- или тахиаритмическая форма постоянной мерцательной аритмии;
— единичная или частая, но не политопная и не групповая экстрасистолия;
— атриовентрикулярная блокада не выше I стадии;
— аневризма сердца без признаков недостаточности кровообращения или при ее наличии не выше I стадии;
— артериальная гипертония I и II степени;
— сахарный диабет компенсированный или субкомпенсированный.
5. Противопоказаниями для направления больных в ОМР являются:
— недостаточность кровообращения выше II А стадии;
— стенокардия III — IV ФК;
— тяжелые нарушения сердечного ритма и проводимости (пароксизмы мерцания и трепетания предсердий, возникающие дважды и чаще в месяц, пароксизмальная тахикардия с частотой приступов более 2 раз в месяц, политопная и групповая экстрасистолия, атриовентрикулярная блокада II — III степени, полная блокада сердца);
— незаконченное рецидивирующее течение инфаркта миокарда;
— артериальная гипертония с нарушением азотовыделительной функции почек; симптоматическая гипертония с нарушением азотовыделительной функции почек; кризовое течение гипертонической болезни;
— хроническая аневризма сердца с явлениями недостаточности кровообращения выше I стадии;
— аневризма аорты с недостаточностью кровообращения выше I стадии;
— рецидивирующие тромбоэмболические осложнения;
— нарушение мозгового кровообращения в острой или подострой стадии;
— сахарный диабет декомпенсированный и тяжелого течения;
— общие противопоказания.
Показания к медицинской реабилитации (II этап) после операций на сердце и магистральных сосудах:
1. Долечиванию подлежат больные после операций на сердце и магистральных сосудах не ранее чем через 3–14 дней (в зависимости от вида операции) после операции, в удовлетворительном состоянии, при отсутствии послеоперационных осложнений, не нуждающиеся в перевязках, способные к самообслуживанию, при физической активности, позволяющей совершать дозированную ходьбу не менее 1500 м. в 3 приема при темпе 60–70 шагов в минуту и подъем по лестнице на один этаж. Уровень физической активности больного устанавливается в хирургическом стационаре лечебно-профилактического учреждения по разработанным критериям и должен соответствовать I, II, III ФК.
2. Перечень операций, после которых показано направление больных на долечивание в специализированные ОМР:
— аортокоронарное, маммарнокоронарное шунтирование;
— аневризмэктомия;
— ангиопластика;
— протезирование клапанов сердца;
— протезирование восходящего и нисходящего отделов аорты;
— хирургическое лечение кардиомиопатий;
— хирургическое лечение нарушений ритма сердца;
— операции на магистральных артериях, при нарушении мозгового кровообращения;
— пластические операции при патологии магистральных вен.
3. Допускается направление больных с:
— недостаточностью кровообращения не выше II А стадии;
— нормо- или тахиаритмической формой постоянной мерцательной аритмии;
— единичной экстрасистолией;
— атриовентрикулярной блокадой не выше I степени;
— артериальной гипертензией не выше II степени;
— сахарным диабетом II типа (инсулинонезависимым) в стадии компенсации.
4. Противопоказаниями для направления больных на долечивание являются:
— состояние, приравниваемое к IV ФК (стенокардия покоя и малых физических нагрузок);
— недостаточность кровообращения выше II А стадии;
— тяжелые нарушения сердечного ритма и проводимости (пароксизмы мерцания и трепетания предсердий, возникающие дважды и чаще в месяц, пароксизмальная тахикардия с частотой приступов более 2 раз в месяц, политопная или групповая экстрасистолия, атриовентрикулярная блокада II — III степени, полная блокада сердца);
— артериальная гипертония III степени, симптоматическая гипертония со злокачественным течением;
— аневризма аорты;
— рецидивирующие тромбоэмболические осложнения;
— нарушение мозгового кровообращения в острой или подострой стадии;
— сахарный диабет I типа, II типа в стадии субкомпенсации и декомпенсации периферического кровообращения;
— тромбоз шунта, клинически проявляющийся острым инфарктом миокарда, сложными нарушениями ритма, острой сердечной недостаточностью;
— острая сердечная недостаточность;
— кровотечения желудочные, кишечные;
— медиастинит, перикардит;
— общие противопоказания.
5. Переводу и госпитализации в ОМР кардиологического профиля после кардиохирургических операций подлежат пациенты при благоприятном течении послеоперационного периода, у которых:
— нормализовалась температурная кривая;
— отсутствуют признаки нестабильности грудины;
— удалены все раневые дренажи;
— наблюдаются отчетливые клинические и инструментальные признаки регресса ишемии миокарда;
— отсутствуют показания для эвакуации жидкости из плевральных полостей и полости перикарда.
Показания к медицинской реабилитации (II этап) после удаления новообразований головного мозга:
1. Сроки направления больных в ОМР зависят от течения послеоперационного периода после удаления новообразований головного мозга и определяются индивидуально в каждом конкретном случае. Целесообразно придерживаться следующих сроков направления больных при наиболее часто встречающихся операциях по удалению новообразований центральной и периферической нервной системы:
— злокачественные новообразования головного мозга — не ранее 14–21 дней пребывания на стационарном лечении;
— доброкачественные новообразования головного мозга — не ранее 14–21 дней пребывания на стационарном лечении.
— злокачественные новообразования спинного мозга — не ранее 7–14 дней пребывания на стационарном лечении;
— доброкачественные новообразования спинного мозга — не ранее 7–14 дней пребывания на стационарном лечении;
— новообразования периферических нервов — не ранее 7 дней пребывания на стационарном лечении.
На лечение в ОМР направляются больные, характеризующиеся на момент перевода общим удовлетворительным состоянием или состоянием средней степени тяжести, стабилизацией показателей центральной и церебральной гемодинамики, отсутствием нарушений сознания, общемозговых и менингеальных симптомов, сохраняющейся очаговой неврологической симптоматикой (двигательные, координаторные, речевые, чувствительные и другие нарушения) со следующими клиническими состояниями:
— состояние после удаления злокачественных новообразований головного мозга с умеренно выраженными двигательными нарушениями и/или речевыми нарушениями;
— состояние после удаления злокачественных новообразований головного мозга с выраженными двигательными и/или речевыми нарушениями, нарушением функции тазовых органов;
— состояние после удаления доброкачественных новообразований головного мозга с умеренно выраженными двигательными нарушениями и/или речевыми нарушениями;
— состояние после удаления доброкачественных новообразований головного мозга с выраженными двигательными и/или речевыми нарушениями, нарушением функции тазовых органов;
— состояние после удаления парастволовых опухолей (в т. ч. невриномы VIII черепного нерва) с признаками дисфункции на уровне ствола головного мозга;
— состояние после удаления злокачественных новообразований спинного мозга с умеренно выраженными двигательными нарушениями;
— состояние после удаления злокачественных новообразований спинного мозга с выраженными двигательными нарушениями, нарушением функции тазовых органов;
— состояние после удаления доброкачественных новообразований спинного мозга с умеренно выраженными двигательными нарушениями и/или речевыми нарушениями;
— состояние после удаления доброкачественных новообразований спинного мозга с выраженными двигательными нарушениями, нарушением функции тазовых органов;
— состояние после удаления новообразований периферических нервов с сохраняющейся неврологической симптоматикой (двигательные, чувствительные, тазовые и другие нарушения).
2. Переводу и госпитализации в ОМР неврологического профиля после оперативных вмешательств на центральной и периферической нервной системе подлежат пациенты при благоприятном течении послеоперационного периода, у которых:
— нормализовалась температурная кривая;
— отсутствуют признаки ликвореи;
— удалены шовный материал и все раневые дренажи;
— наблюдаются клинические и инструментальные признаки регресса неврологического дефицита;
— отсутствуют признаки внутричерепной гипертензии.
3. Допускается наличие следующих осложнений или сопутствующих заболеваний к моменту перевода:
— клинически не выраженного медикаментозно-компенсированного внутричерепного гипертензионного синдрома без дислокационных признаков;
— редкие эпилептиформные приступы в анамнезе, в том числе в постоперационном периоде (не более 1 приступа) на фоне противосудорожной терапии;
— сахарный диабет компенсированный или субкомпенсированный;
— доброкачественная гиперплазия предстательной железы I стадии;
— бессимптомная миома, не требующая хирургического лечения (соответствующая по размеру не более чем 8–недельной беременности).
4. Противопоказаниями для направления больных на долечивание являются:
— активный воспалительный процесс, осложнивший течение основного заболевания (системная воспалительная реакция, сепсис, пневмония, мочевая инфекция, глубокие пролежни (2 степень и более));
— осложнения со стороны сердечной, легочной, пищеварительной систем, развившиеся в раннем послеоперационном периоде и имеющиеся в наличии к моменту выписки из хирургического стационара;
— состояние после удаление опухолей с выраженными психическими расстройствами, трофическими нарушениями;
— ликворея и кровотечение из послеоперационной раны;
— осложненный послеоперационный период (нагноение, вторичная инфекция);
— болезни нервной системы любой этиологии в остром периоде заболевания;
— эпилепсия с частыми припадками;
— хроническая ишемия мозга (дисциркуляторная энцефалопатия) с выраженным психоорганическим синдромом или деменцией;
— злокачественные новообразования, доброкачественные новообразования, состояния после радикального или паллиативного лечения злокачественных новообразований при отсутствии заключения онколога лечебного учреждения о возможности проведения физиотерапевтического и других видов восстановительного лечения (при необходимости онколог указывает, какие конкретные виды процедур могут выполняться);
— выраженные ипохондрические, депрессивные или обсессивно-компульсивные нарушения;
— артериальная гипертензия с кризовым течением, выраженными колебаниями артериального давления, недостаточно корригируемыми медикаментозной терапией, или со стабильным течением с показателями на фоне гипотензивной терапии систолического давления выше 180 мм рт. ст.;
— недостаточность кровообращения выше II А стадии;
— хроническая коронарная недостаточность выше II степени с трансмуральным инфарктом или повторными инфарктами миокарда в анамнезе;
— нарушения сердечного ритма и проводимости (пароксизмы мерцания и трепетания предсердий, пароксизмальная тахикардия, политопная и групповая экстрасистолия, атриовентрикулярная блокада II — III степени, полная блокада сердца);
— тромбоэмболия ветвей легочной артерии и тромбоэмболические нарушения других внутренних органов в анамнезе давностью менее 3–х лет;
— сахарный диабет тяжелого течения или в стадии декомпенсации;
— общие противопоказания.
При возникновении ликвореи или кровотечения из послеоперационной раны в процессе лечения на ОМР стационарного учреждения пациент подлежит обратному переводу в нейрохирургический стационар.
Показания к медицинской реабилитации (II этап) после острого нарушения мозгового кровообращения:
1. Долечиванию подлежат больные после ОНМК с уровнем физических, умственных и психических способностей и реабилитационным потенциалом для восстановления способности к самостоятельному передвижению и самообслуживанию, а также соответствующим положительным прогнозом восстановления трудоспособности.
2. Сроки направления больных в ОМР зависят от клинической формы ОНМК и определяются индивидуально в каждом конкретном случае. Целесообразно придерживаться следующих сроков направления больных при наиболее часто встречающихся формах ОНМК:
— инфаркте мозга — не ранее 21 дня пребывания на стационарном лечении;
— субарахноидальном, паренхиматозном кровоизлиянии — не ранее 28 дней пребывания на стационарном лечении.
3. На лечение в ОМР направляются больные, характеризующиеся на момент перевода общим удовлетворительным состоянием, стабилизацией показателей центральной и церебральной гемодинамики, отсутствием нарушений сознания, общемозговых и менингеальных симптомов, сохраняющейся (за исключением транзиторных ишемических атак и «малых» инсультов) очаговой неврологической симптоматикой (двигательные, координаторные, речевые, чувствительные и другие нарушения) со следующими клиническими формами первичных или повторных острых нарушений мозгового кровообращения:
— острое нарушение мозгового кровообращения ишемического характера (инфаркт мозга), в том числе «малые» инсульты;
— острое нарушение мозгового кровообращения геморрагического характера (субарахноидальное или паренхиматозное кровоизлияние), подтвержденное компьютерной томографией или люмбальной пункцией;
— острое нарушение мозгового кровообращения (декомпенсация кровообращения) при стенозах и окклюзии прецеребральных и церебральных артерий без инфаркта мозга, в том числе после реконструктивных операций на сосудах головного мозга;
— острое нарушение мозгового кровообращения после операций по поводу инсульта и аневризм артерий головного мозга;
— острое нарушение мозгового кровообращения вследствие вертеброгенного синдрома позвоночной артерии при дорсопатии шейного отдела позвоночника, в том числе после операций по этому поводу на позвоночнике;
— острое нарушение кровообращения спинного мозга (миелопатия) вследствие вертеброгенных компрессий спинальной или радикулярных артерий, в том числе после операций по этому поводу на позвоночнике.
4. Допускается наличие следующих осложнений или сопутствующих заболеваний к моменту перевода:
— мягкая внутричерепная гипертензия без признаков отека мозга и поддающаяся медикаментозному лечению;
— редкие эпилептиформные приступы в анамнезе, в том числе при развитии ОНМК;
— удаленная или клипированная (полностью выключенная из кровотока) аневризма или мальформация сосудов головного мозга;
— недостаточность кровообращения не выше II А стадии;
— нормоаритмические формы постоянной мерцательной аритмии;
— единичные экстрасистолы (не выше II класса градации по Лауну);
— атриовентрикулярная блокада не выше I степени;
— аневризма сердца без признаков недостаточности кровообращения или при ее наличии не выше I стадии;
— артериальная гипертензия без признаков нарушения азотовыделительной функции почек;
— сахарный диабет компенсированный или субкомпенсированный;
— доброкачественная гиперплазия предстательной железы I стадии;
— бессимптомная миома, не требующая хирургического лечения (соответствующая по размеру не более чем 8–недельной беременности).
5. Противопоказаниями для направления больных на долечивание являются:
— острое нарушение мозгового кровообращения при наличии выраженных психических расстройств, трофических и тазовых нарушений;
— болезни нервной системы любой этиологии в остром периоде заболевания;
— эпилепсия с частыми припадками;
— хроническая ишемия мозга (дисциркуляторная энцефалопатия) с выраженным психоорганическим синдромом или деменцией;
— выраженные ипохондрические, депрессивные или обссесивно-компульсивные нарушения;
— не выключенная из кровотока, верифицированная ангиографией аневризма или мальформация сосудов головного мозга;
— артериальная гипертензия с кризовым течением, выраженными колебаниями артериального давления, недостаточно корригируемыми медикаментозной терапией, или со стабильным течением с показателями на фоне гипотензивной терапии систолического давления выше 180 мм рт. ст.;
— недостаточность кровообращения выше II А стадии;
— хроническая коронарная недостаточность выше II степени с трансмуральным инфарктом или повторными инфарктами миокарда в анамнезе;
— нарушения сердечного ритма и проводимости (пароксизмы мерцания и трепетания предсердий, пароксизмальная тахикардия, политопная и групповая экстрасистолия, атриовентрикулярная блокада II — III степени, полная блокада сердца);
— аневризма сердца с явлениями недостаточности кровообращения выше I стадии;
— аневризма аорты с недостаточностью кровообращения выше I стадии;
— тромбоэмболия ветвей легочной артерии и тромбоэмболические нарушения других внутренних органов в анамнезе давностью менее 3–х лет;
— сахарный диабет тяжелого течения или в стадии декомпенсации;
— общие противопоказания.
Показания к медицинской реабилитации (II этап) после операций ортопедических, травматологических при дефектах и пороках развития позвоночника, пластике суставов, эндопротезировании и реэндопротезировании, реплантации конечностей:
1. Медицинский отбор больных после операций ортопедических, травматологических при дефектах и пороках развития позвоночника, пластике суставов, эндопротезировании и реэндопротезировании, — реплантации конечностей, направляемых на долечивание в специализированные ОМР, осуществляется врачебной комиссией соответствующего лечебно-профилактического учреждения (далее — врачебная комиссия).
2. Решение о направлении больного на долечивание в ОМР оформляется заключением в медицинской карте стационарного больного, фиксируется в соответствующих журналах.
3. Долечиванию подлежат больные после операций ортопедических, травматологических при дефектах и пороках развития позвоночника, пластике суставов, эндопротезировании и реэндопротезировании, реплантации конечностей не ранее чем через 10–14 дней (в зависимости от вида операции) после операции, в удовлетворительном состоянии, при отсутствии послеоперационных осложнений, способные к самостоятельному передвижению, самообслуживанию, с уровнем физических, умственных и психических способностей, достаточных для пребывания без постоянного постороннего ухода.
4. К операциям, после которых показано направление больных на долечивание в специализированные ОМР, относятся:
— эндопротезирование, реэндопротезирование, пластика суставов;
— наложение фиксирующих устройств при дефектах и пороках развития позвоночника;
— реплантация конечностей;
5. При переводе больных в ОМР ортопедо-травматологического профиля приоритетными показаниями в порядке перечисления являются:
— внутрисуставные, околосуставные переломы костей после стабильного функционального остеосинтеза без внешней иммобилизации;
— состояние после диагностической и лечебной артроскопии, исключая наличие внешней иммобилизации;
— состояние после эндопротезирования тазобедренного сустава по поводу переломов шейки бедренной кости;
— диафизарные переломы, после стабильного функционального остеосинтеза, без внешней иммобилизации, с возможностью ранней нагрузки;
— переломы костей таза после стабильного остеосинтеза;
— переломы позвоночника без повреждения спинного мозга после стабильной фиксации погружными металлоконструкциями;
— состояние после удаления металлоконструкций при наличии контрактуры смежных суставов, гипотрофии мышц смежных сегментов;
— стабильные переломы позвоночника без повреждения спинного мозга.
Обязательным условием является благоприятное течение послеоперационной раны и отсутствие признаков инфекции области хирургического вмешательства. Целесообразен ранний, до снятия швов, перевод больных в ОМР.
6. Сроки направления в ОМР больных после операций составляют:
— эндопротезирование, реэндопротезирование, пластика суставов, наложение фиксирующих устройств при дефектах и пороках развития позвоночника — не ранее чем на 12–14 день;
— реплантация конечностей — не ранее чем на 10–12 день.
7. Противопоказаниями для направления больных на долечивание являются:
— послеоперационные осложнения: послеоперационная рана, заживающая вторичным натяжением, лигатурные свищи, нагноение послеоперационной раны, нестабильность отломков, фиксированных металлоконструкцией, выраженный болевой синдром;
— осложнения со стороны сердечной, легочной, пищеварительной систем, развившиеся в раннем послеоперационном периоде и имеющиеся в наличии к моменту выписки из хирургического стационара;
— общие противопоказания.
Третий этап медицинской реабилитации осуществляется в условиях амбулаторно-поликлинических и санаторно-курортных учреждений, а также выездными бригадами на дому независимым в повседневной жизни при осуществлении самообслуживания, общения и самостоятельного перемещения (или с дополнительными средствами опоры) пациентам при условии наличия подтвержденной результатами обследования перспективы восстановления функций (реабилитационного потенциала).
Приоритетные задачи организации медицинской реабилитации в амбулаторно-поликлинических условиях:
1. Обеспечение «шаговой доступности» медицинской реабилитации.
2. Повышение доступности медицинской реабилитации для всех групп населения за счет расширения ОВМ в амбулаторной сети.
3. Обеспечение преемственности медицинской реабилитации на разных этапах.
4. Экономический эффект за счет уменьшения количества инвалидизированных пациентов и сокращения числа дней временной нетрудоспособности в течение года.
5. Повышение эффективности использования стационарного коечного фонда по медицинской реабилитации.
Условия обеспечения комплексной медицинской реабилитации в АПУ.
Для обеспечения комплексной медицинской реабилитации в условиях АПУ необходимо соблюдение основных принципов организации реабилитационного процесса, а именно:
— наличие доступной среды;
— блоковое расположение кабинетов службы медицинской реабилитации для соблюдения принципов внутренней логистики;
— наличие реабилитационного и реабилитационно-диагностического оборудования;
— организационно-штатная структура, предусматривающая объединение всех кабинетов службы реабилитации в единое отделение восстановительной медицины (ОВМ) либо отделение медицинской реабилитации.
Также в структуру отделения должны входить дневной стационар и специалисты, обеспечивающие междисциплинарный подход в лечении пациента. Значение имеет система диспетчеризации процесса медицинской реабилитации для обеспечения четкого расписания процедур, регулирования нагрузки на отдельные кабинеты и аппараты. Любой процесс медицинской реабилитации, на каком бы этапе он не выполнялся, должен сопровождаться объективизацией и контролем эффективности.
Для соблюдения принципов логистики специализированные отделения медицинской реабилитации должны располагать необходимым набором услуг для выполнения объема медико-экономического стандарта. Важное значение в данном случае имеет не только включение кабинетов служб медицинской реабилитации в единую организационно-штатную структуру, но и расположение их на одной лечебной базе в пределах «шаговой доступности» для пациента. В случае отсутствия какого-либо составляющего звена медицинской реабилитации исчезает комплексность оказания реабилитационных услуг, возникает разорванный или неполноценный процесс медицинской реабилитации.
Показания к медицинской реабилитации на амбулаторном этапе:
1. Долечиванию подлежат больные после удаления новообразований центральной и периферической нервной системы с уровнем физических, умственных и психических способностей и реабилитационным потенциалом достаточным для восстановления нарушенных функций самостоятельного передвижения и самообслуживания с соответствующим положительным прогнозом восстановления трудоспособности, а также больные с минимальным реабилитационным потенциалом и выраженной сопутствующей патологией.
2. Сроки направления больных на амбулаторный этап реабилитации зависят от послеоперационного периода после удаления новообразований центральной и периферической нервной системы и определяются индивидуально в каждом конкретном случае. Целесообразно придерживаться следующих сроков направления больных при наиболее часто встречающихся операциях по удалению новообразований нервной системы:
— злокачественные новообразования головного мозга — не ранее 14–21 дней пребывания на стационарном лечении;
— доброкачественные новообразования головного мозга — не ранее 14–21 дней пребывания на стационарном лечении.
— злокачественные новообразования спинного мозга — не ранее 7–14 дней пребывания на стационарном лечении;
— доброкачественные новообразования спинного мозга — не ранее 7–14 дней пребывания на стационарном лечении;
— новообразования периферических нервов — не ранее 7 дней пребывания на стационарном лечении.
3. На лечение амбулаторно направляются больные, характеризующиеся на момент перевода общим удовлетворительным состоянием, состоянием средней степени тяжести, относительной стабилизацией показателей центральной и церебральной гемодинамики, отсутствием нарушений сознания, общемозговых и менингеальных симптомов, сохраняющейся очаговой неврологической симптоматикой (двигательные, координаторные, речевые, чувствительные и другие нарушения) со следующими клиническими проявлениями:
— состояние после удаления злокачественных новообразований головного мозга с умеренно выраженными двигательными нарушениями и/или речевыми нарушениями;
— состояние после удаления злокачественных новообразований головного мозга с выраженными двигательными и/или речевыми нарушениями, нарушением функции тазовых органов;
— состояние после удаления злокачественных новообразований головного мозга с двигательными и/или речевыми нарушениями, нарушением функции тазовых органов с сопутствующей выраженной соматической патологией;
— состояние после удаления доброкачественных новообразований головного мозга с умеренно выраженными двигательными нарушениями и/или речевыми нарушениями;
— состояние после удаления доброкачественных новообразований головного мозга с выраженными двигательными и/или речевыми нарушениями, нарушением функции тазовых органов;
— состояние после удаления доброкачественных новообразований головного мозга с двигательными и/или речевыми нарушениями, нарушением функции тазовых органов с сопутствующей выраженной соматической патологией;
— состояние после удаления парастволовых опухолей (в т.ч. невриномы VIII черепного нерва) с признаками дисфункции на уровне ствола головного мозга;
— состояние после удаления злокачественных новообразований спинного мозга с умеренно выраженными двигательными нарушениями;
— состояние после удаления злокачественных новообразований спинного мозга с выраженными двигательными, нарушением функции тазовых органов;
— состояние после удаления злокачественных новообразований спинного мозга с двигательными, нарушением функции тазовых органов с сопутствующей выраженной соматической патологией;
— состояние после удаления доброкачественных новообразований спинного мозга с умеренно выраженными двигательными нарушениями и/или речевыми нарушениями;
— состояние после удаления доброкачественных новообразований спинного мозга с выраженными двигательными нарушениями, нарушением функции тазовых органов;
— состояние после удаления доброкачественных новообразований спинного мозга с выраженными двигательными нарушениями, нарушением функции тазовых органов с сопутствующей выраженной соматической патологией;
— состояние после удаления новообразований периферических нервов с сохраняющейся неврологической симптоматикой (двигательные, чувствительные, тазовые и другие нарушения).
4. Переводу на амбулаторный этап после оперативных вмешательств на центральной и периферической нервной системе подлежат пациенты при благоприятном течении послеоперационного периода, у которых:
— нормализовалась температурная кривая;
— отсутствуют признаки ликвореи и/или кровотечения;
— удалены все раневые дренажи;
— отсутствуют признаки внутричерепной гипертензии.
5. Допускается наличие следующих осложнений или сопутствующих заболеваний к моменту перевода:
— клинически не выраженного медикаментозно-компенсированного внутричерепного гипертензионного синдрома без дислокационных признаков;
— редкие эпилептиформные приступы в анамнезе, в том числе в постоперационном периоде;
— выраженная сопутствующая патология;
— доброкачественная гиперплазия предстательной железы I стадии;
— бессимптомная миома, не требующая хирургического лечения (соответствующая по размеру не более чем 8–недельной беременности).
6. Противопоказаниями для направления больных на долечивание являются:
— активный воспалительный процесс, осложнивший течение основного заболевания (системная воспалительная реакция, сепсис, пневмония, мочевая инфекция, глубокие пролежни);
— осложнения со стороны сердечной, легочной, пищеварительной систем, развившиеся в раннем послеоперационном периоде и имеющиеся в наличии к моменту выписки из хирургического стационара;
— ликворея и/или кровотечение из послеоперационной раны;
— осложненный послеоперационный период (нагноение, вторичная инфекция).
Санаторно-курортное лечение
Цель санаторно-курортного этапа МР — подготовка к возобновлению трудовой деятельности. Федеральный закон РФ от 21 ноября 2011 года №323, статья №40«Об основах охраны здоровья граждан в Российской Федерации», п. 3 гласит: «Санаторно-курортное лечение включает в себя медицинскую помощь, осуществляемую медицинскими организациями (санаторно-курортными организациями) в профилактических, лечебных и реабилитационных целях на основе использования природных лечебных ресурсов в условиях пребывания в лечебно-оздоровительных местностях и на курортах».
Согласно Федеральному закону РФ от 21 ноября 2011 года №323 (статья №40«Об основах охраны здоровья граждан в Российской Федерации», п. 4), санаторно-курортное лечение направлено:
— на активацию защитно-приспособительных реакций организма в целях профилактики заболеваний, оздоровления;
— на восстановление и (или) компенсацию функций организма, нарушенных вследствие травм, операций и хронических заболеваний, уменьшение количества обострений, удлинение периода ремиссии, замедление развития заболеваний и предупреждение инвалидности в качестве одного из этапов медицинской реабилитации.
Порядок организации медицинской реабилитации и санаторно-курортного лечения, перечень медицинских показаний и противопоказаний для медицинской реабилитации и санаторно-курортного лечения утверждаются уполномоченным федеральным органом исполнительной власти. Федеральный закон РФ от 21 ноября 2011 года №323, статья №40 «Об основах охраны здоровья граждан в Российской Федерации», п. 1 гласит: «Санаторно-курортное лечение осуществляется в профилактических, лечебных и реабилитационных целях на основе использования природных лечебных ресурсов специалистами с высшим и средним медицинским образованием, имеющими соответствующую профессиональную подготовку».
Показания и противопоказания к санаторно-курортному лечению подробно изложены в распоряжениях Комитета по здравоохранению Санкт-Петербурга №197-р «Об организации направления и перевода пациентов в отделения восстановительного лечения стационарных, амбулаторно-поликлинических и санаторно-курортных учреждений непосредственно после стационарного лечения острого периода заболевания (операции, травмы)» от 19.04.2010 и №457-р «О внесении изменений в распоряжение Комитета по здравоохранению от 19.04.2010 №197-р» от 26.08.2011 г., приложения 3, 4.
Санаторно-курортное лечение — это комплекс мероприятий, проводимых под медицинским руководством (контролем), направленных на помощь пациенту, который перенес инфаркт миокарда, тяжелое кардиологическое заболевание, последствия острого нарушения мозгового кровообращения, последствия иных операций и травм, для более качественного и быстрого восстановления физических параметров до максимально возможного уровня активности. Санаторно-курортное лечение осуществляется в профилактических, лечебных и реабилитационных целях на основе использования природных лечебных ресурсов. Условиями санаторно-курортного лечения являются: пребывание на курорте, т.е. в лечебно-оздоровительной местности в условиях санаторно-курортной организации.
Санаторно-курортное лечение в Российской Федерации всегда являлось обязательным элементом этапных лечебно-профилактических мероприятий, с успехом применяемых при различных заболеваниях, однако в настоящее время этого оказывается недостаточно для повышения потенциала здоровья нации и приоритетным направлением становится санаторно-курортное оздоровление. С точки зрения системы организации лечения и оздоровления курорты Российской Федерации и сегодня являются одними из лучших в мире, так как имеют свой оригинальный научно-практический потенциал в становлении и развитии курортного дела, однако без серьезной модернизации в санаторно-курортной отрасли сохранить значимость Российской курортологии в мировой курортной медицине будет практически невозможно. С каждым годом объем и потребность в санаторно-курортной помощи возрастает, однако существующая инфраструктура санаторно-курортных учреждений в большей степени нацелена на лечение больных, в то время как, профилактика и оздоровление выпали как целое звено.
Проблемы санаторно-курортной отрасли: нерациональное использование природных лечебных ресурсов и отсутствие работ в области их разведки и выявления перспективных участков под лечебно-оздоровительные местности приведет к уменьшению использования их в лечебной практике, возрастанию стоимости услуг на применение природных лечебных ресурсов, появлению их искусственных аналогов и сокращению доступности полноценного комплексного санаторно-курортного лечения; отсутствие квалифицированных кадров, владеющих знаниями о специфике санаторно-курортного лечения, врачей — специалистов в области курортного дела напрямую отражается на эффективности санаторно-курортного лечения, а прогрессирующий износ материально-технической базы санаторно-курортных учреждений и инфраструктуры курортов в целом приведет к сокращению доступности и снижению объемов санаторно-курортного лечения населения страны.
Мероприятия по улучшению технологического обеспечения:
1. укрепление лечебно-диагностической базы современной высокотехнологичной аппаратурой;
2. внедрение инновационных диагностических и немедикаментозных технологий физиотерапии, кинезотерапии с использованием современных роботизированных комплексов, а также методов рефлексотерапии и мануальной терапии для лечения и, особенно оздоровления и профилактики;
3. внедрение современных подходов, оптимизирующих и повышающих эффективность применения традиционных методов, которыми располагают санаторно-курортные учреждения (СКУ);
4. необходимо внедрить современные подходы, оптимизирующие и повышающие эффективность применения традиционных методов, которыми располагают СКУ;
5. Следует одобрить внедрение в деятельность ряда СКУ лечебно-оздоровительных программ, позволяющих в достаточно короткие сроки применить оптимальные лечебные комплексы, нацеленные на профилактику и укрепление здоровья населения.
В задачи санаторно-курортного этапа МР входят физические тренировки в тренирующем режиме; психологическое тестирование; проведение мероприятий по вторичной профилактике; обучение в школе больных и их родственников.
Санаторно-курортная реабилитация — это процесс, который должен начинаться немедленно, продолжаться непрерывно, проводиться поэтапно, основываться на индивидуальных особенностях больного (т.е. быть персонифицированным), осуществляться способом, приемлемым для больного и его окружения, осуществляться в зависимости от перенесенных заболеваний или травм.
При проведении комплексной санаторно-курортной реабилитации осуществляется оценка клинического состояния больного; оптимизируется фармакологическое лечение; проводится физическая и психосоциальная реабилитация; ведется диагностика и борьба с «факторами риска»; даются рекомендации по изменению образа жизни; больные и их родственники обучаются соблюдению повседневных навыков; отслеживаются эффекты реабилитации. Начало программы санаторно-курортного лечения зависит от клинического течения заболевания. Например, при благоприятном течении болезни пациентам после перенесенного острого инфаркта (ОИМ) начало программы санаторно-курортной реабилитации полагается на 10-е сутки; пациентам после аорто-коронарного шунтирования (АКШ) и протезирования клапанов начало программы санаторно-курортной реабилитации полагается на 16-е сутки; пациентам после баллонной ангиопластики (БАП) и стентирования без ОИМ начало программы санаторно-курортной реабилитации полагается на 3-и сутки.
Далее составляется план обследования. Проводится осмотр специалистами–кардиологом (в день заезда и далее через день); физиотерапевтом; врачом ЛФК, диетологом, психотерапевтом, хирургом и другими специалистами. При необходимости назначаются лабораторные исследования: клинический анализ крови, биохимический анализ крови: общий холестерин, липопротеиды высокой и низкой плотности, триглицериды, индекс атерогенности, билирубин, мочевина, мочевая кислота, трансаминазы, КФК, СРБ, калий, кальций, магний, натрий, железо; коагулограмма, агрегатограмма и другие виды исследований. Применяются методы функциональной диагностики (электрокардиография; эхокардиография и дуплексное сканирование сосудов шеи; велоэргометрия; ЭКГ и холтеровское мониторирование физических нагрузок (контроль каждой ступени) и другие методы), изучается газовый состав крови. Основой программы санаторно-курортной реабилитации являются медикаментозная коррекция; физическая реабилитация; мониторинг состояния пациента; психологическая реабилитация и коррекция факторов риска.
В комплексную программу санаторно-курортной реабилитации входят лечебная дозированная ходьба; лечебная гимнастика (в зале, в бассейне, на тренажерах); бассейн (плавание); массаж (ручной, вакуумный, аппаратный, подводный); физиотерапия (лазеротерапия, магнитотерапия, ванны, интервальная гипокситерапия, фонофорез лекарственных средств; ингаляции и пр.); психотерапия (групповая, индивидуальная); рефлексотерапия; гирудотерапия; медикаментозная терапия; обучение в тематической школе для пациентов после перенесенного заболевания. Пациенту составляется индивидуальный график выполнения услуг, расписанный по времени.
К положительным эффектам санаторно-курортной реабилитации можно отнести повышение физической активности; прекращение курения; снижение значений артериального давления; уменьшение массы тела; улучшение липидного профиля; улучшение метаболизма углеводов; замедление развития атеросклероза и его клинических последствий; улучшение сердечно-легочной деятельности; улучшение функции опорно-двигательного аппарата; улучшение психофизического состояния; мобилизацию пациентов к сотрудничеству.
Показания к медицинской реабилитации на санаторном этапе:
1. Долечиванию подлежат больные после удаления новообразований центральной и периферической нервной системы с достаточным уровнем физических, умственных и психических способностей и реабилитационным потенциалом, достаточным для восстановления способности к восстановлению нарушенных функций, способных к самостоятельному передвижению и самообслуживанию, а также соответствующим положительным прогнозом восстановления трудоспособности.
2. Сроки направления больных в ОМР санаторно-курортного учреждения зависят от послеоперационного периода после удаления новообразований центральной и периферической нервной системы и определяются индивидуально врачебной комиссией направляющего стационара в каждом конкретном случае.
В санаторно-курортные учреждения направляются пациенты после удаления новообразований центральной и периферической нервной системы в условиях стационара или получившие курс лечения в условиях ОВЛ.
3. На лечение в ОМР санаторно-курортного учреждения направляются больные, характеризующиеся на момент перевода общим удовлетворительным состоянием, стабилизацией показателей центральной и церебральной гемодинамики, отсутствием нарушений сознания, общемозговых и менингеальных симптомов, сохраняющейся очаговой неврологической симптоматикой (двигательные, координаторные, речевые, чувствительные и другие нарушения) со следующими клиническими состояниями:
— состояние после удаления злокачественных новообразований головного мозга с умеренно выраженными двигательными нарушениями и/или речевыми нарушениями;
— состояние после удаления доброкачественных новообразований головного мозга с умеренно выраженными двигательными нарушениями и/или речевыми нарушениями;
— состояние после удаления злокачественных новообразований спинного мозга с умеренно выраженными двигательными нарушениями;
— состояние после удаления доброкачественных новообразований спинного мозга с умеренно выраженными двигательными нарушениями и/или речевыми нарушениями;
— состояние после удаления новообразований периферических нервов с сохраняющейся неврологической симптоматикой (двигательные, чувствительные, тазовые и другие нарушения).
— состояние после удаления парастволовых опухолей (в т.ч. невриномы VIII черепного нерва) с признаками умеренной дисфункции на уровне ствола головного мозга.
4. Переводу на амбулаторный этап после оперативных вмешательств на центральной и периферической нервной системе подлежат пациенты при благоприятном течении послеоперационного периода, у которых:
— нормализовалась температурная кривая;
— отсутствуют признаки ликвореи и/или кровотечения;
— удалены все раневые дренажи;
— отсутствуют признаки внутричерепной гипертензии.
5. Допускается наличие следующих осложнений или сопутствующих заболеваний к моменту перевода в ОМР санаторно-курортного учреждения
— клинически не выраженного медикаментозно-компенсированного внутричерепного гипертензионного синдрома без дислокационных признаков;
— редкие эпилептиформные приступы в анамнезе, в том числе в постоперационном периоде (не более 1 приступа) на фоне терапии антиэпилептическими препаратами;
— сахарный диабет компенсированный или субкомпенсированный;
— доброкачественная гиперплазия предстательной железы I стадии;
— бессимптомная миома, не требующая хирургического лечения (соответствующая по размеру не более чем 8–недельной беременности).
6. Противопоказаниями для направления больных на долечивание являются:
— активный воспалительный процесс, осложнивший течение основного заболевания (системная воспалительная реакция, сепсис, пневмония, мочевая инфекция, глубокие пролежни (2 степень и более));
— осложнения со стороны сердечной, легочной, пищеварительной систем, развившиеся в раннем послеоперационном периоде и имеющиеся в наличии к моменту выписки из хирургического стационара;
— состояние поле удаление опухолей с выраженными психическими расстройствами, трофическими нарушениями;
— ликворея и кровотечение из послеоперационной раны;
— осложненный послеоперационный период (нагноение, вторичная инфекция);
— болезни нервной системы любой этиологии в остром периоде заболевания;
— эпилепсия с частыми припадками;
— хроническая ишемия мозга (дисциркуляторная энцефалопатия) с выраженным психоорганическим синдромом или деменцией;
— недостаточность кровообращения выше II А стадии;
— хроническая коронарная недостаточность выше II степени с трансмуральным инфарктом или повторными инфарктами миокарда в анамнезе;
— злокачественные новообразования, доброкачественные новообразования, состояния после радикального или паллиативного лечения злокачественных новообразований при отсутствии заключения онколога лечебного учреждения о возможности проведения физиотерапевтического и других видов восстановительного лечения (при необходимости онколог указывает, какие конкретные виды процедур могут выполняться).
— выраженные ипохондрические, депрессивные или обсессивно-компульсивные нарушения;
— артериальная гипертензия с кризовым течением, выраженными колебаниями артериального давления, недостаточно корригируемыми медикаментозной терапией, или со стабильным течением с показателями на фоне гипотензивной терапии систолического давления выше 180 мм рт. ст.;
— нарушения сердечного ритма и проводимости (пароксизмы мерцания и трепетания предсердий, пароксизмальная тахикардия, политопная и групповая экстрасистолия, атриовентрикулярная блокада II — III степени, полная блокада сердца);
— тромбоэмболия ветвей легочной артерии и тромбоэмболические нарушения других внутренних органов в анамнезе давностью менее 3–х лет;
— сахарный диабет тяжелого течения или в стадии декомпенсации;
— общие противопоказания.
ОБЩИЕ ВОПРОСЫ НЕЙРОРЕАБИЛИТАЦИИ
Лечебная физкультура, как базовый инструмент нейрореабилитации
Обобщенная трудовая функция врача лечебной физкультуры
(В соответствии с приказом Министерства труда и социальной защиты Российской Федерации от 03.09.2018 №572н «Об утверждении профессионального стандарта «Специалист по медицинской реабилитации»)
Трудовые действия
Сбор жалоб, анамнеза жизни и заболевания, социального и профессионального анамнеза у направленных на лечебную физкультуру с заболеваниями и состояниями (их законных представителей), а также здоровых лиц с целью адаптации, тренировки и восстановления физиологических функций. Направление пациентов с заболеваниями и (или) состояниями на инструментальное исследование в соответствии с действующими порядками оказания медицинской помощи, клиническими рекомендациями (протоколами лечения) по вопросам оказания медицинской помощи, с учетом стандартов медицинской помощи. Направление пациентов с заболеваниями и состояниями на лабораторное обследование в соответствии с действующими порядками оказания медицинской помощи, клиническими рекомендациями (протоколами лечения) по вопросам оказания медицинской помощи, с учетом стандартов медицинской помощи. Направление пациентов с заболеваниями и состояниями на консультацию к врачам-специалистам в соответствии с действующими порядками оказания медицинской помощи, клиническими рекомендациями (протоколами лечения) по вопросам оказания медицинской помощи, с учетом стандартов медицинской помощи.
Разработка плана применения лечебной физкультуры с заболеваниями и состояниями в зависимости от этапа медицинской реабилитации в соответствии с порядком организации медицинской реабилитации, действующими порядками оказания медицинской помощи, клиническими рекомендациями (протоколами лечения) по вопросам оказания медицинской помощи, с учетом стандартов медицинской помощи. Интерпретация данных, полученных при консультировании пациента врачами-специалистами мультидисциплинарной реабилитационной бригады, данных лабораторных, инструментальных и клинических исследований с целью получения представления о степени нарушения различных функций, структур организма, жизнедеятельности пациента (активности, участия, влияния факторов окружающей среды) вследствие заболевания и (или) состояния. Формулирование целей проведения лечебной физкультуры на весь период пребывания пациента, имеющего нарушения функций и структур организма человека и последовавшие за ними ограничения жизнедеятельности, в медицинской организации. Формулирование задач лечебной физкультуры на весь период пребывания пациента в медицинской организации. Назначение средств и методов лечебной физкультуры в соответствии с порядком организации медицинской реабилитации, с действующими порядками оказания медицинской помощи, клиническими рекомендациями (протоколами лечения), с учетом стандартов медицинской помощи. Рекомендация технических средств реабилитации и ассистивных технологий пациентам, имеющим нарушения функций и структур организма человека и последовавшие за ними ограничения жизнедеятельности. Организация и проведение мониторинга и мультидисциплинарного обсуждения результатов проведения лечебной физкультуры в режиме реального времени в зависимости от тяжести клинического состояния пациента. Профилактика или лечение осложнений, побочных действий, нежелательных реакций, в том числе серьезных и непредвиденных, возникших в результате проведения лечебной физкультуры. Оказание медицинской помощи в неотложной форме пациентам с заболеваниями и (или) состояниями. Необходимые умения. Разрабатывать план применения лечебной физкультуры при заболеваниях и (или) состояниях в соответствии с порядком организации медицинской реабилитации, с действующими порядками оказания медицинской помощи, клиническими рекомендациями (протоколами лечения) по вопросам оказания медицинской помощи, с учетом стандартов медицинской помощи. Обосновывать применение лечебной физкультуры при заболеваниях и (или) состояниях в соответствии с порядком организации медицинской реабилитации, с действующими порядками оказания медицинской помощи, клиническими рекомендациями (протоколами лечения) по вопросам оказания медицинской помощи, с учетом стандартов медицинской помощи.
Составление плана лечебной физкультуры для пациентов с заболеваниями и (или) состояниями в соответствии с порядком организации медицинской реабилитации, с действующим порядками оказания медицинской помощи, клиническими рекомендациями (протоколами лечения) по вопросам оказания медицинской помощи, с учетом стандартов медицинской помощи. Проведение лечебной физкультуры для пациентов с заболеваниями и (или) состояниями в соответствии с порядком организации медицинской реабилитации, с действующим порядками оказания медицинской помощи, клиническими рекомендациями (протоколами лечения) по вопросам оказания медицинской помощи, с учетом стандартов медицинской помощи. Оценка эффективности и безопасности мероприятий по лечебной физкультуре при заболеваниях и (или) состояниях в соответствии с порядком организации медицинской реабилитации. Применение медицинских изделий, спортивного инвентаря для проведения занятий по лечебной физкультуре. Обеспечение выполнения требований охраны труда при занятии лечебной физкультурой.
Пропаганда здорового образа жизни, профилактика заболеваний и (или) состояний. Назначение профилактических мероприятий пациентам с учетом факторов риска в соответствии с действующими порядками оказания медицинской помощи, клиническими рекомендациями (протоколами лечения) по вопросам оказания медицинской помощи, с учетом стандартом медицинской помощи. Контроль выполнения профилактических мероприятий. Определение медицинских показаний к введению ограничительных мероприятий (карантина) и показаний для направления к врачу-специалисту при возникновении инфекционных (паразитарных) болезней. Заполнение и направление в установленном порядке экстренного извещения о случае инфекционного, паразитарного, профессионального и другого заболевания, носительства возбудителей инфекционных болезней, отравления, неблагоприятной реакции, связанной с иммунизацией, укуса, ослюнения, оцарапывания животными в территориальные органы, осуществляющие федеральный государственный санитарно-эпидемиологический надзор. Проведение противоэпидемических мероприятий в случае возникновения очага инфекции, в том числе карантинных мероприятий при выявлении особо опасных (карантинных) инфекционных заболеваний. Формирование программ здорового образа жизни, включая программы снижения потребления алкоголя и табака, предупреждения и борьбы с немедицинским потреблением наркотических средств и психотропных веществ. Оценка эффективности профилактической работы с пациентами.
Необходимые умения
Осуществлять сбор жалоб, анамнеза жизни у пациентов (их законных представителей) с заболеваниями и (или) состояниями с целью назначения лечебной физкультуры. Проводить осмотры и обследования пациентов с заболеваниями и (или) состояниями в соответствии с действующими порядками оказания медицинской помощи, клиническими рекомендациями (протоколами лечения) по вопросам оказания медицинской помощи, с учетом стандартов медицинской помощи с целью назначения лечебной физкультуры. Интерпретировать и анализировать информацию, полученную от пациентов (их законных представителей) с заболеваниями и (или) состояниями, с целью назначения лечебной физкультуры. Оценивать анатомо-функциональное состояние организма человека в норме, при заболеваниях и (или) патологических состояниях у пациентов с целью назначения лечебной физкультуры. Пользоваться методами осмотра и обследования пациентов с заболеваниями и (или) состояниями с учетом возрастных анатомо-функциональных особенностей с целью назначения лечебной физкультуры. Интерпретировать и анализировать результаты осмотра и обследования пациентов с заболеваниями и (или) состояниями в соответствии с действующими порядками оказания медицинской помощи, клиническими рекомендациями (протоколами лечения) по вопросам оказания медицинской помощи, с учетом стандартов медицинской помощи с целью назначения лечебной физкультуры. Обосновывать и планировать объем инструментального обследования пациентов с заболеваниями и (или) состояниями в соответствии с действующими порядками оказания медицинской помощи, клиническими рекомендациями (протоколами лечения) по вопросам оказания медицинской помощи, с учетом стандартов медицинской помощи с целью назначения лечебной физкультуры. Интерпретировать и анализировать результаты инструментального исследования пациентов с заболеваниями и (или) состояниями в соответствии с действующими порядками оказания медицинской помощи, клиническими рекомендациями (протоколами лечения) по вопросам оказания медицинской помощи, с учетом стандартов медицинской помощи с целью назначения лечебной физкультуры. Обосновывать и планировать объем лабораторного обследования пациентов с заболеваниями и (или) состояниями в соответствии с действующими порядками оказания медицинской помощи, клиническими рекомендациями (протоколами лечения) по вопросам оказания медицинской помощи, с учетом стандартов медицинской помощи с целью назначения лечебной физкультуры. Интерпретировать и анализировать результаты лабораторного обследования пациентов с заболеваниями и (или) состояниями в соответствии с действующими порядками оказания медицинской помощи, клиническими рекомендациями (протоколами лечения) по вопросам оказания медицинской помощи, с учетом стандартов медицинской помощи с целью назначения лечебной физкультуры. Интерпретировать и анализировать результаты осмотра врачами-специалистами пациентов с заболеваниями и (или) состояниями с целью назначения лечебной физкультуры. Выявлять клинические симптомы и синдромы у пациентов с заболеваниями и (или) состояниями в соответствии с действующими порядками оказания медицинской помощи, клиническими рекомендациями (протоколами лечения) по вопросам оказания медицинской помощи, с учетом стандартов медицинской помощи. Интерпретировать и анализировать результаты осмотра пациентов с заболеваниями и (или) состояниями в соответствии с действующими порядками оказания медицинской помощи, клиническими рекомендациями (протоколами лечения) по вопросам оказания медицинской помощи, с учетом стандартов медицинской помощи. Обосновывать и планировать объем дополнительных инструментальных исследований пациентов с заболеваниями и (или) состояниями в соответствии с действующими порядками оказания медицинской помощи, клиническими рекомендациями (протоколами лечения) по вопросам оказания медицинской помощи, с учетом стандартов медицинской помощи с целью назначения лечебной физкультуры. Интерпретировать и анализировать результаты дополнительного инструментального исследования пациентов с заболеваниями и (или) состояниями в соответствии с действующими порядками оказания медицинской помощи, клиническими рекомендациями (протоколами лечения) по вопросам оказания медицинской помощи, с учетом стандартов медицинской помощи с целью назначения лечебной физкультуры. Обосновывать и планировать объем дополнительного лабораторного обследования пациентов с заболеваниями и (или) состояниями в соответствии с действующими порядками оказания медицинской помощи, клиническими рекомендациями (протоколами лечения) по вопросам оказания медицинской помощи, с учетом стандартов медицинской помощи с целью назначения лечебной физкультуры. Интерпретировать и анализировать результаты дополнительного лабораторного обследования пациентов с заболеваниями и (или) состояниями в соответствии с действующими порядками оказания медицинской помощи, клиническими рекомендациями (протоколами лечения) по вопросам оказания медицинской помощи, с учетом стандартов медицинской помощи с целью назначения лечебной физкультуры. Интерпретировать предоставленные направляющим на лечебную физкультуру врачом данные дополнительного лабораторного, лучевого, электрофизиологического, функционального обследования пациентов с патологией и нарушениями функций, по поводу которых пациент направлен на лечебную физкультуру, с учетом всех сопутствующих в данный момент заболеваний, для назначения и проведения лечебной физкультуры данному пациенту в соответствии с утвержденными показаниями и противопоказаниями.
Определять последовательность применения лечебной физкультуры у пациентов с заболеваниями и (или) состояниями в соответствии с порядком организации медицинской реабилитации, с действующими порядками оказания медицинской помощи, клиническими рекомендациями (протоколами лечения) по вопросам оказания медицинской помощи, с учетом стандартов медицинской помощи. Назначать лечебную физкультуру при заболеваниях и (или) состояниях в соответствии с порядком организации медицинской реабилитации, с действующими порядками оказания медицинской помощи, клиническими рекомендациями (протоколами лечения) по вопросам оказания медицинской помощи, с учетом стандартов медицинской помощи, анализировать действие лекарственных препаратов и (или) медицинских изделий. Проводить мониторинг эффективности и безопасности применения лечебной физкультуры у пациентов с заболеваниями и (или) состояниями. Необходимые знания. Порядок организации медицинской реабилитации, порядки оказания медицинской помощи пациентам по профилям заболеваний и (или) состояний, в связи с развитием которых назначена лечебная физкультура. Стандарты первичной специализированной медико-санитарной помощи, специализированной, в том числе высокотехнологичной, медицинской помощи при заболеваниях и (или) состояниях, в связи с развитием которых назначена лечебная физкультура.
Определять медицинские показания для проведения мероприятий по лечебной физкультуре при заболеваниях и (или) состояниях, в том числе при реализации индивидуальной программы реабилитации или абилитации инвалидов, в соответствии с порядком организации медицинской реабилитации, с действующими порядками оказания медицинской помощи, клиническими рекомендациями (протоколами лечения) по вопросам оказания медицинской помощи, с учетом стандартов медицинской помощи. Разрабатывать план применения лечебной физкультуры при заболеваниях и (или) состояниях, в том числе при реализации индивидуальной программы реабилитации или абилитации инвалидов, в соответствии с порядком организации медицинской реабилитации, с действующими порядками оказания медицинской помощи, клиническими рекомендациями (протоколами лечения) по вопросам оказания медицинской помощи, с учетом стандартов медицинской помощи.
Применять медицинские изделия и спортивный инвентарь для проведения занятий по лечебной физкультуре. Оценивать эффективность и безопасность мероприятий по лечебной физкультуре при заболеваниях и (или) состояниях, в том числе при реализации программы реабилитации или абилитации инвалидов. Необходимые знания. Порядок организации медицинской реабилитации. Порядок оказания помощи по санаторно-курортному лечению. Порядки оказания медицинской помощи при заболеваниях, являющихся причиной инвалидности, неинфекционных заболеваниях и сопутствующих заболеваниях, патологических состояниях, связанных с проблемами перинатального периода. Стандарты первичной специализированной медико-санитарной помощи, специализированной, в том числе высокотехнологичной, медицинской помощи при заболеваниях, являющихся причиной инвалидности, неинфекционных заболеваниях и сопутствующих заболеваниях, патологических состояниях. Клинические рекомендации (протоколы лечения) по оказанию медицинской помощи пациентам при заболеваниях, являющихся причиной инвалидности, неинфекционных заболеваниях и сопутствующих заболеваниях, патологических состояниях. Принципы и методы организации проведения занятий по лечебной физкультуре. Возрастные особенности проведения лечебной физкультуры.
Необходимые знания
Основные клинические проявления заболеваний и (или) состояний нервной, иммунной, сердечно-сосудистой, дыхательной, пищеварительной, мочеполовой систем и системы крови, приводящие к тяжелым осложнениям и (или) угрожающим жизни, методы определения тактики ведения пациента с целью их предотвращения. Порядок организации медицинской реабилитации; порядки оказания медицинской помощи, клинические рекомендации (протоколы лечения) по вопросам оказания медицинской помощи, по медицинской реабилитации. Стандарты первичной специализированной медико-санитарной помощи, специализированной, в том числе высокотехнологичной, медицинской помощи при заболеваниях и (или) состояниях, в связи с которыми пациент направлен на лечебную физкультуру. Методика сбора жалоб, анамнеза жизни у пациентов (их законных представителей) с заболеваниями и (или) состояниями. Методика осмотра пациентов с заболеваниями и (или) состояниями. Современные формы и методы лечебной физкультуры. Основы лечебной физкультуры, механотерапии, тренировки с использованием биологической обратной связи. Показания и противопоказания к методам лечебной физкультуры для пациентов с заболеваниями и состояниями. Механизмы лечебного действия лечебной физкультуры, комплексов факторов, сочетанных методик их применения при различных заболеваниях, состояниях в разных возрастных группах, при различных сопутствующих заболеваниях. Признаки, симптомы и синдромы осложнений, возникающих в связи с проводимой лечебной физкультурой. Симптомы и синдромы осложнений, побочных действий, нежелательных реакций, в том числе серьезных и непредвиденных, возникших в результате диагностических процедур у пациентов с заболеваниями и состояниями во время занятий лечебной физкультурой. Заболевания и (или) состояния, требующие оказания медицинской помощи в неотложной форме.
Клинические рекомендации (протоколы лечения) по вопросам оказания медицинской помощи пациентам с заболеваниями или состояниями, в связи с развитием которых назначена лечебная физкультура. Средства и методы лечебной физкультуры, применяемые для пациентов с различными заболеваниями или состояниями. Патогенез и саногенез заболеваний, при которых применяется лечебная физкультура. Механизм воздействия лечебной физкультуры на организм человека при заболеваниях и (или) состояниях на различных этапах оказания помощи. Принципы назначения, механизмы действия, медицинские показания и противопоказания к назначению средств лечебной физкультуры.
Основы лечебной физкультуры у пациентов при заболеваниях, являющихся причиной инвалидности, неинфекционных заболеваниях и сопутствующих заболеваниях или состояниях. Средства, формы и методы лечебной физкультуры у пациентов при заболеваниях, являющихся причиной инвалидности, неинфекционных заболеваниях и сопутствующих заболеваниях или состояниях. Механизм воздействия лечебной физкультуры на организм у пациентов при заболеваниях, являющихся причиной инвалидности, неинфекционных заболеваниях и сопутствующих заболеваниях или состояниях. Критерии эффективности и качества лечебной физкультуры, принципы применения, клинические шкалы в медицинской реабилитации. Универсальные и специальные критерии эффективности проведения лечебной физкультуры и методы их оценки. Организация и методы мониторинга безопасности и эффективности выполнения плана индивидуальной программы лечебной физкультуры у пациентов. Критерии качества оказания помощи по лечебной физкультуре пациентам с заболеваниями и (или) состояниями. Способы предотвращения или устранения осложнений, побочных действий, нежелательных реакций, в том числе серьезных и непредвиденных, возникших в результате занятий лечебной физкультурой у пациентов при основных заболеваниях и (или) состояниях, неинфекционных заболеваниях и сопутствующих заболеваниях или состояниях.
Роль лечебной физкультуры в системе нейрореабилитации
Общими показаниями к реабилитации пациентов с заболеваниями центральной и/или периферической нервной системы являются:
— снижение функциональных способностей различной степени выраженности;
— особая подверженность воздействиям внешней среды вследствие снижения адаптационных способностей;
— нарушение социальных отношений;
— нарушение трудовых отношений.
Ведущее значение в реабилитации пациентов с заболеваниями и/или травмами нервной системы принадлежит лечебной физкультуре (ЛФК). Роль ЛФК заключается как в коррекции частных нарушений двигательной функции, так и в уменьшении неблагоприятных последствий гиподинамии в целом.
Вынужденное ограничение подвижности является характерным следствием поражения нервной системы, и в свою очередь, приводит к значительному уменьшению проприоцептивной импульсации, выключению моторно-висцеральных рефлексов, что способствует ухудшению функций сердечно-сосудистой системы, снижению общей адаптационной способности организма.
Механизмы действия физических упражнений связаны с многообразием сложных психических, физиологических и биохимических процессов, протекающих в организме при занятиях лечебной физкультурой. Дозированные мышечные нагрузки обладают общетонизирующим воздействием, поскольку двигательная зона коры больших полушарий головного мозга, посылая импульсы двигательному аппарату, одновременно возбуждает центры вегетативной нервной системы, что приводит к активизации эндокринной системы, сердечно-сосудистой, дыхательной, повышению обмена веществ. В мышцах, принимающих участие в движениях, улучшаются трофические процессы регенерации, поскольку в результате проприоцептивной импульсации усиливается приток крови к ним, активизируются окислительные процессы, увеличивается поступление пластических белковых фракций и их усвоение, восстанавливается нейрогенная регуляция трофики тканей.
Нормализуются также процессы ремоделирования костной ткани, восстанавливаются функции сухожильно-связочного аппарата. Влияние ЛФК на психику характеризуется повышением настроения, отвлечением мыслей от болезни, созданием установки на выздоровление. ЛФК показана практически всем пациентам с неврологической и нейрохирургической патологией, поскольку правильно подобранные по характеру, интенсивности, длительности выполнения) упражнения обязательно дают положительный эффект. Противопоказания к ЛФК чаще носят лишь временный и относительный характер.
Основными задачами занятий являются:
— активизация высшей нервной деятельности, повышение способности к концентрации внимания, коррекция апраксии;
— при гемипарезе — коррекция неглекта;
— адаптация к вертикальному положению тела, восстановление контроля за равновесием;
— восстановление статического и динамического стереотипа;
— восстановление и формирование компонентов двигательных актов;
— восстановление и формирование целостных двигательных актов и обучение их применению для самообслуживания;
— снижение спастичности;
— повышение толерантности к физическим нагрузкам;
— отработка устойчивости вертикальной позы и совершенствование ходьбы;
— отработка сложнокоординированных движений, ловкости, быстроты;
— профилактика травматизма и падений.
Индивидуальные занятия назначаются пациентам с выраженными двигательными нарушениями. Место проведения занятий — зал ЛФК. Занятия в палате назначаются только при отсутствии технической возможности перемещения пациента к залу ЛФК. Индивидуальные занятия имеют четко выраженную коррекционную направленность: в ходе занятия используется комплекс лечебной гимнастики, направленный на устранение развившихся двигательных нарушений. При необходимости инструктор ассистирует выполнение пациентом двигательных действий паретичными конечностями. Дозируя нагрузку в ходе занятия необходимо учитывать наличие астении у данной категории пациентов: при необходимости снижать темп, амплитуду и количество повторений в упражнениях, увеличивать паузы отдыха.
Занятия в группе могут быть назначены пациенту без выраженных двигательных нарушений уже на первой неделе пребывания в санатории после 1 — 3 индивидуальных занятий при условии достаточного уровня толерантности к физической нагрузке. Предпочтительно формирование группы по характеру, степени выраженности и локализации двигательного дефекта.
Общие принципы лечебной физкультуры при заболеваниях нервной системы
К основным принципам применения методов ЛФК в отношении пациентов неврологического профиля относятся:
— индивидуальный (персонифицированный) подход к каждому пациенту;
— междисциплинарность при построении реабилитационных программ;
— всеобъемлющий детализирующий топический диагноз;
Бесплатный фрагмент закончился.
Купите книгу, чтобы продолжить чтение.
